Резюме
Реконструкция и реабилитация пациентов с дефектами верхней челюсти являются наиболее трудной в реконструктивной челюстно-лицевой хирургии, занимающие умы хи-рургов-онкологов, работающих в данном направлении, микрохирургов, пластических хирургов и стоматологов-ортопедов, занимающихся челюстно-лицевым и соматотропным протезированием.
Принципиальной разницы между пациентами, которым выполнено анатомическое воссоздание альвеолярного отростка верхней челюсти, а также опора носа микрохирургическими трансплантатами с пациентами, которым выполнено челюстно-лицевое протезирование обтурационными конструкциями заключается в увеличении объема дыхательного пространства, улучшении речи, отсутствии атрезии, частых ОРВИ и, принципиально, в отсутствии регулярных перебазировок окончательных ортопедических работ [1]. Важным отличием также является отсутствие подвижности протезов на дентальных имплантатах, что позволяет избежать хронической травмы окружающих тканей.
В данной статье описан опыт реабилитации пациентов с дефектами верхней челюсти при помощи малоберцового и китайского кожно-костных лоскутов с дальнейшей пластикой костных и мягких тканей в целях создания условий для дентальной имплантации, ортопедических условий и особенности несъемного протезирования данной группы пациентов.
Описаны разработанные протоколы применения того или иного трансплантата на сосудистой ножке с точки зрения типа дефекта и дальнейшего восстановления костных сочленений, а также меры по формированию анатомически близких к нормальным условиям для имплантации и протезирования зубов пациентов с реконструированной верхней челюстью.
Введение
верхняя челюсть является наиболее сложной областью в реконструктивной челюстно-лицевой хирургии, в большей степени, чем другие отвечающая за внешний вид, и в связи с наличием таких органов и анатомических образований как глаза, скуло-глазничный комплекс, зубы.
Верхняя челюсть является опорой для нижней челюсти с точки зрения неподвижного вместилища антагонистов, также зоной концентрации воздухоносных полостей и комплекса контрфорсов. Дефекты и деформации этой зоны ведут к обезображиванию и ограничивают или делают невозможными такие жизненно важные функции организма, как жевание, глотание, дыхание, зрение. Восстановление контрфорсов необходимо с точки зрения оптимизации передачи напряжения жевательной нагрузки, а также для укрепления воссозданного альвеолярного отростка верхней челюсти. [3]
Несмотря на наличие положительных результатов аутотрансплантации тканей с ис-пользованием микрохирургической техники, остается серьёзной проблемой создание усло-вий для несъемного и условно-съемного протезирования зубов. Наличие кожной площадки с массивом подкожно-жировой клетчатки делает создание ортопедического ложа и прикреп-ленности мягких тканей вокруг выполненных ортопедических конструкций практически невозможным и снижает функциональную значимость выполненных работ, направленных на реабилитацию жевательной функции. [2]
Статья посвящена синергизму усилий челюстно-лицевого хирурга и стоматолога-ортопеда на создание функционально значимых условий и долгосрочных результатов у пациентов с реконструированными верхними челюстями при помощи кожно-костных аутотрансплантатов на сосудистой ножке.
В доступной нам мировой литературе, посвященной реабилитации жевательной функции у пациентов с дефектами челюстей, мы не нашли описаний формирования протезного ложа, особенностей выбора ортопедических конструкций, а также отдаленных результатов после протезирования зубов.
Ключевые слова: дефект челюсти, отсутствие прикуса, обтурационные протезы, дентальная имплантация, несъемное протезирование, интегрируемые имплантаты, микро-хирургическая аутотрансплантация, костные трансплантаты, малоберцовая кость, теменная кость, трехмерное наращивание кости.
Причины появления второго подбородка
Увеличение объемов мягких тканей может быть спровоцировано различными факторами. Среди наиболее распространенных причин образования второго подбородка следующие:
- Ожирение или резкие перепады веса
.
Конечно же данный дефект чаще всего встречается у людей с лишним весом. В области между лицом и шеей жировая ткань откладывается очень быстро, а уходит, при похудании, очень медленно.
- Наследственность.
Если вас мучает вопрос «как убрать второй подбородок?», постарайтесь вспомнить, была ли эта проблема актуальна для вашей мамы или бабушек. Да? В таком случае, скорее всего, имеет место генетическая предрасположенность.
- Особое строение нижней челюсти.
У обладателей невыраженной нижней челюсти зона под подбородком слишком маленькая и, даже если в ней находится незначительное количество жировой клетчатки, она все равно выглядит, как второй подбородок.
- Нарушение контура лица вследствие возрастных изменений.
В результате старения кожа становится менее упругой, подкожно-жировой слой уменьшается, а мышцы на шее теряют тонус и слабеют, поэтому мягкие ткани опускаются и образуют второй подбородок.
- Нарушения функционирования щитовидки, сахарный диабет.
Болезни эндокринной системы и дисбаланс сахара в крови также являются частой причиной появления данного дефекта. Поэтому очень важно внимательно следить за состоянием своего здоровья и проверяться у эндокринолога.
- Нарушение осанки, а также использование высокой подушки для сна.
Неправильная осанка при ходьбе и сидении, а также привычка спать на высоких подушках являются предрасполагающим фактором для появления второго подбородка.
Материал и методы
С 2008 г. по 2014 гг. в реконструкции верхней челюсти мы использовали малоберцовый аутотрансплантат для реконструкции тотальных дефектов (5 случаев) и лучевой – для реконструкции субтотальных дефектов (10 случаев). При использовании лучевого кожно-костного аутотрансплантата в последующем для постановки дентальных имплантатов возникает необходимость воссоздания второго кортикально- губчатого слоя альвеолярного отростка с лингвальной стороны, что возможно достичь с помощью теменных или нижнече-люстных свободных аутоблоков.
При ВРГН отмечаются относительно небольшие дефекты альвеолярного отростка фронтального отдела верхней челюсти, чаще проблемой составляет устранение дефекта небной пластинки. Костной реконструкции требует альвеолярный отросток, представленный генетически видоизмененной костной тканью в проекции костной расщелины. Небный костный дефект не требует устранения, поскольку функциональной потери при отсутствии реконструкции костного компонента, не происходит. Следует отметить, что при полных расщелинах основной проблемой является сообщение с полостью носа. Для устранения дефектов верхней челюсти мы разработали методику использования свободного расщепленного подбородочного трансплантата и пересадку кожно-фасциального трансплантата [Заявка: 2010118686/14, 12.05.2010. Патент № 2435537 ](4 случая).
В случаях, когда состояние здоровья пациента не позволяло выполнить микрохирургическую пересадку, мы выполняли установку имплантатов системы Zygomatic и несъемное протезирование (6 случаев).
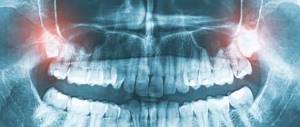
После клинической оценки для изучения патологии целостности челюсти/ей применялись инструментальные методы диагностики: ОПТГ, ТРГ, КТ (с режимом ангиоконтрастирования и soft).
При наличии опухоли выполнялась оценка объема резекции и выбор оптимального трансплантата по разработанному алгоритму. При выявленной рентгенологической картине новообразования выполняли биопсию и при верификации диагноза резекцию части или всей челюсти. При дефектах челюстей после клинического и инструментального анализов, приступали к планированию лечения.
Предоперационное планирование велось при помощи 3D визуализирующих программ, позволяющих моделировать размеры, формы, а также положение реваскуляризируемых аутотрансплантатов относительно костных структур с учетом позиционирования мыщелковых отростков нижней челюсти в височных ямках (передне-верхнее положение в суставных впадинах) по данным исследования КТ и формированием анатомических контрфорсов для верхней челюсти. Особенностью программ является отсутствие искажений в индивидуальных размерах черепа пациента.
Мы применяли малоберцовый и лучевой аутотрансплантаты, поскольку лишь они позволяют выполнить 3D моделирование костного компонента конгруентно дефекту при дефекте верхней челюсти. В дальнейшем при применении лучевого трансплантата применялась техника пересадки свободных кортикально-губчатых трансплантатов для утолщения альвеолярного отростка для дальнейшей дентальной имплантации. Таким образом, проводилась комплексная и поэтапная реконструкция дефекта челюсти для создания условий по восстановлению жевательной функции несъемными и условно-съемными ортопедическими конструкциями, что актуально при любых дефектах челюстей.
После приживления и активации дентальных имплантатов выполнялось удаление подкожно-жировой площадки малоберцового и лучевого лоскутов и удаление лишней кожной площадки.
Ортопедическая реабилитация заключалась в выборе конструкции протеза и прецизионном соблюдении точности снятия оттисков для переноса комплексного рельефа мягких тканей и положения имплантатов на точные гипсовые модели. Производилась регистрация привычной окклюзии и центрального соотношения челюстей для последующего выбора тактики протезирования пациентов с реконструированными верхними челюстями. Установка гипсовых моделей производилась в артикулятор при помощи лицевой дуги. Производилась оценка имеющейся окклюзии и центрального соотношения. В зависимости от вида дефекта, мы выбирали нужную позицию нижней челюсти для создания оптимальной жевательной функции и эстетического результата.
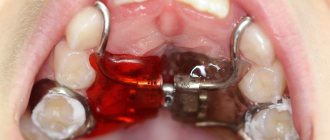
Особое внимание уделялось созданию протетического ложа будущей ортопедической конструкции с опорой на дентальные имплантаты. В условиях данных клинических ситуаций в полости рта отсутствует прикрепленная кератинизированная слизистая оболочка вокруг имплантатов, что затрудняет точно перенести рельеф мягких тканей протетического ложа для создания адаптированных несъемных ортопедических конструкций.
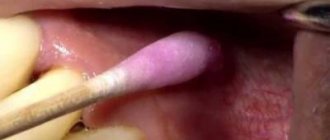
После изготовления и фиксации временных коронок на имплантатах, отмечалось наличие опухолеподобных разрастаний слизистой оболочки вокруг установленных ортопедических супраструктур, которые гистологически описывались как поллипы. Пациенты предъявляли жалобы на кровоточивость и дискомфорт вокруг установленных коронок. Попытки изменить профиль прорезывания конструкций из шахт имплантатов не дали положительного результата.
Нами была применена методика одномоментной хирургической коррекции подкожно-жировой площадки аутотрансплантатов с установкой провизорных конструкций с опорой на дентальные имплантаты. В ряде случаев мы использовали съемную компрессионную акриловую пластину на формирователи десны, которая удерживала созданный хирургически профиль до момента постоянного протезирования или установки провизорных несъемных и условно-съемных конструкций.
Спустя 3 месяца мы изготавливали постоянные ортопедические несъемные или условно-съемные конструкции.
Для изготовления ортопедических конструкций мы применяли кобальтхромовый сплав, титан и диоксид циркония.
Как правило, после интергации имплантатов и постановки формирователей десны на этапе протезирования, мы сталкивались с необходимостью модернизации протетических элементов имплантационной системы для конкретных клинических случаев.
Формирователи десны нужны были большей длины и преимущественно конической формы. Цилиндрическая форма формирователя десны создавала параллельные стенки кратера слизистой оболочки, что вызывало быстрое спадание стенок во время постановки слепочного трансфера и доставляло сильный дискомфорт пациентам во время проведения манипуляций. Мы связываем это с наличием излишков соединительнотканного слоя, который находится на кости аутотрансплантата.
Важно отметить, что непосредственно после корригирующих операций в отношении кожно-жировой части лоскутов, выполнялась фиксация ортопедических компрессионных пластин, препятствующих дальнейшему разрастанию мягкотканого компонента.
Пациенты наблюдались каждые семь дней и проводились соответствующие корректировки компрессионных пластин.
В зависимости от выбранной постоянной конструкции, проводился комплекс дальнейших ортопедических манипуляций для изготовления протезов.
Результаты фиксировались на фотоаппарат Canon D 60, объектив 100 мм, кольцевая вспышка MR-100.
Описание клинических наблюдений
Пациент У., 18 лет 01.04.2008 г. поступил в клинику с диагнозом: остеобластома верхней челюсти, состояние после субтотальной резекции верхней челюсти слева. Из анамнеза: новообразование обнаружено и удалено в раннем детстве в ФГУ ЦНИИС и ЧЛХ. Пациент направлен в клинику РНЦХ им. акад. Б.В. Петровского.
Status localis: конфигурация лица в анфас и профиль изменена, западение верхней губы слева. При пальпации отмечается дефект альвеолярного отростка верхней челюсти слева.
Открывание рта не ограничено, отмечается сквозной дефект альвеолярного отростка верхней челюсти с 21-28 зубы, пациент носит обтурирующий протез, зубы протеза находят-ся в прикусе.
Прикус по второму классу по Ангю.
На ОПТГ и КТ: отмечается дефект скулового бугра, альвеолярного отростка слева, отсутствие ости верхней челюсти, основания грушевидного отверстия слева, дефект бугра верхней челюсти слева. Отмечается ретинированный 28 зуб в остатках крыло-верхнечелюстного сочленения.
Тактика лечения: поскольку дефект верхней челюсти являлся субтотальным и сквозным, применялся лучевой кожно-костный трансплантат на сосудистой ножке. При пересадке лучевого кортикально-надкостнично-кожного трансплантата выполнялось формирование скуло-верхнечелюстного контрфорса свободным расщепленным трансплантатом с ветви нижней челюсти справа. Вторым этапом совершалось формирование альвеолярного отростка теменными трансплантатами.
У пациента отмечалось отсутствие носовой выстилки и для анатомического восстановления аэрации перед пересадкой микрохирургичкого трасплантата выполнено формирование носовой выстилки местными тканями.
Рис. 5. Сцинтиграмма после операции
В послеоперационном периоде отмечалось расхождение швов и сокращение объемов лос-кута, в связи с чем была изготовлена защитная каппа, защищавшая мягкотканый компонент лоскута от попадания пищи внуть трансплантата. Каппа также прижимала лоскут в область дефекта для заживления вторичным натяжением.
Спустя 2 месяца пациент будучи спортсменом по велосипедному спорту, упав с «седла», получил перелом верхней конечности в месте забора лучевого кожно-кортикально-надкостничного трансплантата на сосудистой ножке. В связи с чем пациенту выполнен остеосинтез с аппаратом Илизарова.
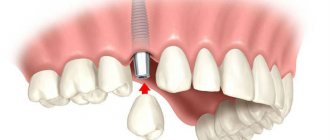
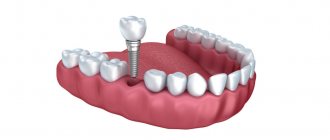
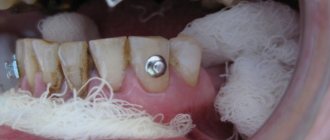
Через 5 месяцев мы произвели установку трех дентальных имплантатов в области воссозданного альвеолярного отростка теменными костными аутотрансплантатами. Благодаря данной методике по реконструкции альвеолярного отростка удалось получить адекватную толщину и высоту кости для постановки дентальных имплантатов.
По истечению 5 месяцев мы произвели раскрытие имплантатов и применили методику одномоментной хирургической коррекции подкожно-жировой площадки аутотрансплантата с установкой удлиненных формирователей десны в дентальные имплантаты, которые упрощали формирование мягких тканей во время операции.
После завершения хирургического этапа было произведено снятие альгинатного оттиска с верхней челюсти и изготовление компрессионной пластины методом холодной полимеризации при давлении 3 атмосферы из акриловой пластмассы.
Пациенту были даны рекомендации носить пластину постоянно, снимая только для проведения гигиенических процедур. Осмотр и коррекция прилегания пластины производились каждые семь дней в течении месяца.
Таким образом, нам удалось сформировать стойкий контур слизистой оболочки вокруг формирователей десны.
Следующим этапом было произведено изготовление условно-съемного протеза с опорой на балочную конструкцию на имплантатах.
Учитывая тот факт, что с помощью микрохирургического устранения дефекта челюсти и воссоздания альвеолярного отростка осуществлялось методом пересадки свободных теменных кортикальных аутотрансплантатов, дальнейший этап ортопедической реабилитации практически не отличается от классического протезирования больных с протяженным концевым дефектом зубного ряда.
Для того, чтобы была возможность изготовить условно-съемный протез балочного типа с опорой на имплантаты, требовалось изготовление точной гипсовой модели, которая отображала весь рельеф протетического ложа и точно воспроизводила положение имплантатов. Для этого мы производили снятие первичных оттисков верхней челюсти используя Clip-трансферы для имплантатов. Первичная гипсовая модель дала нам возможность изготовить индивидуальную слепочную ложку с подготовленными трансфер-чеками для точного переноса позиции имплантатов.
Изготовив точную рабочую модель верхней челюсти и модель антагонистов, мы устанавливали их в артикулятор по средним параметрам. Регистрация центрального соотношения производилась с помощью окклюзионной жесткой восковой пластины с уточнением на ALUWAX (мягкий воск с добавлением алюминиевых опилок для долительного сохранения тепла и эластичности).
После анализа соотношения гипсовых моделей в артикуляторе, мы изготавливали балоч-ный каркас с опорой на три имплантата. Балочный каркас был изготовлен методом вакуумного литья из кобальтхромового сплава. Для достижения пассивной посадки каркаса, мы применили переходники для наружного соединения с имплантатами.
В литую часть каркаса мы зафиксировали титановые шариковые замки. Затем была изготовлена модель верхней челюсти из огнеупорной массы для моделирования и литья ответ-ной части самого протеза.
Учитывая возможность изменения рельефа мягкотканого компонента аутотрансплантата, каркас ответной части был смоделирован таким образом, чтобы была возможность изменить акриловую базисную часть, изменив прилегание протеза к ложу.
После припасовки балки и каркаса в полости рта, мы изготовили базисную часть условно-съемного протеза с постановкой акриловых искусственных зубов, применив метод холодной полимеризации пластмассы под давлением 3 атмосферы и температуры 50 градусов по Цельсию. Мы учитывали все возможные особенности пациента в состоянии покоя и при улыбке, создав максимально естественный вид всей ортопедической реставрации.
Окончательная фиксация протеза производилась в определенной последовательности:
- Очистка и дезинфекция всех компонентов ортопедической реставрации.
- Извлечение формирователей десны, ирригация внутренних шахт имплантатов раствором 3% перекиси водорода и 0,05% раствором хлоргексидина, установка переходников на наружное соединение.
- Установка балочной конструкции на три имплантата, затяжка фиксирующих винтов с усилием 30 н/см2.
- Фиксация собственно условно-съемного протеза на балочный каркас, проверка окклюзии, обучение пациента гигиеническим мероприятиям.
Проведение операции по удалению второго подбородка
Прежде чем убрать второй подбородок хирургическим путем, следует тщательно подготовиться. В число обязательных обследований входят:
- общий анализ крови, мочи;
- анализ на биохимический состав крови;
- анализ на коагулограмму;
- электрокардиография;
- флюорография;
- определение группы крови, резус-фактора.
Перед вмешательством пациент должен соблюдать низкокалорийную диету, без употребления жирных и соленых продуктов. Рекомендуется воздержаться от кроверазжижающих препаратов.
Операция по устранению второго подбородка проходит поэтапно:
- Общее обезболивание. Анестезиолог внутривенно вводит препараты для наркоза, чтобы обеспечить безопасность процедуры. Без адекватной анестезии невозможно провести удаление жировой ткани, частичную или полную подтяжку шеи, нижней части лица.
- Выполнение проколов в зоне ушей, под нижней челюстью. Врач обеспечивает введение канюли или эластичных трубочек. Посредством лазера или радиоволн проводится разрушение жировых отложений.
- Откачивание жира с помощью атмоса и накладывание косметических швов, асептической повязки.
Продолжительность операции варьируется от 30 минут до 3 часов, в зависимости от сложности вмешательства и необходимости проведения сопутствующих манипуляций — подтяжки, лифтинга.