Не проходит онемение после анестезии зуба: выясняем, проблема берется откуда
Лечение зубов – это серьезное испытание. Существуют риски развития неприятных последствий после неправильного пломбирования или удаления, есть вероятность получить осложнения после анестезии. При лечении используется местная блокада болевых импульсов. В стоматологии применяют анестезию при лечении периодонтитов, пульпитов, во время протезирования и имплантации, при удалении зубов, во время наращивания тканей или проведения разрезов. Если онемение после анестезии зуба не проходит в течение положенного времени, нужно искать причины и методы устранения.
Сколько отходит анестезия
Дантисты используют специальные виды анестезии:
- с помощью аппликаций (в этом случае анестетик наносится на обработанный антисептическими веществами участок в виде геля, мази, раствора);
- за счет проводника, то есть посредством инъекций (проводят при длительном виде стоматологического вмешательства, применяют Новокаин);
- инфильтрационно (трехступенчатый тип, показан для сложных манипуляций).
Специалисты установили максимальный порог для каждого вида анестезии и рекомендуют пристально следить за тем, сколько времени прошло с момента проведения стоматологических действий:
- онемение после аппликационной анестезии может длиться до 30 минут;
- после проводниковой – до 5-6 часов;
- после инфильтрационной – до 3-4 часов.
Следует учитывать особенности пациента, такие как: возраст, вес, общее состояние здоровья.
Сколько времени отходят после наркоза
Время выхода из наркоза
Время выхода из наркоза после операции или после лечения кариеса отличается, хотя и не значительно. Обычно это 15-30 минут от момента окончания медицинских действий до того момента, когда пациент полностью приходит в сознание и способен ясно мыслить, разговаривать и ходить. Это объясняется тем, что введение современных препаратов для общей аналгезии очень эффективно и остановить их действие можно весьма быстро. Так же быстро эти вещества выводятся из организма. Конечно быстрота прихода организма в сознание зависит как от возраста пациента, его ощущения, его соматических заболеваний, так и от этапа проводимого лечения, периода его пребывания в медикаментозном сне, способа введения медицинских препаратов. Но в любом случае, время после наркоза в стоматологии, весьма невелико и в тот же день пациент покидает клинику.
Осложнения после местного обезболивания
Человеческий фактор играет большую роль в проведении стоматологических манипуляций. Часто неопытность или неосторожность специалиста приводит к серьезным последствиям.
Общие осложнения, которые возникают при местном обезболивании в стоматологии, могут иметь разный характер:
- Дискомфорт в месте введения иглы. Это связано с быстрым или слишком медленным вводом лекарства.
- Гематома на месте укола. Возникновение и рост гематомы свидетельствует о проблемах с сосудами или неверным выбором места введения иглы.
- Аллергические реакции. Несмотря на то, что реакции на препараты определяются до анестезии, нередки случаи развития тяжелых аллергий на состав анестезии, особенно, если она состоит из двух и более компонентов.
- Воспаление десны, развитие инфекции. Этот случай говорит о том, что во время проведения процедуры было допущено несколько ошибок, в результате бактерии попали в незащищенные ткани и вызвали воспаление.
- Онемение лицевых мышц. Симптом нередко осложняется до возникновения пареза, отсутствия контроля за мимикой, невозможности сомкнуть губы, отвисания участков лица.
Онемение после зубной анестезии: симптомы, причины
Проблема диагностирования осложнений анестезии в том, что онемение челюсти является естественным состоянием после обезболивания. Если к ней прибавляются сопутствующие симптомы, то необходимо обратиться к врачу. Сопутствующие симптомы:
- онемение языка, жжение и покалывание;
- онемение щеки;
- отвисание участка лица;
- боль в зубе;
- пульсация в десне;
- обильное слюнотечение.
Факторов, влияющих на симптом, всего три:
- попадание иглы при введении анестетика в кровеносный сосуд;
- повреждение нерва;
- воздействие анестетика из-за его повышенной токсичности.
Игла попадает в сосуд, при этом может обломаться. Нерв повреждается при накладывании инструментов. Токсичность анестетика повышается при минимальных ошибках анестезиологов.
Некоторые ощущают продолжительное онемение языка и губы после удаления зуба мудрости. Это процедура отличается сложностью из-за неудобного расположения третьего моляра во рту. При проведении манипуляций всегда возникает риск повреждения нижнечелюстного нерва, который находится близко к корню. Зубы мудрости часто имеют наклоны, так как появляются позже всех, им не хватает места для правильного роста. В таком положении захватить его инструментами бывает крайне сложно. Парестезия после удаления зуба мудрости распространятся на язык или его часть, подвержены риску губы и участки десны над проблемным участком.
Также важно помнить о возможном повреждении лицевого нерва, в стволе которого присутствуют чувствительные и секреторные волокна, они отвечают за мимику лица, двигательную активность. При повреждении одного из волокон возникает онемение нижней части лица.
Осложнения при и после анестезии в челюстно-лицевой области
При проведении анестезии возможно возникновение различных осложнений, что почти всегда требует экстренных терапевтических мероприятий.
ОСЛОЖНЕНИЯ ПРИ И ПОСЛЕ МЕСТНОЙ АНЕСТЕЗИИ
Синкопе является осложнением, которое наблюдается как при анестезии, так и при оперативном вмешательстве. Он связан с анемией мозга, которая возникает рефлекторно, чаще всего в результате эмоциональных нарушений: переутомления, страха перед операцией, отрицательных эмоций, связанных с болевыми и тактильными ощущениями, от вида инструментов, крови и т. п.
Больной ощущает слабость, лицо бледнеет и покрывается потом, в глазах темнеет. В дальнейшем наступает потеря сознания, и больной падает. Дыхание становится поверхностным, пульс слабым, ускоренным, едва прощупывается; АД снижается, зрачки расширяются. Через 1—2 мин больной приходит в сознание. Для улучшения мозгового кровотока больному нужно придать горизонтальное положение, расстегнуть воротник, дать понюхать нашатырь, открыть окна. Если состояние не улучшается, применяют быстродействующие кардиотонические средства (коразол или кофеин по 1 ампуле подкожно). Можно провести искусственное дыхание.
Профилактика синкопе заключается в проведении предварительной психической и медикаментозной подготовки, тщательном обезболивании и исключении отрицательных эмоций.
Коллапс представляет собой более тяжелую форму расстройства жизненных функций вследствие временной острой сердечной недостаточности и снижения тонуса стенок кровеносных сосудов.
Характерны внезапно наступающие бледность и цианоз, холодный пот, похолодание конечностей. Снижаются температура, АД, пульс становится нитевидным; мускулатура расслабляется. Больные обычно в сознании, но расслаблены и апатичны. Коллапс может привести к летальному исходу, если своевременно не стимулировать сердечную деятельность.
Больному следует придать горизонтальное положение, ввести быстродействующие кардиотонические препараты (коразол, кофеин) и средства, повышающие АД (эффортил или вазотон по 1 ампуле подкожно или внутривенно в изотоническом растворе хлорида натрия или в 40% глюкозы). Оперативное вмешательство следует прекратить, если оно не является неотложным.
Профилактика коллапса состоит в предварительной психической и медикаментозной подготовке больного, щадящем оперативном вмешательстве и инфузии плазмозамещяющих растворов или крови при большой кровопотере.
Токсические проявления возможны при введении анестезирующего средства в дозе, превышающей допустимую, или когда оно попадает в кровеносный сосуд.
При незначительной интоксикации наблюдают расслабленность, спутанность сознания, психомоторное возбуждение, легкую головную боль и головокружение. Повышается АД, учащается пульс. При средней степени интоксикации эти явления выражены сильнее. Иногда больные теряют сознание. Могут возникнуть цианоз и дыхательная недостаточность. При тяжелой интоксикации больной теряет сознание; снижается АД, замедляется пульс, дыхание становится затрудненным. Может остановиться дыхание и снизиться сердечная деятельность. При незначительной интоксикации обычно достаточно придать больному горизонтальное положение. При значительном возбуждении внутривенно вводят 50—100 мг тиопентала, можно дать кислород. При тяжелой интоксикации производят искусственное дыхание, инфузию изотонического раствора хлорида натрия или 5% раствора глюкозы с гипертензивными средствами: вазотоном или норадреналином.
Профилактика токсических осложнений состоит в строгом соблюдении техники обезболивания и использования анестетиков в допустимых количествах и концентрациях.
Аллергические реакции возникают в виде болей в суставах, отеках век, языка, слизистых оболочек гортани и глотки у лиц с аллергией на местноанестезирующие средства.
При возникновении аллергической реакции внутривенно вводят 1—2 ампулы аллергозана, 1 ампулу сополкорта и 1 ампулу адреналина или эфедрина подкожно.
Профилактика аллергических реакций заключается в сборе соответствующих анамнестических сведений, проведении проб на аллергию, исключении анестетиков, к которым у больных имеется аллергия.
Идиосинкразия развивается при применении даже незначительной дозы анестетика, к которому у больного имеется непереносимость.
Проявляется в виде быстро наступающих нарушений дыхания и кровообращения, что в дальнейшем может привести к остановке сердечной деятельности.
При явлениях идиосинкразии проводят искусственное дыхание, непрямой массаж сердца, внутривенно вводят адреналин, сополкорт и аллергозан.
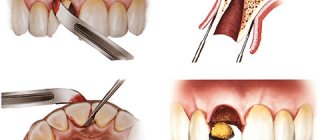
Повреждения кровеносных сосудов инъекционной иглой приводят к возникновению гематомы или зоны ишемии. Гематомы возникают при повреждении крупных кровеносных сосудов. Чаще всего они наблюдаются при разрыве крыловидного (венозного) сплетения, во время туберальной анестезии, при инфраорбитальной анестезии и т. д. При образовании гематомы быстро возникает припухлость. Позднее слизистые оболочки или кожа становятся синюшными, затем желто-зелеными, а через 8—10 дней гематома рассасывается. При инфицировании может развиться острый воспалительный процесс.
В первые 48 ч после возникновения гематомы необходимы холодовые аппликации, а позднее — физиотерапия (ультразвук, компрессы). При возникновении большой гематомы показаны ее опорожнение и превентивное назначение антибиотиков.
Ишемические зоны представляют собой строго ограниченные участки анемизированной кожи. Они возникают вследствие спазма кровеносных сосудов в результате соприкосновения с иглой или сосудосуживающего действия адреналина. Ишемия носит преходящий характер и не требует лечебных мероприятий.
Экстренные состояния в стоматологической практике
Повреждения окончаний тройничного или лицевого нервов встречаются сравнительно часто. Осложнения связаны с ранением или блокадой нерва.
Повреждение окончаний лицевого нерва наблюдается при экстраоральной анестезии подглазничного нерва, при анестезии по Берше, при анестезии кожи лица и иногда при мандибулярной анестезии, когда игла вводится глубоко, и раствор инъецируется около шилососцевидного отверстия.
Обычно через несколько минут после анестезии возникают явления пареза мимической мускулатуры: сглаженность носогубной складки, опущение угла рта с соответствующей стороны; пациент не может нахмурить лоб, зажмурить глаза, засвистеть. Иногда парез возникает только в отдельных мышцах. Эти явления обычно исчезают через 1—2 ч без лечения.
При инфраорбитальной анестезии может возникнуть быстропреходящая диплопия.
Окончания тройничного нерва повреждаются главным образом при инфраорбитальной, ментальной и мандибулярной анестезии. Повреждения могут быть причинены острым концом иглы или эндоневральным введением анестетика. В таких случаях возможно возникновение парестезии, характеризующихся снижением чувствительности (гипестезия) в соответствующей зоне, или развитие неврита. Эти явления могут длиться дни, недели и даже месяцы.
Для лечения парестезий применяют витамины группы В и физиотерапевтические процедуры.
Воздушная эмфизема связана с проникновением воздуха в рыхлую подкожную или подслизистую ткани вследствие возникновения в них (по еще неполностью выясненным причинам) отрицательного давления. Воздух может проникать через отверстие, образованное при проведении анестезии, через экстракционную рану, при разрыве мягких тканей.
Для эмфиземы характерно быстрое развитие диффузной припухлости, которая может захватывать щеки, веки, виски, шею. Иногда возникают сильные боли. При пальпации припухлости обычно ощущается характерный «пергаментный треск».
Эмфизема не является тяжелым осложнением, но ее возникновение обычно заставляет волноваться как больного, так и врача.
При развитии эмфиземы оперативное вмешательство следует прекратить. Припухлость прижимается рукой, воздух вытесняется, а на отверстие накладывается давящий тампон, который предотвращает всасывание воздуха. Обычно эмфизема исчезает через 2—3 дня без специального лечения.
Перелом инъекционной иглы происходит редко, чаще всего при проведении интраоральной мандибулярной анестезии. Обычно игла ломается в месте сочленения с наконечником. Причинами перелома могут быть наличие ржавчины в месте припоя, резкое движение больного или неосторожное проведение процедуры.
Если край сломанной иглы виден, то его захватывают пинцетом и извлекают иглу. В противном случае не следует делать попыток оперативного удаления фрагмента иголки, т. к. это очень сложное вмешательство. Игла может оставаться в тканях и не вызывать никаких нарушений. При болях или нарушении движений нижней челюсти, а также при развитии воспалительного процесса игла должна быть извлечена в специализированном учреждении. Больному следует сообщить об инциденте, но успокоить его, сказав, что чужеродные тела могут оставаться в организме и что они редко вызывают осложнения.
Проглатывание инъекционной иглы возможно при выполнении мандибулярной или небной анестезии, когда игла плохо фиксирована на шприце, а больной делает резкое движение.
При проглатывании иглы нужно провести рентгенографию с целью определения ее местонахождения. Больному объясняют, что обычно чужеродное тело выводится из организма спонтанно. Назначают каши и вареный картофель, которые обволакивают иглы и предохраняют желудочно-кишечный тракт от повреждения.
Обычно через 2—4 дня игла выводится из организма. При появлении осложнений производится оперативное удаление иглы.
Аспирация инъекционной иглы — опасное осложнение при проведении местной анестезии, т. е. оно может привести к асфиксии больного. Причинами этого осложнения являются плохая фиксация иглы и резкие движения больного.
При аспирации иглы необходимы срочные консультации с оториноларингологом или анестезиологом и извлечение иглы. При спазме верхних дыхательных путей проводят трахеостомию.
Боли и отеки очень часто возникают после инъекции по разным причинам: введение неизотонических, неизоионических и неизотермических растворов, быстрое и под высоким давлением введение анестетика, повреждение периоста неисправной иглой, субпериостальное введение, разрыв тканей, несоблюдение асептики и т. д.
Иногда боли могут сохраняться длительное время. Купировать их можно с помощью обезболивающих средств, полоскания с ромашкой, физиотерапевтических процедур.
Постинъекционные некрозы — сравнительно редкое осложнение, которое преимущественно наблюдается в области твердого неба. Чаще всего некроз возникает при ошибочном введении формалина, спирта, иногда и обезболивающего раствора. В этих случаях развитие некроза связано с быстрым и под высоким давлением введением раствора под периост, тромбозированием сосудов и нарушением трофики, анемизацией тканей под влиянием адреналина, инфицированием и т. д.
При ошибочном введении некоторых растворов сразу же возникает сильная боль. Впоследствии слизистая оболочка воспаляется и некротизируется, а кость оголяется. Иногда некрозу подвергается и часть твердого неба, что может привести к появлению сообщения с полостью носа.
При некрозе тканей эффективны, полоскания перекисью водорода. Для стимулирования эпителизации И. Г. Лукомский рекомендует обработку 0,2% раствором перманганата калия.
При возникновении очень сильной боли во время проведения анестезии следует извлечь иглу во избежание ее проникновения под периост. Если после этого боль не исчезает, анестезию следует прекратить, а раствор для инъекции проверить. При ошибочном введении раствора необходимо рассечь ткани и промыть рану изотоническим раствором хлорида натрия.
Временная слепота обычно наступает при интраоральной мандибулярной анестезии. Почти сразу же после инъекции больной сообщает, что не видит. Это состояние может длиться около 0,5—1 ч, после чего зрение восстанавливается самостоятельно.
Постинъекционные абсцессы и флегмоны. Местная анестезия является одной из частых причин развития гнойных воспалительных процессов в челюстно-лицевой области. Инфицирование может возникнуть вследствие применения нестерильных инструментов (после прикосновения ими к необработанной поверхности губ, зубов и т. д.), растворов.
Клиника зависит от локализации инфильтрата. Чем глубже расположен очаг инфекции, тем тяжелее протекает осложнение, например при флегмонах крылонижнечелюстного пространства и подвисочной ямки.
При возникновении гнойных воспалительных процессов проводится соответствующее лечение.
Черепно-мозговые травмы
Контрактуры нижней челюсти. Рефлекторные контрактуры, которые возникают после анестезии, связаны со спазмом мышц, поднимающих нижнюю челюсть, чаще всего крыловидных мышц, реже — остальных. Причинами контрактуры являются прободение или разрыв мышечных волокон, что вызывает импульсацию болевых импульсов к центральной нервной системе или развитие воспалительного инфильтрата в мышце или около нее.
Контрактуры проявляются в виде ограничений открывания рта и болей при движении нижней челюсти. Когда возникновение контрактуры связано с воспалительным процессом, могут отмечаться и другие признаки: припухлость, лимфаденит, повышение температуры.
Контрактуры обычно наблюдаются в течение 3—4 дней, а иногда недель и месяцев.
Для лечения применяют анальгетики, миорелаксанты (мидокалм, беллазон), физиотерапевтические процедуры. При упорных рефлекторных контрактурах хорошие результаты дает тканевая терапия по методу Н. И. Краузе.
Лечение
Онемение после анестезии проходит самостоятельно, если не произошло повреждений или нарушений. При осложнениях после оперативного вмешательства необходима помощь специалиста, если:
- онемение после лечения, удаления не проходит по истечении суток;
- при удалении зуба мудрости — по истечении 1-5 дней.
Полностью нерв восстанавливается по прошествии 2-3 недель. Следует учитывать сопутствующие симптомы. Стреляющая боль в зубе, жжение в десне, провисание тканей свидетельствуют о нарушениях, произошедших в результате операции. Тошнота или рвота – это признак отравления организма. В сложных случаях требуется лечение.
Осложнения после применения анестезии – это достаточно частое явление. Если повреждения не слишком сложные, и рекомендации врача выполнены полностью, то операции удастся избежать.
Медикаменты
Для восстановления пораженных нервов и нормализации кровообращения стоматологи назначают:
- витаминные комплексы с содержанием витаминов В и С;
- Актовегин, Пирацетам и другие лекарственные препараты.
Народные средства
В домашних условиях применяют полоскание корой дуба, отваром ромашки для снятия воспалений. Используют корень валерианы в настое, так как он обладает седативным действием и расслабляет мышцы. Хорошо зарекомендовал себя раствор Фурацилина, его используют для полоскания.
Не рекомендуют самостоятельно использовать прогревание или охлаждение. Несмотря на чувство облегчения в первые минуты, подобные процедуры могут причинить вред.
Физиотерапия
Дантисты прибегают к назначению ультразвуковой терапии для прогревания обозначенных участков. Это способствует восстановлению тканей.
Диагностика и лечение
- Нейрофизиологические тесты, такие как ЭМГ и исследование проводимости нерва, вкупе с МРТ часто помогают точно определить место повреждения, которое может указать на причину и возможную ответственность.
- Лечение и прогноз зависят от тяжести повреждения, лучше оставить их неврологам и нейрохирургам.
- Компрессия спинного мозга или синдром конского хвоста требуют экстренного нейрохирургического вмешательства и декомпрессии.
- Применяемые при нейропатической боли лекарства — трициклические антидепрессанты (амитриптилин в дозе до 150 мг/сут, начиная с 25 мг на ночь) или противоэпилептические средства (карбамазепин 100 мг 1- 2 раза в день вплоть до 200 мг 4 раза в день, или габапентин, лучше переносимый, 300 мг 1 раз в день вплоть до 600 мг 3 раза вдень).
Профилактика
Перед тем, как отправляться на прием к стоматологу для лечения или удаления зубов, следует соблюдать несколько простых правил, которые помогут перенести вмешательства без дальнейших осложнений:
- не употреблять алкогольные напитки (минимум 2 недели до анестезии);
- следить за уровнем сахара в крови и показателями артериального давления;
- ограничить количество выпитой жидкости.
Как правило, онемение после анестезии проходит в течение положенного времени. Осложнения возникают совместно с другими симптомами, которые сложно не заметить.
Осложнения
В норме гематома, образовавшаяся в слизистой оболочке, рассасывается в течение 4-10 дней (это зависит от объема выделившейся крови и индивидуальных особенностей организма). Но в присутствии болезнетворных микроорганизмов свернувшаяся кровь может стать питательной средой, что приводит к их активному размножению.
В зависимости от вида возбудителей и локализации синяка, инфекция может распространиться на периодонт, альвеолярный отросток, надкостницу и костную ткань челюсти. Если анестезия проводилась для безболезненного удаления зуба, гноеродные микробы могут проникнуть через лунку во все ткани зубочелюстной системы, и вызвать гнойные осложнения (периостит, периодонтальный абсцесс, флегмону мягких тканей лица) и некроз (омертвение тканей).
При анестезии зуба попали в нерв последствия
Боль после укола. Могли ли при анестезии задеть мышцу или нерв?.
Месяц назад заболела челюсть снизу и сверху справа, ненавязчиво, просто чуть тянуло. Пришла к стоматологу через 3 недели, нашёл дырочку в зубе сверху, сделал 2 укола анестезии, полечил — отправил домой. Сказал прийти на следующий день, если всё равно будет болеть. Сказал, что все зубы в идеальном состоянии, ничего не должно беспокоить. Вечером ничего не изменилось, пошла снова. Нашёл еще малюсенькую дырочку в зубе снизу, которая уходила во внутренний слой зуба и разрушала его изнутри. Сделал огромную анестезию, обезболил всю щёку, пол языка и пол губы. Когда колол, было более неприятно, чем должно было быть, как будто попал не туда (в нерв/мышцу). Зуб залечил, отправил домой. Через 3 часа спала анестезия, челюсть всё равно болела. К вечеру боль стала невыносимой, сильнее, чем когда-либо была раньше. Я решила, что это зубы мудрости и решила в понедельник идти делать снимок.
Почему анестезия не действует на зуб?
Каждый человек, сталкивается с необходимостью лечения зубов у стоматолога и глубоко в душе надеется на безболезненность любых вмешательств. Такое возможно лишь в том случае, если анестезия («обезболивание») действует на все 100%. Но, мало кто знает, что есть малоизвестные обывателю факторы, приводящие к затрудненному (еще хуже – отсутствию), действию этой самой анестезии.
Собрав по крупицам эти разрозненные причины, волнующие многих, не подозревающих ни о чем пациентов, я как стоматолог с большим стажем, создал полезную информативную статью, написанную простым для любого человека, языком.
Существует ряд причин, при которых обезболивающие средства могут не подействовать на приеме у стоматолога:
- Некачественный препарат. Он мог неправильно храниться или транспортироваться, или уже истек срок годности.
- Доктор может перестраховаться и ввести недостаточную дозу. Тогда ее будет просто мало.
- Стоматолог может ошибиться в выборе лекарства. У каждого средства свои показания.
- При уколе может повредиться слизистая десны. В таком случае препарат может просто вытечь, так и не успев всосаться.
- Индивидуальные особенности пациента. Есть люди, на которых определенные анестетики практически не действуют.
- Когда в месте укола происходит воспалительный процесс, то анестезия не поможет.
- Если не подействовало обезболивающие при удалении зуба, возможно, у пациента такой стресс, что ему нужна большая дозировка или он что-то принимал успокаивающее до приема.
Дело в том, что многие безумно боятся стоматолога. Поэтому, садясь в кресло, у них начинает вырабатываться в ускоренном темпе адреналин. Часто не берет анестезия при лечении зубов из-за влияния адреналина. Он подбрасывает давление, учащает пульс и вызывает спазм сосудов. Вот этот спазм и мешает полноценному воздействую лекарств.
Бывают ситуации, когда пациент перед приемом снимает стресс рюмкой алкоголя. Эффект достигнут – страха нет, вот только лекарства практически не действуют при алкоголе в крови. Также доктора не советуют применять сильные обезболивающие за сутки до приема у стоматолога. Они могут помешать наркозу.
Как это не смешно, но рыжеволосым обезболивающие практически не помогают. В их организме произошла мутация, из-за которой местная анестезия практически бессильна.
Третья причина – это …
Это страх пациента перед предстоящими стоматологическими вмешательствами.
Индивидуальные случаи нечувствительности к тем или иным анестетикам, приводящие к такому же исходу, что и описанные первые две причины. Наверное, сейчас Вы уже не удивлены, поскольку я сам неоднократно слышал о боязни пациентов, что такой-то анестетик Х («икс») с высокой долей вероятности не подействует, что проверено уже на «горьком» опыте.
Причины такой толерантности (привыкания), скорее всего, кроются в возможности аккумуляции препарата даже не на микро-, а на нано-уровне. Есть авторы, которые склоняются к мнению, что механизм схож с многократным применением тех препаратов, которые через определенный отрезок времени перестают помогать пациенту, и требуется незамедлительная коррекция лечения, а именно: замена на его аналог, более действенный по своей фармацевтической силе.
Таких медикаментов множество и нет смысла их перечислять. На слуху есть примеры длительного применения обезболивающих (анальгетиков) средств, которые помогают до поры до времени и появляется необходимость применения более сильных, а впоследствии – может дойти и до наркотических анальгетиков (типа Промедола или Морфина). В стоматологии картина та же, но с незначительными поправками на специфику.
Эффективность анестетиков повышается в щелочной среде и снижается в кислой. Это объясняется тем, что обезболивающие вещества применяют в виде солей, а их анестезирующие свойства зависят от свободных оснований. В свою очередь, свободные основания могут образовываться только в щелочной или нейтральной среде, тогда как в кислой (рН
Попали в нерв при анестезии.
Что делать, если у меня похожий, но другой вопрос?
Если вы не нашли нужной информации среди ответов на этот вопрос , или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос , и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту . Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях .
Самые распространенные виды обезболивания в стоматологии
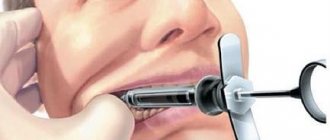
Чаще всего, для того, чтобы вылечить кариес, пульпит, периодонтит, удалить зуб или провести другие стоматологические манипуляции (например, имплантацию зубов), врач ставит местную анестезию, а именно обезболивающий укол в десну. Если пациенту больно делать укол в десну, и он испытывает дискомфорт в процессе введения инъекции, специалист предварительно обрабатывает десну аэрозолем или спреем (аппликационная анестезия), снижающим чувствительность мягких тканей.
В основном стоматологи применяют виды проводниковой и инфильтрационной анестезии. При помощи местных анестетиков удается добиться минимального токсического эффекта на организм пациента, т.к. лекарства, введенные местно, воздействуют только на область препарирования.
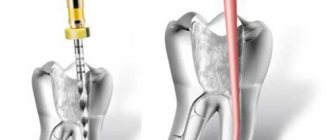
Инфильтрационную анестезию врач ставит в область проблемной зоны (например, рядом с корнем больного зуба). После ее введения соседние участки сохраняют свою чувствительность. Проводниковая эффективна для проведения более масштабных вмешательств, т.к. она оказывает воздействие непосредственно на ветвь нерва, который отвечает за определенный участок. После введения проводникового анестетика буквально «замораживаются» все ткани пародонта.
Сколько действует укол в десну? Инфильтрационный – до 2-3 часов, проводниковый –до 8-10 часов.
Читайте статью по теме: анестезия в стоматологии. Узнаете, какие современные методы анестезии позволяют избежать укола в десну.
Варианты местного обезболивания больного зуба
Местную анестезию условно можно классифицировать на следующие группы:
- аппликационная;
- инфильтрационная;
- проводниковая;
- внутрикостная;
- интралигаментарная.
Остановимся на каждой более подробно.
Аппликационная
Этот вид анестезии при удалении зубов можно использовать только в том случае, если запланировано несложное лечение или нужно сделать нечувствительной область десны, в которую будут делать укол анестетика. Чаще аппликационную методику задействуют при оказании стоматологической помощи маленьким детям. Молочные зубки не имеют разветвленных корней и, когда они уже основательно расшатаны, перед их вырыванием вполне можно ограничиться местным нанесением анестетика. В состав последнего обычно входит лидокаин или бензокаин.
Инфильтрационная
Очень распространенный вариант обезболивания. Предусматривает введение лекарства непосредственно в десну. В результате немеет обработанный участок, часть щеки, губы и языка.
Методика подходит, если терапия будет несложной и займет немного времени, например, при вырывании молочных зубов. Взрослым ее предлагают, если единица уже сильно подвижна и за нее можно легко ухватиться щипцами.
Отходит анестезия после удаления зуба в течение трех-четырех часов. Тогда привычная чувствительность постепенно возвращается.
Проводниковая
Более серьезный вариант обезболивания. Его применяют, если за один раз нужно удалить сразу несколько зубов. Такое возможно, если идет подготовка к протезированию. Доктор делает укол в десну и вводит анестетик. Но иглу устанавливает таким образом, чтобы после инъекции были блокированы не только единичные нервные импульсы, а периферические ветви нерва. За счет этого охватывается большая зона.
С учетом того, в какое именно место вводится лекарство и какой зуб подлежит удалению, проводниковую анестезию разделяют на:
- Ментальную. Подходит, если нужно вырвать клыки, резцы, премоляры.
- Туберальную. Применяется только при работе с молярами.
- Торусальную. Задействуется, если предстоит вырывание нескольких нижних единиц, располагающихся в разных зонах.
Чтобы подобрать наиболее подходящий вариант анестезии при удалении зуба, врач проводит осмотр полости рта. В редких случаях укол ставят внеротовым способом. Тогда иглу в десневые ткани вводят непосредственно через щеку.
Внутрикостная
При этом виде обезболивания инъекцию делают прямо в костные ткани. С помощью длинной иглы достигают костной пластинки, образующей каркас для зуба. В итоге окружающие мягкие ткани остаются чувствительными, не немеют.
Внутрикостная методика показана, если нужно убрать непрорезавшиеся и неправильно располагающиеся единицы полости рта. Иногда ее используют, когда оперируют нижнюю челюсть, так как на ней легче проводить такое технически-сложное обезболивание.
Важно понимать, что внутрикостная анестезия делает бесчувственным только обработанный зуб. Если же его корни уходят очень глубоко или переплетаются с соседними, имеет смысл использовать другой вариант обезболивания.
Интралигаментарная
Анестетик вкалывают непосредственно в ткани, а не в нерв, то есть работа проводится исключительно с периодонтальным пространством. Укол при этом делают под большим давлением, но он почти не вызывает боли.
Интралигаментарная техника оптимальна, если нужно удалить премоляры, моляры, резцы и клыки у ребенка. Чувствительность утрачивается практически сразу.
Уже через минуту после постановки укола единица становится «замерзшей». Эффект заморозки сохраняется около 20 минут. Этого вполне достаточно, чтобы осуществить несложную хирургическую операцию.
Боль в десне после посещения стоматолога: норма или патология
То, что болит десна после укола и после того, как действие анестезии пройдет – вполне нормальное явление, но при условии, что дискомфорт не сильный и ограничивается несколькими днями. Ведь врач, чтобы ввести лекарство, вынужден прокалывать мягкие ткани при помощи специальной тонкой иглы, расположенной на шприце. Эта манипуляции хоть и минимально, но травмирует слизистую. Поэтому боль в течение нескольких часов или нескольких дней после окончания действия анестезии можно считать нормой.
На заметку! Сегодня в частных стоматологиях все чаще используют карпульные шприцы, которые имеют очень тонкие иглы и практически исключают травмирование мягких тканей.
Если десна после укола анестезии продолжает болеть длительное время, а дискомфорт усиливается или становится нестерпимым, то необходимо обратиться к стоматологу.
Причины возникновения боли в десне
Укол анестезии в десну – обязательное условие для вашего спокойствия в кресле стоматолога при лечении заболеваний полости рта. Однако вы должны быть готовы к тому, что в некоторых случаях после лечения может появиться боль, которая будет свидетельствовать о разных патологиях. Давайте рассмотрим каждую причину подробно.
Развитие инфекционного процесса в мягких тканях полости рта
Такое может произойти, если пациент имеет плохой индекс гигиены полости рта, а во рту находится большое количество больных, разрушенных, подлежащих удалению зубов. Когда врач вводит укол в десну, то затем на мягких тканях образуется ранка, которой нужно время на заживление. Если в период заживления в ранку проникнут болезнетворные бактерии, но начнется воспалительный процесс, который может при несвоевременном обращении к стоматологу осложниться возникновением абсцесса или гнойной кисты. Также воспаление может проникнуть вглубь мягких тканей, распространиться на соседние органы, вызвать опухоль лица.
Инфекционный процесс может развиться и на фоне ослабленного иммунитета у пациента, а также из-за нарушения асептической обработки инструментов и рабочего места в кабинете у стоматолога.
Повреждение нервных окончаний
Неопытный врач мог задеть и травмировать нерв при введении анестетика. В таком случае сначала вас может беспокоить онемение, а потом появится боль, которая будет поначалу ноющей, а потом нестерпимой – она может не проходить до нескольких месяцев подряд, ее трудно будет купировать обезболивающими таблетками и сиропами. Также боль может отдаваться в другие части челюстно-лицевого аппарата (веки, щеки, виски, уши). О повреждении лицевого нерва могут свидетельствовать трудности с открытием рта и пережевыванием пищи.
Вероятность задеть нерв чаще всего возникает при введении проводниковой анестезии.
Образование гематомы
Мягкие ткани и слизистая полости рта пронизаны кровеносными сосудами и капиллярами, при неаккуратном или слишком быстром введении иглы врач мог задеть один из таких сосудов или капилляров. Это в свою очередь провоцирует их повреждение и формирование сгустка крови. Т.к. кровь не может вытечь наружу, образуется гематома под слизистой, которая оказывает давление на окружающие мягкие ткани, что и вызывает болезненные ощущения.
Аллергическая реакция
У некоторых пациентов возникает индивидуальная реакция не только на компоненты, которые входят в состав анестезирующих препаратов, но и на пломбировочные материалы, на лекарства, которые врач использует в процессе работы. Это может вызвать раздражение слизистой оболочки полости рта.
Согласно некоторым исследованиям 1 аллергия и побочные эффекты чаще возникают у пациентов на анестетики, в состав которых входят новокаин, дикаин и анестезин. А вот вероятность возникновения аллергии при применении препаратов в лидокаином, мепивакаином и артикаином – значительно меньше.
Некроз мягких тканей
Некроз – это отмирание живых клеток и тканей, спровоцированное рядом обстоятельств. Это осложнение довольно редкое. Может возникнуть из-за того, что врач травматично поставил укол, ввел анестетик слишком стремительно, за счет чего произошло сдавливание сосудов. Причиной мог стать неверный расчет лекарственного средства, приводящий к спазму сосудов – чаще всего такую реакцию вызывает адреналин. Совсем уж редкий случай – врач по ошибке ввел не анестетик, а, например, хлорид кальция или спирт.
Осложнения местного характера и ошибки во время процедуры анестезии
Перед любым оперативным вмешательством в челюстно-лицевом отделе необходимо провести полноценную аналгезию тканей, так как анестезия в стоматологии – это не только гуманное отношение к пациенту, но и способ патогенетической терапии, который применяют при лечении любого воспалительного процесса и болезней травматического характера, которые развиваются в шокогенной зоне.
Врач не может рассчитывать на то, что заболевание будет протекать без осложнений, в случае, если он проводил вмешательство, не сделав полной анестезии в области травмы или воспаления.
Неполноценное обезболивание – это одна из самых часто допускаемых ошибок среди врачей поликлиники во время лечения пациентов во всех разделах специальности.
Другой распространенной ошибкой, допускаемой врачами является слишком быстрый ввод анестезирующего средства. Его ни в коем случае нельзя допускать при инфильтрационной анестезии мягких тканей. Обезболивающее средство впрыскивается под высоким давлением, поэтому депо обезболивающего раствора, которое необходимо для инфильтрации тканей около острия иглы не формируется. Вместо этого раствор выстреливается вглубь в виде струи и расходится. Нужный обезболивающий эффект не достигается.
При введении анестезирующего средства внутрь кости, например при проведении интралигаментарной анестезии, нужный эффект достигается именно при введении препарата под высоким давлением. Однако даже в этом случае нужно учитывать, что слишком быстрый ввод препарата может вызвать разрыв связок периодонта зуба и его вытеснение из лунки.
Другим видом осложнения является повреждение сосуда инъекционной иглой и образование гематомы. Данное осложнение распространено при внутриротовой «туберальной» анестезии. В редких случаях оно встречается при проведении анестезии подглазничного нерва. С учетом того, что обезболивание участка у бугра верхней челюсти почти всегда приводит к образованию гематомы, а ее нагноение – к возникновению флегмон крылонебной ямки и подвисочного пространства, что серьезно угрожает здоровью пациента, нужно отказаться от использования данного способа анестезии. Кроме того, инфильтрационная анестезия современными средствами обеспечивает достижение нужного анестезирующего эффекта при любом виде стоматологического вмешательства в области анатомических структур верхней челюсти.
Для того чтобы не допустить возникновение гематомы при проведении обезболивания у нижнеглазничного отверстия нужно продвигать иглу в направлении распространения раствора. Не стоит вводить иглу в канал, так как современные анестетики имеют диффузионные возможности, позволяющие быстро распространиться введенному лекарству и осуществить блокаду нервного ствола. Если возникает подозрение на развитие гематомы, то необходимо в течение нескольких минут зажимать участок тканей тампоном. После того, как обезболивающий эффект будет достигнут, можно начинать планируемое вмешательство. Можно также применять гипотермию, а через три дня – рассасывающую терапию.
Редким, но более тяжким осложнением является отлом инъекционной иглы. Чаще всего это случается, если анестезиолог допускает слишком резкое движение, когда иголка шприца находится уже в мышечных тканях. Риск развития осложнений возрастает, если иголку полностью погружают в ткани. Для того чтобы избежать осложнений, необходимо контролировать качество используемых игл для проведения инъекций, а также то, насколько врач придерживается правил проведения анестезии. Не допускать полного погружения иглы в ткани и резких движений инъектором. Если отлом иглы все же произошел, то удалить ее в амбулаторных условиях можно только в том случае, если конец виднеется над поверхностью. Если для изъятия поломанной иглы необходимо провести рассечение тканей, то пациента нужно госпитализировать. Перед оперативным вмешательством должно быть сделано рентгеновское исследование. Рентген также должен проводиться на этапе проведения операции, объем которой может быть значительным.
Относительно часто встречается повреждение нервного ствола инъекционной иглой, в результате этого развивается травматический неврит, который сопровождают парестезия или сильные боли. Чтобы этого не произошло иглу нужно продвигать в направлении тока анестетика. Если появилась парестезия или боли, то они могут продлиться от 3 дней до недели и даже до нескольких месяцев. При этом показаны прием витаминов группы В и анальгетиков, а также проведение физиотерапевтических процедур.
При повреждении инъекционной иглой волокон внутренней крыловидной мышцы может развиться ее контрактура и нарушиться функция нижней челюсти. Чтобы не дать развиться осложнениям во время анестезии нижнего луночкового нерва, нужно тщательно соблюдать технику продвижения иглы до кости внутренней поверхности ветви челюсти к нижнечелюстному отверстию. Чаще всего устранить контрактуру удается уже через несколько дней, при использовании методов физиотерапии и обезболивающих препаратов. Если ее течение затягивается, то нужно провести механотерапию. Еще более тяжелое повреждение нервного ствола или мышечных волокон может возникнуть при сгибании кончика иглы для инъекции, по этой причине не следует применять шприцы с деформированной иглой.
Послеинъекционныеболи и отек могут возникнуть вследствие травмы надкостницы, либо как результат слишком интенсивного ввода анестетика в мягкие ткани. Другая причина осложнений кроется в применении просроченных обезболивающих растворов. Профилактика возникновения таких осложнений сводится к соблюдению правил проведения анестезии. Нужно исключить поднадкостное и слишком интенсивное введение обезболивающего раствора в ткани, а также применение анестетиков, которые прошли сертификацию, и у которых не истек срок годности.
Лечение осложнений сводится к физиотерапевтическим процедурам. Рекомендуется также применять обезболивающие и противоаллергические средства, такие как димедрол и супрастин.
Парез мимической мускулатуры развивается, как результат блокировки обезболивающим препаратом веточек лицевого нерва. Это может наблюдаться при проведении внеротовой анестезии на бугре верхней челюсти и при анестезии нижнего луночкового нерва. Парез отдельных мимических мышц лица, который развился в результате, проходит после того, как обезболивающее средство перестанет действовать и не требует лечения.
Развитие диплопии (двоения) возможно при распространении раствора анестетика в подглазничный канал при соответствующей анестезии, в результате чего развивается парез глазодвигательных мышц. Такое осложнение проходит само по себе, после, того как действие анестетика прекратиться.
Самым тяжким осложнением, которое угрожает здоровью, и даже жизни пациента, является некроз тканей, развивается оно как результат введения неизотонического раствора по ошибке. Это может быть спирт, хлорид кальция, бензин или какой-либо другой препарат. Первым признаком некроза является сильная боль, возникающая в начале введения раствора. Нужно сразу же прекратить введение препарата, инфильтрировать ткани разбавленным анестетиком и, если возможно, широко рассечь ткани для осуществления интенсивного дренирования. В случае если неизотонический раствор был введен в глубокие ткани, то после оказания первой помощи больного нужно сразу госпитализировать. Это необходимо, потому что вскоре может развиться сильный отек тканей, который возможно распространиться на шею, что вызовет трудности в дыхании, и понадобится провести неотложную реанимацию.
При наблюдении за больными, которым во время анестезии ошибочно ввели агрессивные жидкости, у одного из пациентов из-за введения неизотоничного раствора около нижнечелюстного отверстия начал быстро развиваться некроз крылочелюстного, околочелюстного пространства и боковой поверхности шеи. На одиннадцатый день появилось кровотечение, из-за чего пришлось перевязать наружную сонную артерию. Другому пациенту в крылочелюстное пространство ошибочно ввели спирт, из-за чего развилась стойкая контрактура нижней челюсти и произошло обширное рубцевание тканей. Это потребовало оперативного вмешательства в большом объеме. Ошибочное введение 2 мл сосудосуживающего препарата подростку закончилось трагически.
С профилактической целью во избежание подобных осложнений применяют карпульную технологию. Это исключает ошибку при подборе анестезирующего препарата.
Симптомы, которые должны насторожить
Вам делали укол в десну перед тем, как лечить зубы, а после лечения дискомфорт изо дня в день нарастает? Тогда нужно знать, что боль – не единственный симптом, который должен насторожить. Обратите внимание на ряд других тревожных симптомов, которые могут свидетельствовать о патологии, и требуют скорейшего обращения к врачу:
- повышение местной и общей температуры тела,
- жжение и зуд на слизистой,
- появление язвочек на слизистой,
- отечность и гиперемия слизистой,
- асимметрия лица,
- появление кисты или флюса,
- общая слабость и потеря аппетита,
- появление зловонного дыхания,
- трудности с открыванием рта и пережевыванием пищи,
- иррадиация боли в другие части челюстно-лицевого аппарата.
«Была такая ситуация: врач задел нерв. Но только у меня боли в десне не появились, а наоборот, все онемело, так, что вкуса пищи и ничего вообще не чувствовал, еще лицо перекосило. Обратился к врачу только через неделю после этого, мне назначили физиопроцедуры и таблетки пить. Окончательно избавился от проблемы только спустя 5 недель! А лечил всего-то кариес. Вот вам и медицина 21 века!»
Александр К, отзыв с сайта otzovik.com
Домашнее лечение
Методы, применяемые в домашних условиях, могут помочь как снять отек после укола в десну, так и ускорить рассасывание гематомы:
- Исключите нагрузки на зубы и десны в области гематомы — старайтесь пережевывать пищу здоровой стороной, или перейдите на несколько дней на полужидкую и жидкую пищу.
- Регулярно, после каждого приема пищи, проводите полоскания с помощью солевого или содового раствора (1 ч.л. морской соли или пекарской соды на 200 мл теплой воды).
- Перед приемом какого-либо обезболивающего препарата внимательно изучите перечень побочных эффектов и противопоказаний — если в нем указана склонность к кровотечению и изменения свертывающей системы крови, выберите другое средство.
- Не используйте горячие или холодные компрессы на десну — первые расширяют просвет сосудов, что в раннем восстановительном периоде может привести к возобновлению кровотечения, а вторые наоборот — сужают сосуды, что может вызвать замедление регенерации тканей.
При появлении каких-либо симптомов или образований в полости рта сразу обратитесь к врачу-стоматологу.
Категория Разное Опубликовал kosmetik-dent
Как облегчить боль: что можно делать, а чего делать нельзя
Что делать можно и нужно
Если после посещения стоматологии и укола в десну появились боли, которые вызывают беспокойство, то можно принять следующие меры:
- записаться на прием к врачу,
- облегчить свое состояние обезболивающими таблетками и жаропонижающими (если повысилась температура тела), антигистаминными (в случае возникновения аллергии). Например, «Найз», «Кетанов», «Нурофен», «Эриус». Можно использовать любые препараты, которые подходят вам по показаниям и обычно спасают в подобных обстоятельствах,
- проводить антисептическую обработку полости рта при помощи «Мирамистина», «Хлоргексидина», содо-солевого раствора, отвара аптечных трав (например, ромашка и шалфей),
- полоскать полость рта после каждого приема пищи для того, чтобы у бактерий не было возможности вызвать воспалительный процесс.
Чего делать нельзя
- не употребляйте «раздражающую» пищу: наложите запрет на горячее и холодное, соленое и острое, на газированные напитки и на алкоголь, на твердые продукты,
- не назначайте самостоятельно прием антибиотиков,
- нельзя прекращать проводить гигиену полости рта при помощи зубной щетки: если сильно болит место укола в десну, то постарайтесь не давить на эту область и лишний раз не травмировать ее, но зубы чистить необходимо, чтобы удалять налет и бактерии из полости рта,
- откажитесь от курения: воздействие никотина и смол будет способствовать нарушению кровообращения на слизистой, а также замедлит естественные процессы регенерации поврежденных тканей,
- не грейте опухшую десну или щеку, т.к. при наличии воспаления инфекция быстро распространится на близлежащие области, что очень быстро ухудшит ваше состояние и будет чревато заражением крови,
- не обрабатывайте ранку при помощи спиртосодержащих препаратов и чеснока, т.к. это может сжечь нежную слизистую и усугубить ситуацию,
- не трогайте десну руками или посторонними предметами,
- не прикладывайте к воспаленной области измельченные таблетки типа «Аспирин» или «Анальгин».
«Анестезия не подействует?!» «Медуза» боится идти к стоматологу, а клиника «Агами» нас успокаивает
Данное сообщение (материал) создано и (или) распространено иностранным средством массовой информации, выполняющим функции иностранного агента, и (или) российским юридическим лицом, выполняющим функции иностранного агента.
Что это за сообщение и почему оно повсюду на «Медузе»?
Daniel Frank / Unsplash
Лечение зубов — не самое приятное занятие: 60% пациентов нервничают и боятся идти к стоматологу. Мы уже рассказывали, как проходит лечение и имплантация зубов. А теперь, чтобы вы (да и мы!) меньше переживали, «Медуза» попросила главного врача клиники «Агами» Михаила Агами прокомментировать самые популярные страхи и объяснить, как современная медицина делает лечение зубов комфортным, безболезненным и безопасным.
Я с детства боюсь стоматологов. Не могу даже войти в клинику — ноги подкашиваются! О звуках вообще молчу…
Михаил Агами: Людей, которые испытывают страх перед посещением стоматолога, довольно много. При этом все боятся разного: кто-то — осложнений, кто-то — самой процедуры. Именно поэтому важен индивидуальный подход — врач должен выслушать пациента (ни в коем случае не пугать) и собрать анамнез. Это позволит избежать лишних страхов и тревог во время лечения.
В «Агами» консультации проходят в спокойной, дружеской обстановке — врач беседует с пациентом, анализирует снимки. В холлах и кабинетах клиники светло и комфортно. Еще мы давно используем седацию, то есть лечение зубов во сне. Она позволяет безболезненно проводить любые вмешательства — от простой чистки до хирургических операций. Весь процесс — введение седативных препаратов и само лечение — проходит под наблюдением анестезиолога, он контролирует весь процесс. В отличие от общего наркоза побочные эффекты отсутствуют: пациент самостоятельно дышит, быстро приходит в себя и покидает клинику на своих ногах. Если врач не обнаружит противопоказаний, значит, можно рассмотреть седацию.
Еще в «Агами» есть специальные гаджеты, позволяющие смотреть кино непосредственно в стоматологическом кресле, — это помогает отвлечься от шума. Но люди, которые боятся лечить зубы, все же, как правило, выбирают седацию.
Sarah Dorweiler / Unsplash
Боюсь, что врач окажется молодым и неопытным. Мне кажется, хорошему врачу должно быть как минимум 40–45 лет
Михаил Агами: Многим кажется, что хороший врач — это непременно седой профессор в очках. Но это не так. У современных молодых врачей есть доступ к любой информации, они могут ездить по всему миру и проходить курсы повышения квалификации. У них есть силы и амбиции развиваться. Результаты, которые они демонстрируют, ничуть не хуже, а порой даже лучше, чем у многих возрастных и консервативных профессоров, которые годами сидят на одном и том же месте. Так что человек от 30 до 45 лет со стажем больше восьми лет вполне может быть хорошим врачом. Для примера, в «Агами» тоже молодой коллектив — большинству врачей меньше сорока лет.
По моему мнению, отличительный признак хорошего врача, да и в принципе самый важный критерий хорошей частной медицины — узкая специализация. Когда врач знает смежные области, но при этом углубленно занимается именно своим направлением. Плюс у хорошего врача должна быть плотная запись и много пациентов, которые приходят к нему по рекомендациям. Он должен постоянно развиваться и проходить курсы повышения квалификации, в том числе и за границей.
Немаловажную роль играет портфолио, но это касается в основном врачей, которые занимаются эстетической стоматологией, протезированием, микропротезированием. Должны быть фотографии работ — до и после. При этом важна и сама клиника — оснащена ли она диагностическими инструментами, есть ли у нее своя лаборатория, есть ли томограф. В общем, важно, чтобы врач работал не сам по себе, а чтобы вокруг него была инфраструктура. Чтобы пациент понимал: он может прийти и за один день все сделать.
Sylvie Tittel / Unsplash
Врач будет меня стыдить — скажет, что у меня самые ужасные и запущенные зубы из всех, что он когда-либо видел. Не хочу все это выслушивать!
Михаил Агами: Это прежде всего вопрос этики. Врач должен предлагать решение проблемы, а не давить на пациента и не рассказывать ему, какие у него плохие зубы — это контрпродуктивно. В «Агами» каждый пациент сначала проходит первичную консультацию — она включает в себя снимки, беседу с врачом и осмотр. Иногда люди жалуются на одно, а реальный объем работы совсем другой — более обширный. Далее пациента, в зависимости от его проблемы, осматривает профильный специалист. И только когда вся информация собрана, составляется подробный план лечения, который обсуждается с пациентом. У нас все добровольно: клиника обозначает проблему, показывает возможные варианты решения, а выбор остается за пациентом.
Также важно, чтобы и во время лечения контакт между врачом и пациентом сохранялся. Если пациенту некомфортно, то на любой признак или знак врач обязательно обратит внимание и примет меры. В «Агами» врачи всегда подробно рассказывают о том, что они будут делать, и поддерживают обратную связь с пациентом. Кроме того, с помощью специального прибора — интраоральной камеры — доктор может показать пациенту проблему (например, кариес или степень разрушения зуба) и результат лечения. Такой эффект контроля ситуации.
Alina Kholopova / Shutterstock
А что, если анестезия не подействует? Такое ведь бывает
Михаил Агами: Бывает, но очень редко. Есть люди, у которых анестетик просто рассасывается. В таких случаях его заменяют на другой. Но этого не нужно бояться. Существуют определенные признаки того, что анестезия подействовала, например характерное онемение. Врач задает пациенту вопросы, спрашивает об ощущениях, и, если характерных признаков нет, он, не приступая к работе, меняет тактику лечения. Также бывает, что анестезия не действует, если есть воспалительный процесс, — в такой ситуации врач использует другой вид анестезии. Но это уже детали. Суть в том, что если врач правильно подбирает анестезию, она будет действовать. После укола боли быть не должно.
В клинике «Агами» для пациентов, которые щепетильно относятся к уколам, есть специальный аппарат — он небольшими дозировками и безболезненно проводит местную анестезию. Кроме того, есть аппликационные мази, содержащие лидокаин, — они позволяют не чувствовать самого укола. Что касается аллергии на анестезию, то чаще всего пациенты знают, что у них она есть, и сообщают об этом еще на этапе сбора анамнеза. Но даже если это не так, после ввода анестезии врачи всегда наблюдают за самочувствием пациента.
Во время лечения мне будут несколько раз делать рентген, а это вредно!
Михаил Агами: Современный рентген — это не тот рентген, что был лет 20 назад. Сейчас доза облучения в десятки раз меньше. Кроме того, в стоматологии используются другие томографы, и дозы при таком исследовании намного меньше. В клинике «Агами» при проведении КТ на аппарате NewTom 5G человек получает 0,19 мЗв — это сравнимо с трансатлантическим перелетом в самолете (если лететь туда и обратно). Кроме того, пациентов дополнительно закрывают специальным фартуком, чтобы они психологически чувствовали себя комфортно. При этом нужно помнить: в ходе лечения обязательно делают снимки, без этого просто невозможно мониторить результат — смотреть, как поставили имплантат, как запломбировали канал.
Standret / Shutterstock
А вдруг стоматолог назначит лечение, которое мне не нужно. Например, скажет удалить нерв, а на самом деле можно будет обойтись и без этого! Вот как я пойму?
Михаил Агами: Начнем с того, что правильность лечения напрямую зависит от качественной диагностики. На сегодняшний день самый оптимальный и точный метод — это компьютерная томография. На этапе планирования, а особенно на этапах планирования имплантации, речь идет о мельчайших деталях — объеме и форме, микронах, угле наклона. О вещах, которые не видны на обычном панорамном снимке. Томография в данном случае позволяет избежать ошибок, планировать и прогнозировать результат.
У нас в клинике «Агами» есть свой томограф и зуботехническая лаборатория — это позволяет избегать ошибок не только в лечении, но и в результате. К тому же очень удобно для пациентов и врачей. Также не стоит забывать про второе мнение — сейчас все можно проверить, спешить ни к чему.
Имплантаты — это не только дорого, но и опасно, обязательно начнется отторжение!
Михаил Агами: Случаи отторжения, скажем честно, бывают, но редко. В нашей клинике около 98% имплантаций проходят успешно. Для того чтобы снизить риски, врач проводит осмотр, тщательно опрашивает пациента, направляет на анализы и исследования. Если у человека нет проблем со здоровьем, то, скорее всего, проблем с имплантацией тоже не будет, но необходимо четко выполнять рекомендации врача, например ограничить курение, так как это может негативно отразиться на результатах лечения.
Отторжения, которые могут возникнуть через пять, десять, пятнадцать лет после имплантации, связаны со многими факторами, но в основном это гигиена, общее состояние здоровья и образ жизни. Мы работаем уже более 20 лет, и у подавляющего большинства наших пациентов все имплантаты в порядке.
В «Агами» врачи рекомендуют всем клиентам после имплантации и протезирования приходить на профессиональную гигиену полости рта раз в шесть-восемь месяцев. Полость рта и области вокруг имплантатов и коронок, которые недоступны для обычной зубной щетки, поддерживается в чистоте, что снижает риск развития заболеваний и увеличивает срок службы имплантатов. Намного легче воздействовать профилактически, чем пытаться решать проблему, когда она уже возникла.
Karim Ghantous / Unsplash
А вдруг меня заразят гепатитом или еще чем похуже. Как убедиться, что все стерильно?
Михаил Агами: Во всех крупных клиниках должно быть централизованное стерилизационное отделение с сотрудниками, которые следят за процессом и несут персональную ответственность за каждый инструмент, наконечник и шланг. Плюс это все контролируется: как на уровне клиники, так и на уровне государства — Роспотребнадзором и другими специальными службами. В «Агами» есть такое отделение, в нем установлено сертифицированное оборудование ведущих израильских и немецких брендов. В каждом кабинете есть бактерицидные облучатели. Плюс в «Агами» пациенты, которым требуется хирургическое лечение, обязательно сдают специальные анализы.
После любого приема все оборудование стерилизуют по всем санитарным правилам. Каждый инструмент маркируется и упаковывается в специальную вакуумную упаковку. Те упаковки, которые были стерилизованы, но их срок истек, проходят повторную стерилизацию. В «Агами» пакет с инструментами открывают в присутствии пациента, чтобы он мог увидеть маркировку. Пациент может и вовсе попросить показать ему, как стерилизуют инструменты. Это абсолютно нормальная просьба.
Страшно даже подумать, что меня обманут с ценой! В квитанции всегда длинный список процедур, а за что я на самом деле плачу — совершенно непонятно
Михаил Агами: Люди боятся заплатить лишнее, и это понятно. Некоторые клиники за каждую сопутствующую услугу берут деньги: за наложение швов, за снимки, за анестезию. Все это вместе и превращается в круглую сумму, о которой пациент узнает только в процессе лечения. В «Агами» такого нет, каждая услуга уже подразумевает все необходимые манипуляции, например, если мы говорим о лечении канала зуба, то снимки, анестезия и все остальное уже входит в стоимость. Когда клиент приходит на консультацию, он получает детализированный план лечения, перечень и стоимость услуг. Далее — на основании этого — составляется график платежей. Это связано с тем, что лечение, особенно когда речь идет об имплантации, делится на этапы и может длиться месяцы — человек должен понимать, что ему не нужно платить за все единовременно. Более того, он сразу видит итоговую сумму, которая уже зафиксирована и не изменится до окончания лечения (даже если оно займет больше одного года).
В «Агами» во время консультации врач предлагает несколько вариантов решения проблемы, стоимость у них обычно разная. Выбор оптимального плана лечения — совместное решение, учитываются медицинские показания и пожелания клиента. Мы индивидуально подходим к каждому случаю и гибки в вопросах оплаты.
Liane Metzler / Unsplash
Стоматологических клиник слишком много! Боюсь, что выберу плохую — дорогую и при этом некачественную
Михаил Агами: При выборе клиники стоит учитывать несколько вещей. Во-первых, это должна быть клиника, которая давно существует на рынке — больше десяти лет как минимум. Если бы там были проблемы, она бы уже закрылась. Нормальная клиника не будет экономить на безопасности.
Во-вторых, у клиники должна быть лицензия на все манипуляции — на седацию, на хирургию. Это можно проверить. Отдельная тема — врачи, которые один день работают в одной клинике, второй — в другой. Они якобы работают по собственной лицензии, а клиники сдают им кабинеты. Здесь таится большая угроза. Сегодня он сделал вам зуб, а завтра вы его уже не увидите. Возможно, он даже не устроен на работу. Один из явных признаков таких клиник и стоматологов — оплата только наличными или врачу лично в руки. В серьезной клинике обязательно будет касса и возможность оплатить банковскими картами.
В-третьих, нужно внимательно читать договор. У хорошей клиники он подробный — в нем четко прописано, что считается гарантийным случаем, а что нет. Подобный договор говорит о том, что клиника серьезная и опытная. В недобросовестных медицинских центрах, как правило, используют небольшой типовой договор, в котором они снимают с себя всякую ответственность, но при этом обещают пожизненную гарантию. Вот такие организации нужно сразу отметать.
Для читателей «Медузы» в клинике «Агами» специальное предложение: до 31 августа получить консультацию можно за 1000 рублей. Для этого во время записи нужно назвать кодовое слово — «медуза».
Вы совершили чудо «Медуза» продолжает работать, потому что есть вы
Дать денег
Меры, которые помогут предотвратить развитие осложнений
Прежде всего, важно найти профессионального врача, который проведет все лечебные процедуры от и до аккуратно и качественно. Ведь с опытным специалистом можно не переживать о том, можно ли делать уколы анестезии в десны, а боль после лечения либо совсем не возникнет, либо будет беспокоить не более нескольких суток. Однако найти хорошего стоматолога – это еще только полдела. Чтобы избежать осложнений, старайтесь придерживаться несложных правил.
Правило №1: откажитесь от употребления пищи сразу после лечебных процедур. Перекусить рекомендуется только по прошествии 2-3 часов, иначе вы сами можете травмировать слизистую или занести в еще не затянувшуюся ранку бактерии и кусочки пищи.
Правило №2: в первые сутки после лечения откажитесь от употребления острой и горячей пищи, от принятия солнечных ванн и посещения парных и саун, т.к. это может спровоцировать прилив крови и отечность мягких тканей.
Правило №3: первые несколько суток очень бережно и аккуратно проводите гигиену полости рта, чтобы дать мягким тканям затянуться.
1 Карпук И.Ю. Аллергическая реакция на местные анестетики: диагностика и профилактика. Вестник Витебского государственного медицинского университета, 2009.