Техника проведения торусальной анестезии
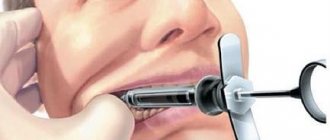
1. Пациент как можно шире открывает рот (рис. 101, Б). Место укола: точки пересечения горизонтальной линии, проведенной на 5 мм ниже жевательной поверхности третьего верхнего моляра с желобинкой, образованной латеральным склоном крылочелюстной складки и щекой. 2. Шприц расположен на первом нижнем моляре (или даже на втором нижнем моляре), игла направлена перпендикулярно к плоскости ветви нижней челюсти.
Рис. 101. Торусальная анестезия по М.М. Вейсбрему (С.Н. Вайсблат,1962). А — схема расположения нервов в участке нижнечелюстного возвышения: 1 — щечный нерв; 2 — язычный нерв; 3 — нижнеальвеолярный нерв; 4 — нижнечелюстное возвышение (торус); 5 — горизонтальная линия, проведенная на 5 мм ниже жевательной поверхности третьего верхнего моляра (достигает торуса). Б — положение укола иглы, положение шприца при торусальной анестезии
3. Иглу продвигают в мягкие ткани к кости на глубину 15-20 мм, проводят аспирационную пробу, вводят 1,5-2 мл анестетика, обезболивая нижнеальвеолярный и щечный нервы. 4. Выдвинув иглу на несколько миллиметров, выпускают 0,3-0,5 мл анестетика для обезболивания язычного нерва. Анестезия наступает через 3-5 мин. Примечание. В последние 3 года, используя современные сильные анестетики, мы не выдвигали иглу для обезболивания язычного нерва (п. 4). При введении 1,5-2 мл анестетика возле кости зона обезболивания охватывает как нижнеальвеолярный, щечный, так и язычный нервы. 5. Зона обезболивания: те же ткани, что и при мандибулярной анестезии, а также: слизистая оболочка и кожа щеки, десны нижней челюсти от середины второго премоляра к середине второго моляра с вестибулярной стороны. 6. Осложнения — такие же, что и при мандибулярной анестезии.
Раздел 7. ОСЛОЖНЕНИЯ МЕСТНОЙ ИНЪЕКЦИОННОЙ АНЕСТЕЗИИ
7.1. МЕСТНЫЕ ОСЛОЖНЕНИЯ
Инъекционная анестезии может сопровождаться местными или общими осложнениями.
Местные осложнения инъекционной анестезии представлены в табл. 1.
Таблица 1.
Местные осложнения инъекционной анестезии
| Осложнение | Причины | Профилактика | Лечение |
| Повреждение сосуда иглой (чаще при подглазничной или туберальной анестезии) | Нарушение техники анестезии | Продвижение иглы за током анестезирующего раствора | На несколько минут сдавливают сосуд с помощью тампона. Через 2-3 сут назначают рассасывающую терапию |
| Отлом иглы | Нарушение техники анестезии | Контроль качества игл. Соблюдение правил проведения анестезии | Если виден конец иглы, отломок удаляют в амбулаторных условиях. Если конец иглы не виден, отломок удаляют в стационаре путем рассечения тканей под контролем рентгенографии |
| Повреждение нервного ствола (болевой синдром, парестезии) | Нарушение техники анестезии | Продвижение иглы за током анестезирующего раствора | Назначают анальгетики, витамины (группа В), физиотерапевтические процедуры |
| Повреждение волокон внутренней крыловидной мышцы, контрактура нижней челюсти | Нарушение техники продвижения иглы. Использование игл с загнутым концом | Тщательный контроль продвижения иглы по внутренней поверхности ветви челюсти к нижнечелюстному отверстию. Запрет на использование деформированных игл | Назначают анальгетики, физиотерапевтические процедуры, механотерапию |
| Постинъекционные боли, отек | Повреждение надкостницы. Быстрое введение анестетика. Использование анестетика с истекшим сроком годности | Соблюдение правил проведения анестезии. Медленное введение анестетика; исключение поднадкостничного введения анестетика. Запрет на использование ЛС с истекшим сроком годности | Назначают физиотерапевтические процедуры, анальгетики (по показаниям), антигистаминные ЛС |
| Парез мимической мускулатуры | Нарушение техники анестезии. Введение большой дозы анестетика при внеротовой анестезии у бугра верхней челюсти и при мандибулярной анестезии | Соблюдение правил проведения анестезии. Точное дозирование анестетика | Не требует лечения, проходит после прекращения действия анестетика |
| Диплопия (двоение в глазах) | Распространение анестетика в подглазничный канал и парез глазодвигательных мышц | Соблюдение правил анестезии. Точное дозирование анестетика | Не требует лечения, проходит после прекращения действия анестетика |
| Некроз тканей (первый признак — резкая боль в начале введения раствора) | Ошибочное введение неизотонического раствора (спирт, хлорид кальция и др.) | Следует читать название препарата на карпуле, прежде чем вводить ее содержимое пациенту | Немедленно прекращают введение ЛС! Обильно инфильтрируют ткани слабым раствором анестетика [0,25% прокаин (Новокаин♠), лидокаин и др.] и по возможности широко рассекают их и дренируют. При необходимости госпитализируют пациента |
Контрольные вопросы
1. Перечислите местные осложнения инъекционной анестезии.
2. Назовите причину повреждения сосуда инъекционной иглой.
3. Какие профилактические меры необходимо принять, чтобы не повредить сосуд инъекционной иглой?
4. Каковы первые действия врача при травмировании сосуда инъекционной иглой?
5. Назовите причины отлома инъекционной иглы при проведении местной анестезии.
6. Какие профилактические меры необходимо принять, чтобы не сломать инъекционную иглу во время проведения местной анестезии?
7. Что необходимо предпринять в случае отлома инъекционной иглы во время проведения местной анестезии?
8. Перечислите причины повреждения нервного ствола инъекционной иглой.
9. Какие профилактические меры необходимо принять, чтобы не повредить нервный ствол инъекционной иглой?
10. Что необходимо предпринять в случае травмы нервного ствола инъекционной иглой?
11. Назовите причины повреждения волокон внутренней крыловидной мышцы инъекционной иглой.
12. Какие профилактические меры необходимо принять, чтобы не повредить волокна внутренней крыловидной мышцы инъекционной иглой?
13. Каковы действия врача при травмировании волокон внутренней крыловидной мышцы инъекционной иглой?
14. Назовите причины постинъекционой боли или отека.
15. Какие профилактические меры необходимо принять, чтобы избежать постинъекционной боли и отека?
16. Какова тактика врача в случае постинъекционной боли или отека?
17. Назовите причины пареза мимической мускулатуры после проведения инъекционной анестезии.
18. Какие профилактические меры необходимо принять, чтобы избежать пареза мимической мускулатуры?
19. Какова тактика врача в случае пареза мимической мускулатуры?
20. Каковы причины возникновения диплопии после проведения инъекционной анестезии?
21. Какие профилактические меры необходимо принять, чтобы избежать диплопии при инъекционной местной анестезии?
22. Что необходимо предпринять в случае возникновения диплопии?
23. Назовите причины некроза тканей после проведения инъекционной анестезии.
24. Какие профилактические меры необходимо принять, чтобы избежать некроза тканей?
25. Каковы действия врача при развитии некроза тканей при инъекционной анестезии?
Методика «высокой» анестезии нижнеальвеолярного нерва
Проведение стандартной мандибулярной анестезии не всегда обеспечивает достаточное обезболивание нижней челюсти, что можно объяснить наличием дополнительной иннервации. Зубы нижней челюсти могут получать дополнительную иннервацию от подъязычного, ушно-височного и верхних шейных нервов. Подъязычная ветвь выходит из ствола нижнеальвеолярного нерва приблизительно на 1 см выше нижнечелюстного отверстия и потому ее невозможно выключить обычными методиками. От ушно-височного нерва отходят разветвления к пульпе нижних зубов через отверстия в ветви нижней челюсти. Эта иннервация блокируется «высокой» анестезией по Гау-Гейтс (G.A.Gow-Gates) и Акинози (J.O.Akinosi).
Особенности проведения местного обезболивания при двойном луночковом нерве
Мандибулярная анестезия, как основной метод обезболивания зубов нижней челюсти, известна еще с конца девятнадцатого века. Сам принцип ее проведения остался неизменен, однако техника проведения претерпела ряд изменений.
Так классическая мандибулярная анестезия проводится в область нижнечелюстного отверстия (метод Halsted, 1885; Fischer, 1911; Егоров). Более современными стали «высокие» методы блокады нижнего лучкового нерва, в ходе проведения которых депо анестетика создается в области торуса нижней челюсти (Вайсбрем, 1940), вырезки нижней челюсти при закрытом рте пациента (Визирани, 1960, — Акинози, 1977), суставного отростка нижней челюсти (Гоу — Гейтс, 1973). Такое разнообразие методов заставляет задуматься над тем, что существует проблема в проведении местного проводникового обезболивания зубов нижней челюсти. По данным ряда исследователей, мандибулярная анестезия неэффективна в 10—15 % случаев [12].
Одной из причин ее неэффективности являются анатомические вариации строения нижнечелюстного нерва и каналов [13].
Существуют исследования, подтверждающие, что мандибулярная анестезия в большинстве случаев неэффективна при наличии у пациента двойного нижнечелюстного канала. Отмечено, что после ее проведения у данной группы пациентов болевая чувствительность тканей зуба сохраняется, в то же время имеется чувство онемения нижней губы и подбородка с соответствующей стороны обезболивания [7, 8, 12, 13, 16, 17].
Анатомия нижнего луночкового нерва
Нижнечелюстной нерв является продолжением третьей ветви тройничного нерва, располагается в толще нижней челюсти на протяжении от нижнечелюстного до подбородочного отверстий. По данным ряда авторов, нижнечелюстной нерв на всем своем протяжении формирует три магистральные ветви: это ретромолярная ветвь, молярная ветвь, резцовая ветвь [1—3]. На всем своем протяжении нижнечелюстной нерв может идти одним магистральным пучком, однако может разделяться на две [4] и даже три ветви [5].
По распространенности двойной нижний луночковый канал встречается менее чем у 1 % населения. Так, по данным Grover P. S. и Lorton L., при изучении 5000 ортопантомограмм в 4 случаях наблюдался двойной нижний луночковый канал (0,08 %) [7]. По данным других авторов, при исследовании 6000 ОПТГ выявлены двойные нижнечелюстные каналы в 57 случаях (0,95 %) [6].
Классификация двойных нижнечелюстных каналов
Изучив 3612 ОПТГ, Notje и соавт. выявили следующие вариации строения двойного нижнечелюстного канала: тип 1 — два канала, которые начинаются через единое отверстие; тип 2 — ответвление малого канала на уровне второго и третьего моляра; тип 3 — два канала начинаются из разных отверстий, но объединяются на уровне моляров [6]. Heasman предложил классификацию положения канала по отношению к корням зубов: 67,7 % — тип 3 (среднее), 15,6 % — тип 2 (высокое), 5,2 % (низкое), тип 4 (смешанный) — 11,5 % [8].
Наиболее известной считается классификация двойных каналов нижней челюсти Langlais (рис. 1): тип 1 — бифуркация на уровне третьего моляра (0,367 %), тип 2 (0,517 %) — бифуркация в пределах ветви челюсти или за ее пределы, затем объединение, тип 3 — смешанный (0,03333 %): с одной стороны тип 1, с другой — тип 2, тип 4 (0,03333 %) — два канала, которые начинаются разными отверстиями [9].
Рис. 1. Классификация двойных нижнечелюстных каналов по Langlais.
Формирование двойного канала
Безусловно, двойной луночковый нерв — это анатомическая вариация в строении челюстей, которая формируется еще в пренатальном периоде развития. Johansson и соавт. обнаружили, что развитие нижнечелюстного нерва проходит из трех независимых каналов, которые затем объединяются в один канал. [10]. Chaves и соавт., изучая препараты челюстей детей пренатального периода, обнаружили, что нижнечелюстной канал разделен на три самостоятельных магистрали, осуществляющих иннервацию определенной группы зубов. Так, первый канал подходит к зачаткам резцов и клыков, второй — к премолярам, третий — к молярам нижней челюсти. Этот факт во многом объясняет, почему при первичной адентии поражение затрагивает определенную группу зубов, с каждой стороны нижней челюсти [11].
В ходе развития нижней челюсти интрамембранозной оссификации три независимых канала с нервными стволами объединяются в канал с одноименным нервом. В настоящее время нет единого мнения о причине формирования двойного нижнечелюстного канала. Однако можно предположить, что изменения в минерализации челюстей на этапах развития ребенка могут препятствовать сближению магистральных ветвей нижнечелюстного нерва, что ведет к развитию нескольких независимых каналов.
Тактика местного обезболивания при двойном нижнем луночковом нерве
Перед началом стоматологического лечения необходимо провести дополнительное рентгенологическое обследование, например ортопантомографию. Она позволяет оценить положение нижнечелюстного отверстия по отношению к окклюзионной поверхности моляров, количество каналов, их топографию по Langlais.
Для обезболивания зубов нижней челюсти при двойном нижнечелюстном канале рекомендованы «высокие» методы анестезии (торусальная, Гоу — Гейтс, Визирани — Акинози) Конечно, нецелесообразно делать ОПТГ каждому пациенту перед мандибулярной анестезией, однако стоит задуматья о ее проведении в тех случаях, когда пациент сам жалуется на «неэффективность» обезболивания при лечении у стоматолога. Можно с уверенностью заявить, что существует группа пациентов с неблагоприятным анамнезом в отношении местного обезболивания, которым действительно показана рентгенологическая диагностика вплоть до компьютерной томографии для выявления причин неэффективности местного обезболивания.
Для обезболивания зубов нижней челюсти при двойном нижнечелюстном канале рекомендованы «высокие» методы анестезии (торусальная, Гоу — Гейтс, Визирани — Акинози). Они обеспечивают создание депо анестетика выше нижнечелюстного отверстия, тем самым решая вопрос об аномалии его положения при двойном нижнечелюстном канале.
Если врач отдал предпочтение проведению классической мандибулярной анестезии, следует оценить ее эффективность в среднем через 10 минут. Если пациент отмечает чувство онемения подбородка, но анестезии пульпы нет, депо анестетика создано правильно и нет необходимости в проведении повторной мандибулярной анестезии. Повторно мандибулярная анестезия должна проводиться по «высокому» типу и только при отсутствии у пациента чувства онемения подбородка и нижней губы. В качестве дополнительного метода обезболивания рекомендуется проводить интралигаментарную или внутрикостную анестезии, которые гарантированно приведут к анестезии конкретного зуба.
Клинический случай
Пациент В., 1982 г. р., обратился с жалобами на периодические боли в зубе 37. Объективно: 38 — прорезался частично с мезиоангулярным положением. DS: Дистопия 38. В ходе обследования была проведена ОПТГ, на которой определялся двойной нижнечелюстной канал, предположительно, начинающийся одним нижнечелюстным отверстием, далее идущий разобщенно на всем протяжении ветви и тела нижней челюсти и заканчивающийся двумя отверстиями (тип 2 по Langlais) (рис. 2, 3). Пациенту рекомендовано удаление 38. Из анамнеза было выяснено, что во время предыдущих стоматологических вмешательств нередко возникали проблемы с обезболиванием.
Для операции удаления зуба 38 была проведена мандибулярная анестезия методом пальпации (1.8 ml Ubistesin 1:100000 3MESPE) и щечная инфильтрационная анестезия (0.5 ml Ubistesin 1:100000 3MESPE). Через 5 минут после анестезии пациент определял чувство онемения края нижней губы слева. При создании операционного доступа и частичном одонтопрепарировании 38 пациент испытывал боль. В качестве дополнительного обезболивания проведена интралигаментарная анестезия (0.8 ml Ubistesin 1:100000 3MESPE), зуб удален безболезненно.
Обсуждение
В данном клиническом примере пациенту проводилось стандартное обезболивание, применяемое для удаления зубов нижней челюсти. Однако в данном случае не отмечалось полноценного обезболивания пульпы 38. Авторы статьи предполагают, что эта проблема связана с наличием у пациента двойного нижнечелюстного канала. Двойной нижнечелюстной канал содержит как нервы, так и сосуды, ответственные за кровоснабжение нижней челюсти [6].
Считается, что основной канал, который открывается на уровне окклюзионной поверхности моляров и имеет больший диаметр, всегда содержит нижнечелюстной нерв. Дополнительный канал, имеющий меньший диаметр, в большинстве случаев начинается от основного нижнечелюстного отверстия. Встречаются двойные нижнечелюстные каналы, которые начинаются двумя независимыми отверстиями, при этом дополнительное отверстие может располагаться как выше основного, ближе к основанию суставного отростка, так и ниже основного, в дистальном отделе ветви челюсти.
Основной канал, открывающийся на уровне окклюзионной поверхности моляров и имеет больший диаметр, всегда содержит нижнечелюстной нерв По данным литературы, дополнительный канал нижней челюсти может содержать ветви челюстно-подъязычного нерва (n. myelohyoideus), который наиболее близок в топографо-анатомическом отношении к нижнечелюстному нерву. Челюстно-подъязычный нерв не поддается обезболиванию в ходе проведения стандартной мандибулярной анестезии вследствие того, что анестетик не может диффундировать через клиновидно-челюстную связку, через которую проходит челюстно-подъязычный нерв [14].
По данным Wilson, это объясняется тем, что челюстно-подъязычный нерв ответвляется от нижнечелюстного на 14,7 мм выше нижнечелюстного отверстия, т. е. эта зона может находиться вне зоны действия раствора местного анестетика [15]. Lew и соавт. описали клинический случай неэффективности местного обезболивания зубов нижней челюсти у пациента с двойным нижнечелюстным каналом [13], DeSantis и соавт. описали схожий случай [17], в настоящей статье авторы также столкнулись с данной проблемой. В то же время есть данные об эффективности мандибулярной анестезии у пациентов с двойным нижнечелюстным каналом [16].
Заключение
Двойной нижнечелюстной канал может быть причиной неэффективности мандибулярной анестезии. Во многом это обусловлено дислокацией дополнительного нижнечелюстного отверстия, иннервацией зубов со стороны челюстно-подъязычного нерва. Дополнительная рентгенологическая диагностика (ОПТГ, КТ) позволяет выяснить причину неэффективности обезболивания нижней челюсти. При выявлении двойных нижнечелюстных каналов по рентгеновскому снимку можно определить их топографию, выбрать методику проводникового обезболивания и планируемое место создания депо местного анестетика.
ЛИТЕРАТУРА
- Oikarinen VJ. The inferior alveolar artery. SuomHammaslaToim 1965;61(Suppl 1):1—131.
- Poirot G, Delattre JF, Palot C, Flament JB. The inferior alveolar artery in its bony course. SurgRadiolAnat 1986;8:237—244.
- Zoud K, Doran GA. Microsurgical anatomy of the inferior alveolar neurovascular plexus. SurgRadiolAnat 1993;15:175—179.
- Nortje, C. J.; Farman, A. G.; Grotepass, F. W. Variations in the normal anatomy of the inferior dental (mandibular) canal: a restrospective study of panoramic radiographs from 3,612 routine dental patients. Brit. J. oral Surg., Edinburgh, v. 15, p. 55—63, 1977.
- Auluck, A.; Keerchilatha, M. P. Trifid mandibular nerve canal. Dentomaxillofac. Rad., London, v. 34, n. 4, p. 259, jul., 2005.
- Nortje, C. J.; Farman, A. G.; Joubert, J. J. V. The radiographic appearance of the inferior dental canal: an additional variation. Brit. J. oral Surg., Edinburgh, v. 15, p. 171—2, 1977.
- Grover, P. S. & Lorton, L. Bifid mandibular nerve as a possible cause of inadequate anaesthesia in the mandible. J. OralMaxillofac. Surg., 41:111—9, 1983.
- Heasman, P. A. Variation in the position of the inferior dental canal and its significance to restorative dentistry. J. Dent., Chengtu, v. 16, n. 1, p. 36—7, feb., 1988.
- Langlais, R.P. Broadus, R. Glass, B. Bifid mandibular canals in panoramic radiographs. Journal of the American Dental Association (1985), Vol 110, Issue 6, 923—926.
- Johansson CS, Hildebrand C, Poulsen B (1992). Anatomy and developmental chronology of the rat inferior alveolar nerve. AnatRec 234:144—152.
Полный список литературы находится в редакции.
Методика Гау-Гейтс
Техника этой анестезии очень сложная и состоит в создании депо анестетика рядом с головкой суставного отростка нижней челюсти. 1. Пациент широко открывает рот. 2. Врач проводит мысленную линию от угла рта к впадине (ямке) около козелка уха. Это и есть плоскость, в которой будет продвигаться игла. 3. Иглу вводят со стороны противоположного клыка нижней челюсти и направляют через медиальный нёбный бугорок верхнего второго моляра, расположенного на стороне обезболивания. 4. Иглу вкалывают в слизистую оболочку (место укола иглы находится значительно выше, чем при обычной мандибулярной анестезии) и углубляют в мягкие ткани к кости (к контакту с головкой суставного отростка) (рис. 102 А).
Рис.102. Положение иглы при «высоком» блокировании нижнеальвеолярного нерва. А — по методике Гау Гейтс. Б — по методике Акинози.
5. Иглу слегка оттягивают назад, проводят аспирационную пробу и после инъекции все содержимое шприца поступает в мягкие ткани возле суставного отростка. 6. Пациент должен держать рот открытым на протяжении нескольких минут, до появления признаков анестезии нижней челюсти.