Местное лечение эрозивно-язвенных поражений слизистой оболочки полости рта
С. И. Токмакова д. м. н., профессор, заведующая кафедрой терапевтической стоматологии Алтайского государственного медицинского университета (Барнаул)
Т. Н. Улько к. м. н., доцент кафедры терапевтической стоматологии Алтайского государственного медицинского университета (Барнаул)
О. В. Бондаренко к. м. н., доцент кафедры терапевтической стоматологии Алтайского государственного медицинского университета (Барнаул)
О. В. Сысоева к. м. н., доцент кафедры терапевтической стоматологии Алтайского государственного медицинского университета (Барнаул)
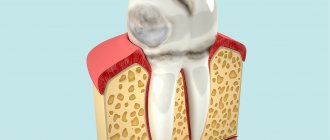
Среди патологических процессов, локализующихся на слизистой оболочке полости рта (СОПР) и красной кайме губ, эрозивно-язвенные поражения при лейкоплакии и плоском лишае (ПЛ) занимают особое место. Это обусловлено тем, что при их лечении практическому врачу нередко приходится сталкиваться с трудностями, связанными с наличием у больных длительного, упорного течения данных заболеваний с часто возникающими рецидивами [1, 3, 6, 7].
Комплексное лечение данной патологии включает мероприятия, направленные на уменьшение боли, снятие воспаления и ускорение процессов регенерации после максимально возможного устранения причинных факторов. Однако возможность использования медикаментозного и физиотерапевтического лечения у данных пациентов часто ограничена из-за наличия сопутствующих общесоматических заболеваний.
Актуальность проблемы также определяется тем, что данный вид поражений имеет значительную распространенность (у населения Барнаула в различных возрастных группах составляет от 2 до 28 % случаев) и относится к факультативному предраку с высокой частотой озлокачествления [1, 3—6]. Это требует онкологической настороженности врача и повышения эффективности и своевременности лечения. Интересным представляется опыт применения сложной мази, разработанной в МГМСУ (2005) для лечения хронических заболеваний губ [2].
Цель исследования
Оценить клиническую эффективность применения сложной мази в комплексном лечении эрозивно-язвенных поражений СОПР при лейкоплакии и плоском лишае.
Материал и методы
Клинические исследования проводились с 2008-го по 2011 год на кафедре терапевтической стоматологии АГМУ. Под наблюдением находились 35 пациентов с диагнозом К.13.2 «лейкоплакия» (20 человек) и L.43 «плоский лишай СОПР, эрозивно-язвенная форма» (15 человек).
При клиническом обследовании пациентов в процессе опроса выявляли наличие перенесенных и сопутствующих заболеваний, вредных привычек, профессиональных вредностей. Кроме того, обращали внимание на аллергологический статус и наследственность. Устанавливали продолжительность заболевания, характер жалоб, а также время появления первых симптомов. Выясняли, проводилось ли лечение по поводу данного заболевания, какова была его эффективность.
Осмотр и пальпация челюстно-лицевой области включали определение цвета, целостности, тургора кожных покровов, состояния костной и мышечной системы, регионарных лимфатических узлов. Оценивая состояние СОПР, обращали внимание на архитектонику, цвет, увлажненность, наличие патологических элементов. Определяли состояние тканей пародонта, зубов, наличие разнородных металлов, выявляли травматические факторы.
Стоматоскопическое обследование СОПР проводили с помощью светового стоматоскопа «Визионер 21А» фирмы Morita Corporation (Япония) при увеличении от 10 до 40 раз. Визуально и пальпаторно исключали признаки озлокачествления, при необходимости пациента направляли к врачу-онкологу для уточнения диагноза.
Изучение анамнеза обследованных больных, результатов лабораторных исследований, консультативных заключений позволило установить фоновые заболевания, сопутствующие эрозивно-язвенной форме лейкоплакии и ПЛ. У всех пациентов выявлялась патология желудочно-кишечного тракта (100 %) и нервной системы (100 %). Трое больных страдали заболеваниями сердечно-сосудистой и эндокринной систем (9 %).
Для оценки сроков исчезновения боли использовали показатель индекса боли (ПИБ) по шкале Хоссли — Бергмана. Оценка производилась в баллах от 0 до 4 до и после лечения: боли нет — 0 баллов, слабая боль — 1 балл, умеренная боль — 2 балла, сильная боль — 3 балла, нестерпимая — 4 балла.
В план лечения включали санацию полости рта, профессиональную гигиену, устранение травмирующих факторов. Больным рекомендовали отказаться от вредных привычек: курения, приема алкоголя, кусания губ и щек.
После местного устранения травмирующих факторов лечение эрозивно-язвенных поражений проводили по следующей схеме:
- Аппликационное обезболивание (гель «Камистад», «Холисал», «Лидохлор», пиромекаиновая мазь 5%-ная и др.).
- Аппликации протеолитических ферментов (0,1%-ный раствор трипсина или химотрипсина).
- Обработка антисептиками (0,05%-ный раствор хлоргексидина, 1%-ный раствор йодинола, отвары трав и др.).
- Аппликация сложной мази, разработанной в МГМСУ (2005).
Состав сложной мази:
- Sol. Retinoli acetatis olesae — 1,0
- Sol. Tocopheroli olesae — 1,0
- Thiamini bromidi — 0,2
- Insulini acropidi — 3,0
- Ung. Celestodermi — 30,0
- Ung. Solcoseryli — 20,0
- M.f. unguentum
- D.S. Для аппликаций на слизистую оболочку полости рта.
Входящие в состав мази компоненты оказывали комплексное воздействие на различные звенья патогенеза заболеваний. Масляный раствор витамина А при местном применении стимулирует процессы эпителизации, при приеме внутрь способствует нормализации состояния эпителия. Раствор токоферола ацетата является антиоксидантом, способствует синтезу белка, пролиферации клеток и ускорению репаративных процессов, а также улучшает нервно-трофические процессы. Витамин В1 нормализует функции нервной системы, улучшает местную трофику. Инсулин при местном применении способствует разрыхлению мембран, пролонгирует действие других компонентов мази. Целистодерм оказывает противовоспалительное и противозудное действие. Солкосерил улучшает обменные процессы, ускоряет регенерацию тканей, особенно при нервно-трофических поражениях, а также оказывает ангиопротективное действие.
Результаты
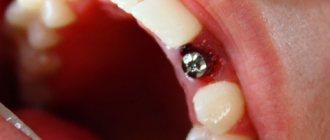
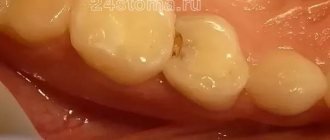
При изучении клинической картины до лечения у больных в полости рта определяли эрозии и язвы размером от 0,5 до 2,2 см на фоне отечной гиперемированной слизистой с папулами, сливающимися в сетчатый рисунок (43 % случаев), на фоне очагов плоской (31 %) или веррукозной лейкоплакии (26 %). Наиболее частым местом локализации эрозивно-язвенных поражений была слизистая оболочка щек и языка, реже десневого края и дна полости рта (рис. 1).
Рис. 1. Эрозии и язвы языка при лейкоплакии (до лечения).
Высыпания на коже, характерные для ПЛ, были у 3 пациентов (20 %). Стоматоскопически выявляли чередование участков гиперемии и гиперкератоза с дефектами эпителия. Рельеф поверхности слизистой оболочки полости рта был ровный или мелкобугристый, ороговение разной степени выраженности, ангиоархитектоника в виде крапа, полос и петлевидных сосудов.
После курса лечения с применением аппликаций сложной мази у всех больных на 2-й день наблюдалась начальная эпителизация. Пациенты отмечали уменьшение боли при приеме пищи и улучшение общего состояния. Через 3 суток боли полностью исчезали (рис. 2), и через 1,5 недели наблюдалась полная эпителизация СОПР (рис. 3).
Рис. 2. Эпителизация эрозий и язв языка при лейкоплакии (на 4-й день лечения). Рис. 3. Состояние языка через 1,5 недели после лечения лейкоплакии.
Стоматоскопически на СОПР отмечали ровный рельеф, ороговение отсутствовало, сосудистая архитектоника была представлена в виде крапа и полос.
Для повышения местного иммунитета и профилактики рецидивов пациентам был назначен иммуностимулирующий препарат местного применения «Имудон» по 6—8 таблеток в сутки сублингвально в течение 20 дней.
Отдаленные результаты лечения больных с эрозивно-язвенными поражениями прослежены на протяжении 5 лет. Рецидивы наблюдали через полгода у 7 пациентов вследствие нарушения диеты и обострения общесоматических заболеваний.
На основании вышеизложенного можно заключить, что сложная мазь является эффективным средством в комплексном лечении эрозивных форм ПЛ и лейкоплакии СОПР и рекомендуется для внедрения в стоматологическую практику.
- Боровский Е. В. Терапевтическая стоматология / Е. В. Боровский. — М.: Медицинское информационное агентство, 2006. — 800 с.
- Брусенина Н. Д. Заболевания губ: Учебное пособие / Н. Д. Брусенина, Е. А. Рыбалкина. Под ред. Барера Г. М. — М.: ФГОУ «ВУНМЦ» Росздрава, 2005. — 184 с., ил.
- Быкова И. А. Цитологическая характеристика отпечатков слизистой оболочки полости рта с применением индекса дифференцировки клеток / Быкова И. А., Агаджанян А. А., Банченко Г. В. // Лабораторное дело. — 1987, № 1. — С. 33—35.
- Васильцова С. В. Стоматологическая заболеваемость и эффективность лечебно-профилактической помощи населеню города Барнаула: автореф. дис. канд. мед. нayк / С. В. Васильцова. — Новосибирск, 2005. — 24 с.
- Терапевтическая стоматология: учебник: в 3 ч. / Под ред. Г. М. Барера. — М.: ГЭОТАР-Медиа, 2005. — Ч. 3. — С. 195—211, 218—233.
- Терапевтическая стоматология: национальное руководство / Под ред. Л. А. Дмитриевой, Ю. М. Максимовского. — М.: ГЭОТАР-Медиа, 2009. — 912 с.
- Токмакова С. И. Слизистая оболочка полости рта у лиц пожилого и старческого возраста и ее изменения при висцеральной патологии // Дис. д-ра мед. наук. — Омск, 2002. — 291 с.
Минимально инвазивный подход к лечению эрозивной потери твердых тканей зубов
Потеря структурных тканей зуба, как правило, является полиэтиологическим нарушением. Традиционно для классификации разных форм потери эмали и дентина некариозной природы используют термины эрозия, абразия, аттриция. Дифференциальная диагностика различных форм патологической стираемости является крайне важной для выбора наиболее приемлемого метода лечения пораженных зубов.
В данной статье мы рассмотрим вопросы патофизиологии потери поверхностных твёрдых тканей зубов из-за имеющегося у пациента гастроэзофагеального рефлюкса, а также минимально инвазивные методы коррекции данной стоматологической патологии.
Эрозия зуба
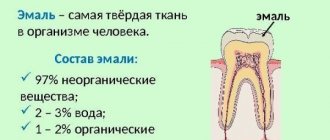
Эрозия представляет собой физический механизм износа тканей, вызванный эффектом трения движущихся жидкостей. Эрозия зуба идентифицируется как нарушение, вызванное действием химических или электролитических факторов небактериального происхождения, которое в большинстве случаев предусматривает кислотную реакцию. В последнее время в литературе появился еще один термин «биокоррозия», подразумевающий реализацию механизма химического, биомеханического или электрохимического действия, который, в свою очередь, вызывает молекулярную деградацию естественных свойств живых тканей. Источники действующих на зуб кислот могут быть эндогенными и экзогенными. Первые попадают в ротовую полость из желудка в результате рвоты или гастроэзофагеальной рефлюксной болезни (ГЭРБ), в то время, как вторые являются составляющими диеты, лекарственных средств или профессиональной среды.
ГЭРБ
Гастроэзофагеальная рефлюксная болезнь является хроническим заболеванием, которое в просторечии называют изжогой. Патология развивается из-за регургитации желудочной кислоты в пространство пищевода и полости рта. Американская гастроэнтерологическая ассоциация опубликовала Монреальский консенсус, согласно которому ГЭРБ определяется как «состояние, которое развивается, когда рефлюкс содержимого желудка вызывает неприятные симптомы и/или осложнения». Симптомы ГЭРБ подразделяются на пищеводные и внепищеводные. Документально подтверждено, что распространенность эрозии зубов у взрослых пациентов с ГЭРБ составляет около 25%. Факторами риска развития ГЭРБ являются потребление алкоголя и кофеина, ожирение, беременность и апноэ сна, а также прием нестероидных противовоспалительных препаратов.
Стоматологические проявления ГЭРБ
Стоматологические симптомы ГЭРБ включают эрозию зубов, их гиперчувствительность, наличие кислого привкуса и неприятного запаха из полости рта, а также признаки воспаления слизистой оболочки. Процесс растворения эмали начинается при уровне рН около 5,2, а значение рН желудочной кислоты достигает 2,0. Иногда стоматологи являются первыми, кто может заподозрить наличие у пациента ГЭРБ даже в случаях так называемых «молчаливых рефлюксов». Типичные стоматологические симптомы ГЭРБ включают потерю эмали с небной поверхности передних зубов, а также утоньшение и уменьшение коронки в особо сложных случаях; в области дистальных зубов могут наблюдаться кратерообразные дефекты, а степень поражения лингвальных и окклюзионных поверхностей нижних зубов в большей мере зависит от положения головы. Обнаженный под действием кислоты дентин передних зубов обуславливает эффект более белых зубов с развитием симптомов гиперчувствительности. Зубы-антагонисты часто проявляют признаки суперпрорезывания. Клинически это ограничивает пространство для реставрации зубов с небной стороны.
Фото 1. Нормальный уровень горизонтального и вертикального перекрытия передних зубов.
Фото 2. Эффект суперпрорезывания нижних резцов из-за стираемости небной поверхности верхних резцов.
В ходе лечения, несмотря на такие условия, важно сохранить витальность зубов, обеспечивая для этого достаточный объем пространства для реставрации. Методы коррекции патологической потери твердых тканей под действием кислот в условиях ограниченного пространства для реставрации включают следующие: выборочное эндодонтическое лечение при необходимости объемного препарирования; ортодонтическую репозицию передних зубов; эмалопластику зубов-антагонистов; расширение вертикальных параметров прикуса и восстановление окклюзионных поверхностей дистальных зубов и небных поверхностей передних зубов; достижение соответствия между положением максимального фиссурно-бугоркового контакта (максимальной интеркуспидации – МИК) и положением центрального соотношения (ЦС); изготовление нёбных композитных виниров по технике Dahl (фото 3).
Фото 3. Диаграмма, демонстрирующая паттерн восстановления небной поверхности зубов посредством композита.
При реализации классического подхода к лечению врачу необходимо было бы пожертвовать витальностью передних зубов верхней челюсти с дальнейшим покрытием их коронками. Такое лечение компрометирует общий биомеханический прогноз реабилитации и снижает фактическую эффективность ятрогенных вмешательств. Кроме того, в области краев коронок повышается риск развития вторичного кариеса, из-за которого может продолжаться процесс деструкции зуба. Ортодонтическая репозиция зубов, несмотря на свою мини-инвазивность является времязатратной и не всегда финансово обоснованной процедурой. Эмалопластика зубов антагонистов, несмотря на то, что позволяет увеличить объем пространства для реставрации, также характеризуется риском развития гиперчувствительности обработанных опорных единиц. При сложных формах патологической стираемости, вызванных влияем эрозии, может быть целесообразно откорректировать вертикальные параметры прикуса и гармонизировать соотношения МИК и ЦС. Таким образом, удается увеличить имеющееся межзубное пространство еще на несколько миллиметров для выполнения реставраций. Особой сложностью в лечении характеризуются локализированные формы патологической стираемости с потерей твердых тканей только с небной стороны передних зубов и в незначительной мере – в области дистальных зубов. Именно в таких случаях целесообразно применять принципы реставрации композитными винирами по Dahl.
Клинический случай
Пациент 20 лет обратился за стоматологической помощью по поводу неровного контура передних зубов, которые компрометировали вид его улыбки (фото 4). Также он жаловался на наличие гиперчувствительности, а две недели назад отмечал острую боль в области 10 зуба, который предварительно был пролечен эндодонтически. В области 3-го зуба отмечалась сломанная амальгамная пломба. В ходе осмотра было обнаружено, что зубы 6-11 демонстрируют признаки выраженной потери эмали и дентина и подвержены патологической стираемости средней степени тяжести. Из-за этого у пациента отмечалась потеря переднего пути введения (фото 5-7).
Фото 4. Вид улыбки до лечения.
Фото 5. Утоньшение эмали с губной стороны зубов и наличие некариозных пришеечных поражений.
Фото 6. Признаки потери твердых тканей зубов, вызванные эрозией.
Фото 7. Вид зубов с потерей эмали с небной стороны.
Учитывая небное расположение очагов поражения твёрдых тканей зубов, врач предположил, что такая симптоматика может быть вызвана ГЭРБ. Анализ общесоматического анамнеза позволил установить, что пациент страдает от симптомов изжоги как минимум 4 раза в неделю. Для купирования этих признаков он использовал безрецептурные медицинские препараты. Иногда больной употреблял алкоголь, но никогда не курил. В ходе детализированного стоматологического анализа было обнаружено смещение наклона окклюзионной плоскости верхней челюсти, обратное положение линии улыбки, отсутствие визуализации коронок верхних резцов даже в положении репозиции губы, наличие тонкого биотипа мягких тканей, ассиметричное положение десневого контура, некорректное аксиальное положение отдельных зубов, изменение соотношения ширины и длины клинических коронок, наличие признаков биокоррозии в области моляров и премоляров, дисколорацию 10 зуба и изменение соотношений между МИК и ЦС.
План лечения
Сложность лечения состояла в том, что стоматологу нужно было восстановить утраченную анатомию небной поверхности зубов в условиях отсутствующего междуокклюзионного пространства. Ортодонтические и эндодонтические методы лечения как альтернативные были отвергнуты самым пациентом. Таким образом было принято решение провести мини-инвазивную реабилитацию винирами по принципам Dahl. Данный принцип предусматривает прямую реставрацию для восстановления небной анатомии передних зубов верхней челюсти с одновременной модификацией их губных поверхностей и режущего края. Комплексный план лечения можно было резюмировать следующим образом:
- реставрация анатомии небных и губных поверхностей композитным материалом с формированием дизокклюзии в области дистальных зубов при эксцентричных движениях челюсти;
- коррекция переднего пути введения;
- реставрация некариозных пришеечных дефектов в области премоляров и моляров;
- окклюзионная эквилибрация после восстановления дистальной окклюзии путем контроля уровня пассивного прорезывания.
Этапы лечения
Сначала были изготовлены гипсовые модели. На модели верхней челюсти проводили восковую моделировку небных и вестибулярных поверхностей передних зубов (фото  с учетом потерянного объема тканей и необходимости минимизации действия неосевых нагрузок на передние зубы нижней челюсти. После этого из изготовленной восковой репродукции зубов был получен оттиск, из которого изготовили композитную репродукцию. Последнюю после фиксации в полости рта контурировали и полировали. Передняя окклюзия была откорректирована таким образом, чтобы обеспечить равномерный контакт между всеми зубами. Пациент пользовался композитной репродукцией на протяжении 48 часов, после чего из нее получали оттиск. Повторное получение оттиска из композитной репродукции после выполнения всех коррекций позволяет клиницисту наиболее точно подойти к будущей реставрации зубов 6-11.
с учетом потерянного объема тканей и необходимости минимизации действия неосевых нагрузок на передние зубы нижней челюсти. После этого из изготовленной восковой репродукции зубов был получен оттиск, из которого изготовили композитную репродукцию. Последнюю после фиксации в полости рта контурировали и полировали. Передняя окклюзия была откорректирована таким образом, чтобы обеспечить равномерный контакт между всеми зубами. Пациент пользовался композитной репродукцией на протяжении 48 часов, после чего из нее получали оттиск. Повторное получение оттиска из композитной репродукции после выполнения всех коррекций позволяет клиницисту наиболее точно подойти к будущей реставрации зубов 6-11.
Фото 8. Восстановление анатомии с помощью воска.
В области 9 зуба провели снятие композитной репродукции и минимальное препарирование вестибулярной поверхности алмазным бором. Препарирование небной поверхности зуба не проводили. В область десневой борозды упаковывали ультратонкую ретракционную нить (фото 9-10). Для изоляции 9 зуба использовали тефлоновую ленту. Затем 37% ортофосфорной кислотой проводили тотальное протравливание вестибулярной поверхности на протяжении 10 секунд, и небной поверхности на протяжении 5 секунд. Однофазный адгезив наносили по всех поверхностях зуба на протяжении 20 секунд для формирования равномерного слоя бонда. Композит с белым эмалевым оттенком вносили в силиконовый ключ и припасовывали к небной поверхности 9 зуба.
Фото 9. Минимально инвазивное препарирование 9-го зуба с вестибулярной стороны.
Фото 10. С небной стороны 9-ый зуб не препарировали.
Данный слой был распределен равномерно с оптимальной толщиной по всей поверхности (фото 11). После полимеризации данного слоя использовали оттенок А2 дентина для формирования естественного рисунка поверхности зуба (фото 12). После полимеризации применяли прозрачный слой композита для восстановления режущего края. Финишный слой эмали А2 был использован для формирования более естественного и полного контура (фото 13).
Фото 11. Формирование палатинальной композитной оболочки из нанонаполненного композита.
Фото 12. Наслоение дентинных оттенков.
Фото 13. Наслоение эмалевых оттенков.
Аналогичный алгоритм реставрации был реализован в области всех пораженных передних зубов верхней челюсти. Коррекция реставраций проводилась для того, чтобы обеспечить их наиболее равномерный контакт в положении МИК. Передний путь введения был модифицирован таким образом, чтобы равномерно распределить контактов резцов в ходе протрузивных движений, а также клыков и резцов в ходе латеральных экскурсий. В конце проводили финишную обработку и полировку реставраций (фото 14-18). Эрозивные пришеечные поражения в области премоляров и моляров были восстановлены посредством стеклоиономерного цемента, модифицированного композитной составляющей. Через 8 месяцев пациенту была проведена окклюзионная эквилибрация для коррекции взаимоотношений между МИК и ЦС.
Фото 14. Вид улыбки после лечения.
Фото 15. Вид в положении максимальной интеркуспидации после лечения.
Фото 16. Латеральный вид справа; контролированная дизокклюзия дистальных зубов.
Фото 17. Латеральный вид слева; контролированная дизокклюзия дистальных зубов.
Фото 18. Вид восстановленных небных поверхностей резцов.
Дополнительное лечение
Пациенту было рекомендовано избегать пищевых привычек, которые могли спровоцировать развитие рефлюкса. Во-первых – не ложиться сразу же после приема тяжелой пищи. Во-вторых – для минимизации риска развития рефлюкса во время сна ему было рекомендовано обеспечить положение головы выше остальных частей тела.
Обсуждение
Систематический анализ признаков патологической стираемости передних зубов является крайне важным для достижения успешного результата эстетической и функциональной реабилитации пациента. Новые достижения в отрасли композитных материалов позволяют успешно восстановить участки потери твёрдых тканей даже в случаях выраженных эрозивных поражений, спровоцированных ГЭРБ. Конечно, лечение зубов в таких случаях можно провести и посредством классических коронок, однако данный подход требует проведения дополнительного эндодонтического вмешательства, что, в свою очередь, ослабляет зуб и снижает прогноз его биомеханического функционирования. Кроме того, аналогично повышается риск развития вторичного кариеса. Поэтому врач должен понимать, что более инвазивные алгоритмы лечения должны быть реализованы уже после того, как мини-инвазивные альтернативы оказались безуспешными. При этом следует также обращать огромное внимание на объем поражения: если поверхности дистальных зубов подвержены выраженной деструкции с потерей адекватных параметров высоты прикуса, то в таких случаях без коронок, конечно, не обойтись.
В 1975 году Dahl предложил концепцию формирования пространства в ходе лечения локализированной потери твердых тканей в области передних зубов. Данный подход предполагал использование кобальтохромового аппарата с передней накусочной плоскостью, которая позволяла дезоклюдировать дистальные зубы. Принцип лечения заключался в том, что дистальные зубы таким образом имели условия для более адекватного прорезывания и формирования необходимых окклюзионных соотношений. Со временем принцип, предложенный Dahl, несколько изменился и модифицировался. Одной из таких модификаций является методика, представленная в данной статье, которая позволила максимально сохранить оставшиеся твердые ткани пораженных передних зубов.
Передние зубы были восстановлены посредством нанонаполненного композита, который обладает большой прочностью, резистеностью к стираемости и подходящими оптическими свойствами. Но, даже несмотря на это, врач должен понимать, что степень износа таких реставраций в ходе функционирования будет гораздо больше, чем их металлических или керамических аналогов, однако сам метод лечения является полностью приемлемым для пациентов молодого возраста. При начальной реставрации передних зубов удается вывести дистальные зубы в дизокклюзию. При таком переходе у пациента могут отмечается некоторые проблемы с речью, связанные с изменениями вертикальных параметров прикуса. Со временем они будут компенсированы за счет пассивного прорезывания дистальных зубов и незначительной интрузии передних. Отсутствие задней окклюзионной поддержки может привести к разрушению реставраций в передней области и повышению подвижности передних единиц зубного ряда. Именно поэтому данные пациенты нуждаются в периодическом мониторинге. Однако, следует понимать, что даже сколы или значительная стираемость реставраций в области передних зубов не наносит никакого вреда самим зубам, которые в дальнейшем можно восстановить посредством ортопедических конструкций.
У пациентов с ГЭРБ, кроме стоматологического лечения, также важно обеспечить общемедицинское купирование симптомов болезни. Если же купировать ГЭРБ или булимию не удается, пациенту все же лучше изготовить классические полные коронки, которые обеспечат лучшую защиту зубов. При этом врачу всегда следует помнить, что возможность провести максимально агрессивное лечение есть всегда, а мини-инвазивное – только сначала.
Заключение
ГЭРБ становиться все более распространенным нарушением, последствия которого значительно влияют на изменения стоматологического статуса. В случаях так называемых «молчаливых рефлюксов» стоматолог может первым диагностировать ГЭРБ и после этого направить пациента к соответствующему специалисту. Значительная эрозивная потеря эмали провоцирует повышение гибкости и ослабление структурной целостности зуба, компрометирует его функцию и эстетику. Лечение подобных осложнений должно начинаться с мини-инвазивных подходов, и в случаях неэффективности последних переходить на более обширные ятрогенные вмешательства.
Автор: Aliasger Tunkiwala, MDS (частная практика, Индия)