Из этой статьи Вы узнаете:
- чем отличается пародонтоз от пародонтита,
- причины и симптомы его развития,
- как лечить пародонтоз у стоматолога, а также средства для домашней терапии.
Статья написана стоматологом со стажем более 19 лет.
Пародонтоз – это заболевание десен, в основе которого лежит процесс склерозирования сосудов, что приводит к уменьшению поступления кислорода и питательных веществ, и как следствие – происходит медленная дистрофия всех тканей пародонта (т.е. костной ткани вокруг зуба, волокон периодонта, прикрепляющих зуб к кости, а также мягких тканей десны).
Как правило, пациенты неправильно используют термин «пародонтоз», называя им любое существующее заболевание десен. На самом деле пародонтоз является достаточно редким заболеванием, и у большинства пациентов, обращающихся с жалобами на проблемы в деснах, – обнаруживается как раз не пародонтоз, а самый настоящий хронический генерализованный пародонтит.
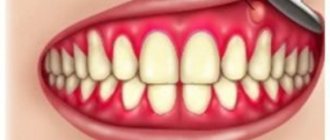
Пародонтоз: фото зубов и десен
Можно очень легко проверить: пародонтит у вас или пародонтоз – симптомы последнего заключаются в постепенном уменьшении высоты десны и обнажении корней зубов, что происходит из-за постепенного процесса склероза и дистрофии – обычно при отсутствии какого-либо воспаления в деснах. В свою очередь наличие кровоточивости и болезненности десен при чистке, отека и покраснения десны – говорит о присутствии воспаления в деснах, т.е. о Пародонтите.
Этиология
Этиология Пародонтоза окончательно не выяснена. Возникновение его связывают с воздействием экзо-и эндогенных факторов, изменением реактивности организма. К экзогенным факторам относятся алиментарные нарушения: дефицит, чаще относительный, белков, витаминов, особенно А, В, G, D и Е, минеральных солей (особенно кальция и фосфора), микроэлементов (фтора, йода и др.), избыточное потребление углеводов и жиров. Большое значение в возникновении П. имеет микрофлора полости рта (см. Рот, ротовая полость), ферменты и физиологически активные вещества зубного налета (см. Зубы) и жидкости зубодесневой борозды, а также зубной камень. Возникновению и развитию П. во многом способствуют аномалии прикуса (см.), особенно сопровождающиеся перегрузкой или недогрузкой пародонта, снижающие его резервные функциональные возможности. К эндогенным факторам относятся генетические нарушения, сдвиги межуточного обмена и его нейрогуморальной регуляции, нарушения иммунологической реактивности организма, кровообращения, дыхания, функциональные и органические изменения внутренних органов и другие факторы, вызывающие снижение резистентности тканей пародонта.
Причины пародонтоза
Медицина не называет точные причины данной патологии, так как она во многом носит системный характер. Это могут быть различные процессы в организме, вызывающие рассасывание десны, костной ткани. В частности, способствовать развитию пародонтоза может атеросклеротическое нарушение кровообращения в челюстной и сонной артериях, питающих пародонт. Или проблемы с обменом веществ, приводящие к нарушениям обменных процессов в слизистых ротовой полости. Немаловажен и наследственный фактор.
Тем не менее, известны наиболее распространенные причины заболевания:
- дефекты прикуса;
- травмы пародонта;
- нарушения гигиены рта;
- недостаток в организме витаминов, минералов;
- низкий уровень иммунитета;
- эндокринные патологии, которые приводят к сбоям при выработке гормонов;
- увлечение вредными привычками;
- неврологические проблемы.
Примечательно, что зубной камень, который нередко образуется при пародонте, является более следствием, нежели причиной болезни.
Патогенез
Патогенез Пародонтоза обусловлен взаимодействием общих и местных факторов. При этом указанные выше экзо- и эндогенные этиологические факторы, индуцирующие П. (напр., функциональные расстройства внутренних органов и систем, микрофлора полости рта, зубной налет и др.), вовлекаются в механизм его развития и переходят в патогенетические.
Основными в патогенезе П. большинство исследователей считают нарушения иммунол, реактивности тканей пародонта под влиянием компонентов зубного налета, нарушение метаболизма, воспаление тканей пародонта (см.), расстройства микроциркуляции (см.), возникающие вследствие нейрогуморальных сдвигов в организме. Медиаторы воспаления (гистамин, серотонин и гепарин, освобождающиеся из тучных клеток, кинины — брадикинин, каллидин, простагландины и др.), а также ферменты зубного налета и жидкости десневой борозды и другие факторы вызывают раздражение и последующую вегетацию эпителия десны в глубь периодонтальной щели, в результате чего происходит разрушение круговой связки зуба с образованием пародонтального кармана. Воспалительный процесс в тканях пародонта сопровождается явлениями ацидоза и выраженными функциональными нарушениями микроциркуляции, что ведет к дистрофии костной ткани зубных альвеол, их резорбции и атрофии, расшатыванию и выпадению зубов.
Существенную роль в патогенезе П. играют функциональные нарушения микроциркуляции в тканях пародонта, начинающиеся с кратковременной фазы дилатации сосудов, обусловленной воздействием биологически активных веществ (кининов, гистамина, лизосомальных ферментов, простагландинов и др.) с последующим длительным спазмом (нейрогенного генеза) и понижением объемной скорости кровотока. Одновременно нарушается проницаемость сосудистой стенки — первоначальное повышение проницаемости сменяется ее понижением. Также нарушаются реологические свойства крови с тромбозом микроциркуляторного русла тканей пародонта. Снижается уровень напряжения кислорода и окислительно-восстановительных процессов в тканях пародонта, что свидетельствует о их дистрофии, в результате которой функциональные изменения сосудов переходят в органические, имеющие характер склеротических.
В связи с потерей зубов, болью при жевании, подвижностью зубов пища размельчается недостаточно, травмирует слизистую оболочку рта, пищевода, желудка, что наряду с уменьшением секреции желудочного и панкреатического сока способствует развитию патологических изменений органов желудочно-кишечного тракта. Пародонтальные карманы, являясь очагами инфекции, могут привести к сенсибилизации организма, аллергическому поражению сердца, почек, суставов и др.
Патологическая анатомия
Рис. 1—3. Схематическое изображение образования пародонтального кармана при пародонтозе (по А. И. Евдокимову). Рис. 1. Соотношение зуба и тканей пародонта у здорового человека: 1—десневая борозда (щель); 2 — межальвеолярная костная перегородка. Рис. 2. Начальная стадия пародонтоза: 1 — пародонтальный карман; 2—рассасывающаяся межальвеолярная костная перегородка; 3 — эпителий, проросший вдоль корня зуба. Рис. 3. Выраженная стадия пародонтоза: 1 — пародонтальный и костный карман, образовавшийся вследствие резорбции межальвеолярной костной перегородки; 2 — остатки межальвеолярной костной перегородки.
Пародонтоз начинается обычно с воспаления десны, протекающего как хрон, катаральный гингивит (см.). В просвете десневой борозды образуются обильные напластования рыхлых базофильных масс, включающие колонии микробов и единичные эпителиальные клетки. Позже на основе богатого микробной флорой над- и поддесневого плотного налета формируется зубной камень (см.), к-рый усугубляет патол, изменения пародонта. Хронический гингивит сопровождается воспалительной инфильтрацией десны лимфоидными, плазматическими клетками, отеком десны, активной пролиферацией, вегетацией в подлежащую соединительнотканную основу десны, а также усилением слущивании эпителиальных клеток. Состав клеточного инфильтрата (лимфоидные и плазматические клетки) характерен для реакции гиперчувствительности замедленного типа. Уже на этой стадии заболевания в костной ткани пародонта обнаруживается нерезко выраженная лакунарная резорбция кости альвеолярного отростка (цветн. рис. 1, 2).
Следующим этапом патологического процесса является формирование пародонтального кармана, характеризующееся разрушением эпителиального покрова в области зубодесневого соединения, вегетацией пластов эпителия в глубь периодонтальной щели. При электронной микроскопии, по данным Карсона и Сейга (R. E. Carson, E. S. Sayegh, 1978), отмечается исчезновение коллагеновых фибрилл периодонтальной связки, в норме вплетающихся в цемент. Содержимым пародонтального кармана является некротический детрит — бесструктурные, базофильные и оксифильные массы с колониями микробов и разрушенными лейкоцитами. Наружные стенки и дно пародонтального кармана образованы грануляционной тканью, пронизанной ветвящимися пластами многослойного плоского эпителия. В костных структурах альвеолярного отростка наблюдаются выраженные резорбтивные изменения (цветн. рис. 3), начинающиеся в области верхушки альвеолярного отростка и приводящие к ее полному рассасыванию. В последующем резорбтиные лакуны, содержащие остеокласты, появляются в нижележащих отделах стенок зубных альвеол, что ведет к постепенному истончению межальвеолярных костных перегородок. Одновременно отмечается разрежение губчатой кости и в толще межальвеолярных перегородок. Процесс резорбции может протекать по типу гладкого рассасывания, лакунарной резорбции, а также как онкоз (в результате приобретения костными клетками способности к остеоклазии).
На фоне патол, изменений в пародонте и по мере углубления пародонтальных карманов в прилежащих к ним участках периодонта наблюдается прогрессирование хрон, воспалительного процесса. Его морфологическими проявлениями являются образование густых лимфомакрофагальных инфильтратов с примесью плазматических клеток, формирование полей грануляционной ткани, а при обострении патол. процесса — солитарных, и в нек-рых случаях — множественных абсцессов. При прогрессировании Пародонтоза пародонтальные карманы и реактивный по своей природе погружной рост пластов многослойного плоского эпителия достигают верхушек корней зубов, периодонтальная связка полностью разрушается. Дальнейшая резорбция костной ткани альвеолярного отростка приводит к полному рассасыванию межальвеолярных и меж-корневых костных перегородок (цветн. рис. 3). При П. в патологический процесс довольно рано вовлекаются ткани зуба: начинается резорбция цемента, что приводит к образованию глубоких цементных и цементно-дентинных ниш. Параллельно может наблюдаться процесс новообразования цемента. В случае преобладания этого процесса развивается гиперцементоз. В пульпе зубов при П. обнаруживают выраженные в различной степени дистрофические изменения, приводящие к сетчатой ее атрофии, а также к образованию в пульпе единичных и множественных петрификатов и дентиклей. Нередко при П. отмечается развитие ретроградного пульпита, к-рый может закончиться гибелью пульпы.
Рис. 1. Гистотопограмма нижней челюсти при пародонтозе: 1 — зубы; 2 — Межальвеолярные костные перегородки с сохранившимися контурами вершин; 3 — участки остеосклероза; 4 — участки остеопороза; окраска гематоксилин-эозином; хЗ. Рис. 2. Микропрепарат костной ткани челюсти при пародонтозе: 1 — костные пластинки; 2 — артерия с утолщенными стенками и суженным просветом; 3 — облитерация просвета сосуда; окраска гематоксилин-эозином; х 200.
Пародонтоз может протекать с преимущественным развитием в околозубных тканях дистрофических изменений с характерной атрофией костных трабекул губчатого вещества, выраженным очаговым остеосклерозом, чередующимся с очаговым остеопорозом (рис. 1). Патол, изменения в костной ткани сочетаются с выраженными изменениями ее кровеносных сосудов: гиперплазией внутренней оболочки, склерозом и гиалинозом средней оболочки, резким сужением или полной облитерацией просвета сосудов (рис. 2).
В соединительнотканной основе десны также отмечаются выраженные изменения сосудов, проявляющиеся пролиферацией эндотелия, образованием пристеночных тромбов, иногда развитием картины васкулита; на этом фоне довольно часто наблюдается набухание коллагеновых волокон, их фрагментация и даже лизис. В целом состояние десны характеризуется развитием в ней вялотекущего воспалительного процесса, в соединительнотканной строме десны обнаруживают инфильтрата из плазматических и лимфоидных клеток, локализующиеся преимущественно в области десневой борозды.
Морфол, изменения в пародонте, аналогичные таковым при П. у человека, получены в экспериментах на животных.
Клиническая картина
Выделяют следующие стадии П.: начальную, развившуюся и стадию стабилизации (ремиссии). П. обычно не проявляется сразу в области всех зубов, но нередко наблюдается симметричность поражения. Однако постепенно процесс становится генерализованным и поражает весь пародонт.
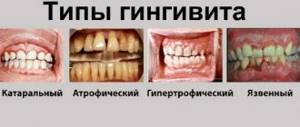
В начальной стадии П. протекает как гингивит (чаще катаральный и гипертрофический, реже — атрофический и десквамативный). Отмечаются кровоточивость десен, болевые ощущения или чувство зуда во время еды и чистки зубов, анемичность или гипертрофия десневых сосочков зуба, жжение или чувство онемения в деснах, в большинстве случаев наблюдается отложение над- и поддесневого зубного камня.
Рис. 3. Внешний вид зубов при пародонтозе: зубы смещены и повернуты по оси, корни их обнажены.
Развившаяся стадия П., как правило, характеризуется наличием генерализованного гингивита, пастозностью десен с явлениями застойной гиперемии, их кровоточивостью, наличием пародонтальных карманов глубиной 5—6 мм и более, в большинстве случаев с выделением из них гноя. Отмечается обильное отложение плотного поддесневого камня, к-рый в отличие от над-десневого проникает в глубь пародонтальных карманов в виде тонких зернистых наслоений, плотно прикрепляющихся к корням зубов. Зубы становятся подвижными, часто смещаются, поворачиваются по оси (рис. 3), выпадают. Между зубами, ранее плотно соприкасавшимися, образуются свободные промежутки (см. Диастема, Трема). Подвижные зубы травмируют окружающие ткани и усиливают воспаление. При обнажении шеек и корней зубов открытые их зоны подвергаются длительному раздражению при приеме пищи, вдыхании охлажденного воздуха, разговоре и становятся источником болей. Отмечаются смещение зубов, нарушение дикции, у нек-рых больных появляется неприятный запах изо рта. Общее состояние, как правило, страдает незначительно, иногда отмечается субфебрильная температура. Но в ряде случаев состояние больных резко ухудшается.
Стадия стабилизации (ремиссии) наступает преимущественно после комплексного лечения. Она характеризуется стиханием воспалительного процесса и снижением подвижности зубов, уменьшением глубины пародонтальных карманов или их ликвидацией, к-рая наступает, напр., после оперативного лечения П.
Кроме П., протекающего в соответствии с описанными стадиями, встречается П. с преобладанием дистрофических изменений, к-рый протекает медленно, без тенденции к обострению. При этом в связи с равномерной убылью кости и атрофией десны пародонтальные карманы не образуются, зубы сохраняют устойчивость даже в случае значительной атрофии кости альвеолярных отростков. Больные предъявляют жалобы на чувство зуда и онемения в деснах, болезненность обнаженных шеек зубов или в области клиновидных дефектов зубов. П. может осложниться периодонтитом (см.), периоститом (см.), воспалением регионарных лимфатических узлов (см. Лимфаденит), восходящим пульпитом (см.), остеомиелитом челюстей (см.), флегмоной околочелюстных пространств и шеи.
Диагноз
Диагноз устанавливают на основании жалоб больных, клин, картины, данных рентгенологических, лабораторных и функциональных методов исследования.
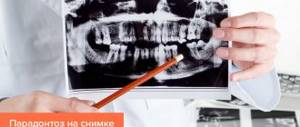
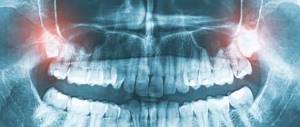
Рис. 4. Панорамная рентгенограмма нижней челюсти при пародонтозе: резорбирующиеся Межальвеолярные костные перегородки, имеющие характерный «изъеденный» вид (указаны стрелками).
Рентгенол, картина П. зависит от стадии процесса. В начальной стадии выявляются остеопороз (см.) и деструкция коркового вещества вершин межальвеолярных перегородок. В развившейся стадии отмечается усеченность вершин межальвеолярных перегородок, наряду с горизонтальной появляется и вертикальная резорбция, нередко с образованием костных карманов. Контуры альвеолярных отростков имеют характерный фестончатый, «изъеденный» вид (рис.4), определяется отложение поддесневого зубного камня. Нарастание патол, процесса проявляется появлением очагов пятнистого остеопороза и образованием костных абсцессов. Стадия стабилизации рентгенологически проявляется уплотнением контуров гребней межальвеолярных перегородок, исчезновением очагов пятнистого остеопороза.
Рис. 5. Панорамная рентгенограмма нижней челюсти при пародонтозе: 1 — равномерно сниженные Межальвеолярные костные перегородки; 2 — очаги остеопороза; 3 — очаг остеосклероза; 4 — суженные периодонтальные щели; 5 — зубной камень.
Рентгенологическая картина Пародонтоза с преобладанием дистрофических изменений в пародонте характеризуется равномерным снижением высоты межальвеолярных костных перегородок, склерозированием костной ткани альвеолярного отростка, сужением периодонтальной щели (рис. 5).
Клин, оценка состояния пародонта проводится на основании убыли кости альвеолярных отростков, наличия и интенсивности воспаления в тканях десневого края и выражается в виде специальных пародонтальных индексов. Степень гигиенического состояния полости рта определяют с помощью колориметрических проб.
Дифференциальный диагноз
проводят с эозинофильной гранулемой, синдромом Лефевра — Папийона, подвижностью отдельных зубов на фоне их длительной травмы зубами-антагонистами при нарушении окклюзии. При наличии в альвеолярном отростке эозинофильной гранулемы (см.) рентгенол, картина характеризуется диффузным разрешением кости, распространяющимся за пределы околозубных тканей. При синдроме Лефевра — Папийона рентгенол, картина подобна таковой при развившейся стадии П., однако для этого синдрома является характерным ладонно-подошвенный кератоз (см. Лефевра — Папийона синдром). В случае травматической окклюзии диагноз уточняют при сравнении с рентгенограммой зубов противоположной стороны.
Симптомы пародонтоза
Опасность данного заболевания состоит в том, что начинается оно бессимптомно, а пациент замечает его появление только при заметном уменьшении объема тканей вокруг зуба. Зачастую патологический процесс скрывают зубные камни, плотно прилегающие к шейкам зубов, и диагноз становится очевидным лишь после их удаления.
Степень проявления симптомов зависит от стадии заболевания. В целом же очевидными признаками парадонтоза являются:
- оголение шейки зуба и корней;
- бледный оттенок десен;
- повышение чувствительности зубов к холодному, горячему, соленому;
- дефекты зубной эмали и изменение ее цвета;
- склероз костной ткани (особенно заметный на рентгеновских снимках);
- визуальное увеличение межзубных промежутков;
- зуд в области десен;
- расшатывание зубов.
Отметим, что для пародонтоза в основном не характерны кровоточивость десен, воспалительные процессы и образование десневых карманов, хотя на поздней стадии не исключены и эти симптомы.
Лечение
Лечение П. должно быть комплексным, максимально индивидуализированным и систематическим. Комплекс леч. мероприятий включает местные и общие воздействия на патол, процесс в пародонте.
Местное лечение предусматривает устранение местных пародонтогенных факторов, снятие над- и поддесневых зубных отложений, противовоспалительное лечение и кюретаж пародонтальных карманов, повышение активности (или коррекцию) кровообращения в пародонте и повышение реактивности его структур. Широко применяется ортопедическое лечение П. — избирательное пришлифовывание зубов, шинирование, бюгельное протезирование. Для лечения начальных стадий П. эффективно использование ионообменных мембран, содержащих различные микроэлементы и биологически активные вещества. При лечении пародонтальных карманов используют антисептики (перекись водорода, р-р тиобиаргена, этакридина лактат, йодинол, димексид и др.), ферменты (трипсин, химотрипсин, гигролитин, рибонуклеазу), глюкокортикоиды (гидрокортизон, преднизолон, дексазон и др.), препараты лекарственных трав (сальвин, ромазулан, каротолин, хлорофиллипт и др.), противотрихомонадные средства (метронидазол, фазижин и др.), белковые анаболизаторы (метилурацил, пентоксил). Обработку пародонтальных: карманов производят путем промывания из шприца, инстилляций и лечебных десневых повязок. При радикальной обработке пародонтальных карманов с целью удаления зубного камня, грануляций, а также проросшего вглубь эпителия производят глубокое выскабливание — кюретаж по Знаменскому и Янгеру—Заксу с помощью пародонтологического набора или специальных инструментов. Иногда применяют крио- и вакуум-кюретаж с использованием специальных аппаратов. В ряде случаев прибегают к гингивэктомии или гингивотомии (иссечению или рассечению участка десны) соответственно глубине пародонтальных карманов или к так наз. лоскутным операциям. Одной из них является операция по Видманну — Нейманну и Цешиньскому, в ходе к-рой с вестибулярной стороны альвеолярного отростка в области четырехшести зубов выкраивают слизистонадкостничный лоскут и обнажают пораженные ткани пародонта. Это дает возможность радикально удалить грануляции и зубной камень. Затем слизисто-надкостничный лоскут укладывают на место и закрепляют швами. Однако после этой операции наблюдается значительное обнажение шеек и корней зубов, что ограничивает показания к ней. Благоприятные результаты дают операции с использованием алло- и эксплантатов. С целью устранения гиперестезии шеек зубов применяют фтор-лак, аппликации 10% р-ра глюконата кальция, 1 — 2% р-ров фторида натрия, фтористой пасты и др., а также используют физиотерапевтические методы лечения.
Общее лечение направлено на ликвидацию воспалительных изменений в пародонте, гипосенсибилизацию организма, повышение реактивности организма и пародонта, профилактику поражений (в первую очередь микроциркуляторных) сосудов пародонта, а также лечение общих сопутствующих П. заболеваний. С целью снижения интенсивности воспаления в пародонте в случаях тяжелого течения процесса, в пред- и послеоперационном периодах применяют антибиотики широкого спектра действия (линкомицин, олефлавит, рондомицин), сульфаниламиды (бисептол). Для гипосенсибилизации организма используют диазолин, пипольфен, хлорид кальция, тавегил. В качестве средств патогенетической терапии применяют препараты фтора, продигиозан, АТФ, трентал, венорутон, антиоксиданты, адаитогены и др. При наличии заболеваний, отягощающих течение П. (сахарный диабет и другие эндокринные заболевания, заболевания жел.-киш. тракта, сердечно-сосудистой системы), лечение непосредственно П. совмещено с лечением заболевания, отягощающего течение П.
Физиотерапевтическое лечение наиболее эффективно в начальной стадии П. При применении этих методов улучшается кровообращение и трофика тканей пародонта. Физиотерапия осуществляется с помощью электро- и фонофореза гепарина, антиоксрщантов (дибунола, галаскорбина, витамина Е), ингибиторов простагландинов (аспирина, индометацина, АТФ, трентала). Для лечения Пародонтоза используют гидро-, электро- и вибротерапию, причем гидротерапия обычно предшествует другим методам лечения. Проводят электрофорез витаминов B1, C и др. (см. Электрофорез). Важное значение имеет применение импульсных токов (см.) — диадинамических, флюктуирующих и синусоидальных модулированных токов. Также используют дарсонвализацию (см.) и гелий-неоновый лазер. Лазерная терапия (см. Лазер) снижает воспалительные явления, нормализует кровообращение в тканях пародонта, стимулирует процессы метаболизма и регенерации. После проведения кюретажа показано местное ультрафиолетовое облучение, уменьшающее отек тканей и улучшающее эпителизацию раневой поверхности. Обычно через 2 нед. после оперативных вмешательств назначают кальций- или фтор-электрофорез. Целесообразно использование курортных факторов (бальнео- и пелоидотерапии).
При подвижности зубов, вторичной травматической окклюзии и гнойном отделяемом из пародонтальных карманов противопоказаны электротерапия и массаж; рекомендуется гидротерапия с добавлением лекарственных средств.
Как лечить пародонтоз –
Если вам поставили пародонтоз – симптомы и лечение будут взаимосвязаны, и т.к. в основе этого заболевания лежат явления склероза сосудов и дистрофия костной ткани – в качестве основных методов лечения будут применяться физиолечение и медикаментозная терапия, направленные прежде всего на стимуляцию кровообращения в деснах. Кроме того, проводится избирательное пришлифовывание контактов между нижними и верхними зубами, а при первых симптомах подвижности – шинирование зубов коронками или стекловолокном.
Лечение пародонтоза дома ограничено лишь использованием пальцевого массажа десен, применением специальных гелей для десен и зубных паст, а также приемом внутрь различных витаминов, антиоксидантов и некоторых других препаратов (о них мы расскажем ниже). Все остальное лечение будет подразумевать профессиональную стоматологическую помощь на базе физиотерапевтического кабинета.
Пальцевой массаж десен –
Пальцевой массаж десен при пародонтозе проводится каждый день, утром после чистки зубов. Направление движения пальцев должно совпадать с направлением тока лимфы в этой зоне, т.е. вы должны совершать круговые массирующие движения, которые должны постепенно смещаться от передних зубов – по направлению к жевательных зубам. Время процедуры – 3-5 минут на каждую челюсть. Дополнительно к такому массажу вы можете периодически (несколько раз в год) проводить курсы физиотерапии.
Массаж можно делать без всего, либо с использованием одного из специальных гелей, дополнительно стимулирующих кровообращение в деснах. Например, это может быть препарат Асепта в виде геля, в составе которого содержится прополис (продукт пчеловодства). Этот гель можно также использовать и без массажа, просто нанося его на десневой край после чистки зубов утром и вечером. Однако, следует учесть, что вылечить пародонтоз дома только при помощи пальцевого массажа и геля для десен – у вас не получится.
Важный момент – массаж десен нельзя проводить на фоне воспаления десен (при отеке, покраснении или выраженной синюшности десен, а также при наличии глубоких пародонтальных карманов и поддесневых зубных отложений). В противном случае возможно усиление воспалительной реакции и развитие гнойных абсцессов в проекции пародонтальных карманов.
Физиотерапия при пародонтозе –
Существует большой перечень физиотерапевтических методов лечения пародонтоза десен – это электрофорез, фонофорез, вакуум-массаж, вибрационный вакуум-массаж, магнитотерапия, диадинамические токи, лазеротерапия. Проблема в том, что даже не каждая стоматологическая поликлиника имеет свое отделение физиотерапии, и тут больше повезло жителям крупных городов (особенно, где есть университетские стоматологические клиники при медицинских вузах).
Например, в Москве крупное отделение физиотерапии при заболеваниях пародонта есть при государственной клинике ЦНИИС (Центральный научно-исследовательский институт стоматологии). Взять направление на физиолечение вы можете у своего стоматолога. Далее мы подробно расскажем о некоторых основных физиотерапевтических методиках, которые используются при пародонтозе…
- Электрофорез и фонофорез гепарина – значительный лечебный эффект при пародонтозе оказывает гепарин, т.к. он имеет свойство снижать гипоксию тканей, нормализуя кислородный баланс тканей, микроциркуляцию и транспорт веществ между кровью и тканями. Электрофорез гепарина проводят по обычной методике: из стерильного бинта сделать марлевые прокладки под каждый электрод, пропитать каждую прокладку – сначала 1,0 мл дистиллированной воды, потом из шприца – 1 мл раствором гепарина. Концентрация гепарина в 1,0 мл раствора должна быть 5000 ЕД.
Электроды с марлевыми прокладками помещают на десневой край альвеолярного отростка челюстей, при этом электроды тщательно изолируют от слюны ватными валиками. Гепарин всегда вводится с только катода. Длительность процедуры от 12 до 15 минут. Курс лечения 10-12 процедур (подряд,ежедневно). Кроме того, гепарин можно успешно вводить в ткани пародонта не только электрофорезом, но и при помощи методики фонофореза на аппарате «Ультразвук Т-5». Длительность процедуры фонофореза – около 7-10 минут.
- Вакуум-массаж – этот метод в десятки и сотни раз эффективнее обычного массажа десен, который вы можете провести дома. Вакуум-массаж осуществляется при помощи специального вакуумного аппарата Кулаженко или аналогичных аппаратов на базе физиотерапевтического кабинета. Такой массаж приводит к разрушению части капилляров, что сопровождается выбросом гистамина, который имеет свойство стимулировать кровообращение.
Еще более эффективным является создание во время вакуум-массажа десен – вакуумных гематом по переходной складке. Давление для этого устанавливается в 1 атмосферу, а насадку аппарата нужно задержать на одном месте от 30 до 60 секунд – пока не произойдет образование гематомы размером 4-5 мм. За одно посещение можно делать не более 5-6 таких гематом (полный курс – 8-12 процедур, с перерывами между процедурами – 3-5 дней). Такой метод еще сильнее стимулирует обменные процессы и кровоснабжение в деснах.
- Применение лазера – использование гелий-неонового лазера при пародонтозе направлено на усиление трофики тканей, обменных процессов, кровообращения. Курс лечения – обычно 12-15 сеансов, и проводится несколько раз в год. Разовая экспозиция лазера не должна превышать 20 минут.
Медикаментозная терапия при пародонтозе –
Существует несколько групп препаратов, которые могут быть эффективны для усиления кровообращения и снижения гипоксии в тканях пародонта. Это могут быть антиоксиданты, анаболические стероиды, применение некоторых сосудистых препаратов, стимулирующих периферическое кровообращение.
1) Применение антиоксидантов – клинические исследования показали, что склерозирование сосудов в тканях пародонта приводит к значимому снижение доставки кислорода в десны и развитию гипоксии, которая и запускает процесс склерозирования костной ткани. Поэтому ряд препаратов для стимуляции оксигенации может быть весьма полезен. К таким препаратам можно отнести вещества с антиоксидантными свойствами. В первую очередь это может быть витамин Е, а также витамины А, С, Р и группы B.
2) Применение анаболических стероидов – применение этой группы препаратов обосновано прежде всего у мужчин, т.к. препараты имеют андрогенный эффект. У женщин из этого возможно огрубление голоса, нарушение менструального цикла, что исчезает только с отменой препарата. Кроме того, назначению этой группы препаратов всегда должно предшествовать консультация терапевта и эндокринолога об отсутствии противопоказаний. Препарат «Ретаболил» назначается по 25-30 мг в/м, всего 1 раз в 3 недели (полный курс лечения – около 5-7 инъекций).
3) Применение Трентала – возможности усиления кровообращения в тканях пародонта ограничены пределами способности сосудов к расширению, и при значительном склеротическом изменении сосудов в тканях пародонта – одного лишь физиотерапевтического воздействия на десны уже недостаточно. В связи с этим при пародонтозе средней-тяжелой степени имеет смысл также назначать препараты для лечения нарушений микроциркуляции крови.
В этих целях может применяться препарат Трентал. Этот препарат содержит пентоксифиллин, который увеличивает концентрацию аминомонофосфата в гладкой мускулатуре сосудистой стенки (за счет подавления фермента фосфодиэстеразы). Увеличение концентрации аминомонофосфата в мембранах гладко-мышечных клеток способствует уменьшению сокращения гладкой мускулатуры сосудистой стенки, увеличивая этим просвет капилляров.
Трентал также оказывает влияние и на реологические свойства крови – в частности он увеличивает эластичность эритроцитов. Кровеносные капилляры в области межзубных десневых сосочков и пародонта имеют очень маленький просвет, и поэтому нарушения эластичности эритроцитов могут привести к нарушению трофики тканей (т.е. их насыщению кислородом и питательными веществами). Кроме того, трентал дополнительно подавляет агрегацию эритроцитов, предотвращая этим тромбоз микрососудов, что часто наблюдается при пародонтозе.
Схемы назначения: препарат назначают по 2 таблетки по 100 мг каждая – 3 раза в день (всего 16 дней), после чего еще в течение 1 месяца препарат принимается по 1 таблетке 100 мг – 3 раза в день. Однако, еще более эффективным является комбинированное применение трентала. Комбинация включает в себя курс введения трентала методом электрофореза (с катода) или методом фонофореза + назначение препарата внутрь по схеме, указанной выше.
Избирательное пришлифовывание зубов –
Очень важно при лечении пародонтоза учитывать то, что у таких пациентов наблюдается переизбыток кальция в твердых тканях зубов, что приводит к задержке физиологической стираемости зубов. Казалось бы это хорошо, но на самом деле это приводит к формированию травматического прикуса в области передних зубов и их постепенному веерообразному расхождению. Поэтому очень важно отправить пациента стоматологу-ортопеду на избирательное пришлифовывание зубов – с целью нормализовать контакты между верхними и нижними зубами.
Кроме того, задержка стираемости бугров на жевательных поверхностях зубов, приводя к развитию травматического прикуса в области передних зубов, может вызвать не только их веерообразное расхождение, но и образование большого количества клиновидных дефектов зубов.
Шинирование подвижных зубов –
Процедура шинирования зубов может быть выполнена стекловолокном или искусственными коронками, необходимость выбора между которыми будет диктоваться клинической ситуацией в полости рта. Показаниями к применению этого метода будут являться – появляющаяся подвижность зубов, либо их веерообразное расхождение (заключающееся в смещении зубов и увеличении межзубных промежутков). Подробнее о проведении данного метода – читайте по ссылке выше.
Применение зубных паст и гелей –
Специально для усиления кровообращения в деснах подойдут зубные пасты и ополаскиватели серии «Mexidol-Dent». Они содержат антиоксидант, способствующий снижению уровня гипоксии в тканях пародонта, которая неминуемо возникает из-за склерозирования сосудов при пародонтозе. Также стимулирующее влияние на кровоснабжение десен – могут оказать зубные пасты на основе прополиса (24stoma.ru).
Прогноз и Профилактика
Прогноз.
Проведенное по показаниям лечение замедляет или приостанавливает течение процесса. В результате рационального комплексного лечения Пародонтоза может наступить выздоровление с остаточными явлениями (купирование) и стойкое выздоровление (стабилизация процесса). Несвоевременное лечение и нерациональное использование средств патогенетической терапии приводят к постепенной утрате нескольких или всех зубов.
Профилактика П. проводится с обязательным учетом профессиональных особенностей, климатогеографических условий и сопутствующих заболеваний. В комплексную профилактику входят диспансеризация больных, к-рая направлена на выявление начальных стадий П.; проведение профилактических мероприятий, организация специализированных пародонтологических центров, отделений и кабинетов.
Первичные профилактические мероприятия направлены на воспитание гигиенических навыков, своевременное лечение воспалительных изменений в тканях десневого края, регулярное снятие зубных отложений, лечение аномалий зубных рядов, рациональное ортопедическое лечение.
В комплекс вторичных профилактических мероприятий входит устранение ранних признаков патол, изменений в полости рта — контроль ее гигиенического состояния, исключение факторов, способствующих задержке пищевых скоплений в межзубных промежутках, предупреждение кариеса зубов. Терапевтические, оперативные и ортопедические мероприятия, направленные на устранение патол, процесса, предупреждение осложнений и восстановление функции жевательного аппарата проводятся как с лечебной целью, так и для профилактики прогрессирования процесса и его осложнений. Применяют средства и методы, направленные на стимуляцию микроциркуляции и трофики тканей пародонта с помощью физиотерапевтических методов, пальцевого массажа, полоскания полости рта водой контрастной температуры, а также удаления зубных отложений. По показаниям проводят оперативное перемещение уздечки и формирование преддверия, устранение первичных травматических контактов между зубами с помощью избирательного функционального пришлифовывания бугров, устранение и замену неправильно изготовленных пломб и протезов, лечение бруксизма (см.) и зубочелюстных аномалий.
В схему профилактических рекомендаций следует включать дробное сбалансированное питание с достаточным количеством свежих овощей и фруктов, растительные масла, молочнокислые продукты и другие.
Библиография:
Евдокимов А. И. К вопросу патологической анатомии, этиологии и патогенеза пародентоза (пародонтоза), Стоматология, № 6, с. 10, 1939; Евдокимов А. И. и Никитина Т. В. Критерии излечимости пародонтоза, там же, т. 56, № 5, с. 14, 1977; Шижина Н. А. и Прохончуков А. А. Роль расстройств функций внутренних органов и систем организма как общих фоновых факторов в патогенезе пародонтопатий, М., 1971; Иванов В. С. Заболевания пародонта, М., 1981; Кабаков В.Д. и Бельчиков Э.В. Вопросы иммунологии пародонтоза, Л., 1972; Кодола Н. А., Хомутовский О.А.и Центило Т. Д. Пародонтоз, ультраструктура десны и пульпы, Киев, 1980; Копейкин В. H . Ортопедическое лечение заболеваний пародонта, М., 1977; Лемецкая Т. И. Болезни пародонта (пародонтопатии), М., 1972; Новик И. О. Пародонтоз (патогенез, клиника, лечение), Киев, 1964; Платонов E. Е. Задачи и пути изучения пародонтопатий, Стоматология, № 5, с. 3, 1964; Прохончуков А. А. и Жижина Н. А. Патогенез экспериментальных пародонтопатий, М., 1971; Руководство по терапевтической стоматологии, под ред. A. И. Евдокимова и А. И. Рыбакова, М., 1967; Рыбаков А. И. и Иванов В.С. Клиника терапевтической стоматологии, с. 192, М., 1980; Труды 6-го Всесоюзного съезда стоматологов, М., 1976; Экспериментальная и клиническая стоматология, под ред. В. В. Паникаровского, М., 1978; Экспериментальная и клиническая стоматология, под ред. А. И. Рыбакова, т. 4, с. 89, 98, М., 1973; Эпидемиология, этиология и профилактика болезней пародонта, Доклад научной группы ВОЗ, М., 1980; Bernard Р. D. La ionoforesi, Dent. Cadm. (Milano), v. 46, № 10, p. 49, 1978; Carson R. E., Sayegh F.S. a. Fedi P. F. Osteoclastic resorption of alveolar bone affected by periodontitis — correlation of light microscopic and scanning electron microscopic observations, J. Periodont., v. 49, p. 406, 1978; Glickmanl. Clinical periodontology, Philadelphia, 1979; Goldman H. М. a. Сohe n D. W. Periodontal therapy, St Louis, 1973; K 6-tzschkeH. Leitfaden der Parodontologie, Lpz., 1969; Kostlan J. a. Skасh M., Onemocneni parodontu, Praha, 1967; Page R.C.a. SchroederH.E. Pathogenesis of inflammatory periodontal diseases, Lab. Invest., v. 34, p. 235, 1976; Physikalische Therapie in der Stomatologie, hrsg. v. K. Jarmer, B., 1960; Waernaug J. Subgingival plague and loss of attachment in periodontosis as observed in autopsy material, J. Periodont., v. 47, p. 636, 1976.
B. С. Иванов, Т. И. Лемецкая, Т. В. Никитина; Р. И. Михайлова (физиотер.), В. В. Паникаровский (пат. ан.), А. А. Прохончуков (этиол., патог.).
Пародонтоз – история и причины болезни
Ошибочно думать, что пародонтоз – болезнь современного века, а наши предки о такой и не слышали. От пародонтоза люди страдали во все времена. И поверьте, нашим предшественникам было гораздо сложнее, так как из-за низкого уровня развития медицины этот недуг беспощадно лишал людей зубов. К счастью, сегодня на дворе 21 век, а в стоматологии приоритетными являются зубосохраняющие технологии. Поэтому при первых признаках заболевания врач и пациент предпринимают целый комплекс мер, чтобы сохранить в полости рта полный комплект из 32-х зубов.
Где же искать причины, первоистоки заболевания пародонтозом? В былые времена, как считают специалисты, основной предпосылкой к развитию пародонтоза было однообразное питание, несбалансированный рацион. Пожалуй, это действительно так, и судить об этом можно хотя бы по книге рецептов прошлых столетий. Так, наши предки питались в основном мясными и рыбными блюдами, а вот найти какой-нибудь рецепт салата – задача сверхсложная, о таких блюдах тогда и не слышали. Отсюда сам собой напрашивается вывод о том, что люди страдали от недостатка витаминов, дефицита микроэлементов, а одним из последствий как раз и становилось развитие пародонтоза. К слову, многие наши современники страдают от заболевания по той же причине, то есть несбалансированного рациона питания и привычки к однообразной пище.
Вторая распространенная причина – это недостаточная нагрузка на десны. Если вы желаете уберечься от пародонтоза, то обязательно ешьте свежие овощи и фрукты. Они послужат не только источником витаминов и микроэлементов для всего организма, но и будут тренажером для зубов и десен, если вы регулярно будете грызть яблоко, морковь, груши и т. д. Такой своеобразный массаж обеспечит качественное кровоснабжение тканей десен, что является прекрасной мерой профилактики пародонтоза.
Однако пародонтоз у современных жителей планеты, как показывает практика, чаще всего обусловлен другой причиной. Недуг развивается под воздействием зубного налета, который преобразуется в зубной камень. Последний, оставаясь на зубах, постепенно делает свое черное дело — травмирует десну, ткани, которые окружают зуб, следовательно, способствует развитию воспалительного процесса. Точно также «работают» неграмотно установленные пломбы и коронки. Они тоже подтачивают здоровье десен, так как оказывают на них давление, а результатом становится неизбежное воспаление.
Травмирует десну и вызывает пародонтоз еще и скученность зубов и дефекты прикуса. Дело в том, что качественно очистить такие зубы от налета очень сложно, а значит, он постоянно скапливается на зубах, образуя прекрасную среду обитания для жизни и размножения болезнетворных бактерий. Обосновавшись в полости рта, они вызывают воспаление и разрушают ткани, и этот процесс будет активно продолжаться, пока качественная гигиена не избавит зубы и десны от вредителей. Причем важна не только ежедневное очищение зубов с помощью привычной зубной пасты и щетки, но регулярная профессиональная чистка, которая позволит надежно избавить зубы от налета и зубного камня.
Но и это еще не все причины, по которым пародонтоз настигает человека. В частности, к заболеванию пициент может быть предрасположен генетически, поэтому стоит обратить внимание на здоровье зубов своих родителей, бабушек и дедушек. Кроме того, пародонтоз провоцируют общие болезни, например, сахарный диабет, заболевания эндокринной, сердечно-сосудистой систем, желудочно-кишечного тракта и другие. Вероятность возникновения пародонтоза возрастает в разы, как только в организме происходит сбой в обменных процессах. Как же уберечь себя и сохранить зубы? Лучший способ – дважды в год проходить профилактический осмотр у стоматолога, который на ранней стадии распознает заболевание и сможет предотвратить его развитие, сохранив вашу красивую улыбку.