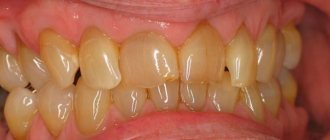
Почему возникает пародонтоз зубов
Простые люди, не связанные с медициной, часто путают понятия «пародонтоз» и «пародонтит». Первое встречается редко, не больше, чем у 8% всех людей преимущественно пожилого возраста. Но и среди молодых людей случается внезапное и скоротечное развитие пародонтоза.
Среди причин, вызывающих эту проблему, чаще всего называют:
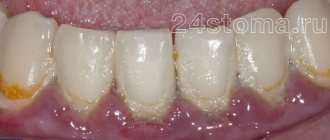
- Недостаточный уход за полостью рта. В частности, плохая чистка зубов, вследствие чего образуется зубной налет.
- Неустойчивый гормональный фон: беременность, половая зрелость, менопауза.
- Слабый иммунитет вследствие перенесенной тяжелой болезни.
- Наличие заболеваний, влияющих, в первую очередь, на иммунную систему: рак, ВИЧ, диабет.
- Вредные привычки. Давно известно, что курение уничтожает ткани десен, а значит – способствует развитию зубного пародонтоза.
- Неправильный образ жизни. Недостаточное употребление свежих фруктов и овощей ослабевает иммунитет. Внутренние органы не получают достаточное количество витаминов и минералов, и начинают забирать их у костной ткани зубов.
- Длительное употребление некоторых медпрепаратов, которые снижают нормальный приток слюны. Она обеспечивает дёснам защиту от внешних факторов, например, приема грубой пищи.
Уколы в десны при пародонтозе
Помимо лечения лекарствами применяются также уколы от пародонтоза. Это инъекции экстракта алоэ, который является эффективным биогенным стимулятором. Обычно курс лечения состоит из 20 – 25 инъекций с перерывом в день. Какие уколы от пародонтоза назначаются в случае, если заболевание перешло в тяжелую форму? При наличии воспалительного процесса на поздних стадиях заболевания можно лечить зубной пародонтоз уколами с синтетическим стимуляторами регенерации тканей по той же схеме.
Как распознать пародонтоз
Признаки этой зубной болезни нечеткие, смазанные. Больного чаще всего беспокоит:
- оголение шеек зубов;
- наличие зубного камня;
- жжение дёсен;
- дискомфорт при приеме пищи.
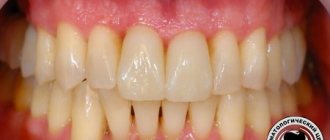
Пародонтоз не сопровождается болью, светло-розовые дёсны визуально не воспалены, поэтому больной часто откладывается визит к стоматологу. К тому же, вышеперечисленные симптомы пародонтоза проявляются непостоянно.
Пародонтоз и остеопороз
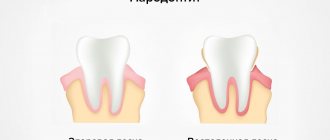
Будучи одним из признаков остеопороза, пародонтоз обычно не становится его первым симптомом. При метаболическом заболевании скелета костная масса равномерно снижается во всем теле. Это нарушает ее плотность в челюсти и области лица, что и вызывает в дальнейшем уменьшение объема десен.
При внимательном отношении к здоровью ротовой полости можно заметить, что зубы начинают желтеть в пришеечной области. И в этом случае нужно срочно обращаться к стоматологу, а затем к эндокринологу, так как разрушительный процесс в костной ткани уже начался.
Но чаще всего первым симптомом остеопороза становится «спонтанный» перелом в области бедра или лучевой кости, который происходит без серьезной травмы. Просто при неловком движении, случайном падении, даже кашле и чихании. Болезни могут сопутствовать боли в области позвоночника, мышечная слабость, но обычно она протекает бессимптомно.
«Костная ткань находится в состоянии постоянного изменения и обновления, — уточняет Лесникова. — В ней одновременно происходят два противоположных процесса. Это образование кости и ее разрушение — костная резорбция. От их баланса и соотношения зависит качество, прочность, минеральная плотность кости. Нарушение взаимодействия этих процессов и приводит к развитию остеопороза».
Стадии развития болезни
Выделяют 3 стадии протекания пародонтоза:
- Легкая.
Пациент не имеет жалоб, очень редко наблюдается реакция на холодную или горячую пищу. Наличие пародонтоза можно установить во время осмотра у стоматолога. Легкая стадия протекания болезни лучше всего лечится.
- Средняя.
Корни зубов оголяются в среднем на 4-6 мм. Больного начинает беспокоить жжение во рту, наблюдается острая реакция на прием горячих, холодных или кислых продуктов питания.
- Тяжелая.
Корни зубов оголяются на 8-10 мм. Разжёвывание пищи доставляет сильную боль.
Пародонтоз в домашних условиях: как лечить?
Лечение пародонтоза в домашних условиях не должно являться единственным методом решения проблемы. Это скорее дополнительная помощь, но основная проходит в кабинете стоматолога и только по его рекомендациям.
Советы:
- Поласкайте как можно чаще рот. Налейте в стакан теплой воды 20 капель раствора прополиса. Он дезинфицирует, успокаивает дёсна. Похожим свойством обладает липа, зверобой и кора дуба.
- Растирайте дёсна. Приготовьте смесь из 25 г меда и 5 г соли. Размешайте до растворения. Нанесите на чистый бинт и натирайте этим средством десна 5-10 минут.
- Хорошо чистите зубы дважды в день. Не забывайте после приема пищи пользоваться зубной нитью, полоскать ротовую полость чистой водой.
- Как можно чаще ешьте квашеную капусту, поласкайте ее соком ротовую полость.
Лечение дёсен при пародонтозе, в первую очередь, должно быть направлено на укрепление костной ткани. Поэтому первый этап борьбы с недугом – это смена рациона. Из меню нужно полностью исключить:
- шоколад и конфеты;
- газированные напитки;
- печенье, вафли, пряники.
Это сплошные углеводы, которые создают благоприятную среду для размножения бактерий.
Как можно чаще ешьте нежирное отварное мясо, жирную рыбу, творог и любые другие кисломолочные продукты. В них много белка, который поможет восстановить костную ткань. Не забывайте о свежих овощах, фруктах, ягодах и зелени.
Смените зубную щетку. Подойдет модель с мягкой удобной щетиной. Она не нанесет механическую травму деснам во время чистки зубов. Паста должна быть на растительной основе.
Рецепты для укрепления костной ткани:
- Возьмите 20 г мирры, добавьте по 15 г измельченной мяты и листьев малины. Разведите смесь 80 г винного спирта и 25 г уксуса. Размешайте, перелейте в стеклянную банку. Настаивайте 3 дня в темной месте. После полощите рот два раза в день.
- 50 г измельченного шалфея залить 100 г кипятка. Настаивать под крышкой час. Тщательно прополоскать рот.
- Листья свежего подорожника измельчить, хорошо растолочь. Образовавшимся соком пропитать чистый ватный тампон, протирать им десна.
- 30 г сушеного аира залить 0.5л водки. Настаивать неделю в темном месте, после процедить. Добавить 3 ст. л. средства в стакан воды и полоскать рот 3-6 минут.
- 6 ст. л. измельченной хвои сосны смешать с литром кипятка. Довести до кипения, процедить и отсудить. Полоскать рот утром и вечером.
Следующий этап – удаление зубных отложений над- и под дёснами.
Основная причина воспалительного процесса при пародонтозе – наличие большого количества зубного налета. Его образование – следствие недостаточного ухода за полостью рта. Поэтому невозможно добиться эффективного лечения, если не удалить первопричину. Оптимальным способом лечения зубного камня и налета в современной стоматологии является использование ультразвука.
Следующий этап устранения пародонтоза – терапия, направленная на снятие воспаления. Как правило, она длится около 10 дней.
Курс состоит из полоскания полости рта для антисептического эффекта.
Алгоритм:
- После завтрака тщательно почистить зубы 3-6 минут.
- Прополоскать рот хлорексидином (0.05%).
- Высушить десна при помощи чистого ватного тампона.
- Нанести на десна специальный гель.
- Не принимать пищу минимум 2 часа, пить можно только чистую воду.
Подобное пошаговое лечение назначают при легкой степени течения болезни. Если развитие пародонтоза достигло апогея, нужно будет принимать антибиотики (7-10 дней). Врач может назначить таблетки или внутримышечные уколы.
Нехирургическая адъювантная терапия при лечении заболеваний пародонта
Болезни пародонта – это обобщающий термин, используемый для описания инфекционного воспалительного процесса, который может поражать один структурный элемент или комплекс составных элементов пародонта. Структуры, поддерживающие зуб, представлены альвеолярной костью, периодонтальной связкой и цементом корня. Заболевания пародонта в основном спровоцированы действием зубного налета или микробной биопленкой, представляющей собой гетерогенную структуру из патогенных микроорганизмов. Более 500 видов микроорганизмов считаются потенциальными этиологическими агентами, провоцирующими поражение тканей пародонта. Кроме них, вирусы и грибки тоже играют не последнюю роль в патогенетическом процессе. При возникновении и прогрессировании заболевания патогенные микроорганизмы колонизируют область десен, окружающую зуб, а вследствие их воздействия на ткани начинает формироваться пародонтальный карман. В глубоких пародонтальных карманах можно найти до 109 разновидностей бактерий, но несмотря на потенциал многих патогенов, которые ассоциируются с заболеваниями пародонта, лишь небольшое их количество связано с активной фазой заболевания.
Socransky и коллеги разделили патогенные микроорганизмы, участвующие в прогрессировании заболевания на две основные группы: «красный» и «оранжевый» комплексы. Красный комплекс включает в себя следующие грамотрицательные анаэробные бактерии: Porphyromonas gingivalis, Treponema denticola и Tanneralla forsythia, в то время как оранжевый комплекс состоит из Prevotella nigrescens, Peptostreptococcus micros, Campylobacter rectus, Centruroides gracilis, Campylobacter showae, Eubacterium nodatum и Streptococcus constellatus. Кроме них, с болезнями пародонта тесно ассоциируются Aggregatibacter actinomycetemcomitans и Eikenella corrodens. В результате многочисленных исследований было установлено, что для достижения успешного результата лечения, один из аспектов терапии должен быть направлен именно на нейтрализацию данных бактерий, жизнедеятельность которых напрямую связана с протеканием заболевания.
Антибиотики
Системная антибиотикотерапия должна рассматриваться как один из приемлемых вариантов лечения пациентов с пародонтитом. Данный подход актуален для пациентов, резистентных к обычной терапии заболевания, или у которых наблюдаются следующие проблемы со здоровьем: наличие абсцесса, компромиссное или ослабленное состояние иммунитета, неконтролируемый сахарный диабет, присутствие признаков и симптомов системных поражений, лихорадки и лимфаденопатии. Выбор наиболее подходящего системного антибиотика должен основываться на результатах культивирования микроорганизмов и тестирования их чувствительности к определенному препарату. Таким образом, удается узнать, во-первых, какие микроорганизмы присутствуют в области поражения, и, во-вторых, подобрать наиболее эффективный и действующий агент. Но следует помнить, что системная антибиотикотерапия не должна быть единственным методом лечения, а лишь представлять собой сегмент комплексного подхода обследования, диагностики и разработки адекватной системной терапии. Антибиотикотерапия, как и какой-либо другой метод лечения, имеет свои преимущества и недостатки. Поскольку прием данных препаратов является довольно таки известным методом лечения, пациенты, как правило, понимают основные ключевые моменты данного лечения, и без проблем соглашаются на предложенный алгоритм курса медикаментов. Но вместе с тем, пациенты часто могут путать официальные основные наименования лекарств, забывать дозу, время или даже сам факт их приема, нарушая тем самым эффект их действия. Системные антибиотики могут вызывать побочные эффекты и нарушения функционирования желудочно-кишечной системы в форме диареи или абдоминальных спазмов. Другие возможные негативные влияния препаратов связаны с аллергическими реакциями и возникновением резистентности бактерий к антибиотикам при их длительном и неконтролируемом приеме. Бактериальная резистентность является серьезной проблемой в медицине, поскольку она формирует ряд других научно-клинических дилемм относительно терапевтического соотношения риска лечения против потенциальной пользы от приема антибиотиков.
Системные антибиотики достигают тканей пародонта путем транссудации из сыворотки крови, после чего проходят через соединительный эпителий и выстилку десневого кармана, чтобы попасть в область десневой борозды. Эффективная концентрация антибиотика при достижении им десневой борозды во время курсового приема отличается от таковой в любой другой системе тканей или органе с признаками инфицирования, что связано со специфической структурой пародонта. Существует ряд уже хорошо апробированных схем приема антибиотиков для лечения заболеваний пародонта, которые, как правило, используются в сочетании с механическим удалением над- и поддесневых отложений и бактериального налета. Данный подход в комплексе с эффективной домашней гигиеной полости рта направлен на снижение бактериальной нагрузки в области тканей десны выше и ниже маргинальной границы. Некоторые врачи обычно назначают схемы антибиотикотерапии для лечения и управления заболеваниями пародонта на основе амоксициллина (375 мг) и метронидазола (500 мг) при приеме препаратов 3 раза в день в течение 7 дней в сочетании с проведением скейлинга ротовой полости и полной очисткой области корней в первые 48 часов. Такой подход помогает достичь уменьшения глубины карманов и снизить уровень кровотечения, что было обнаружено при сравнении результатов лечения в исследуемой и контрольной группах. Альтернативная схема лечения предусматривает прием азитромицина (500 мг) в течение 3 дней до проведения процедуры полного удаления зубного камня и очистки поверхности корней, чтобы уменьшить количество бактерий красного комплекса и снизить показатели гингивального индекса. При отсутствии возможностей проведения посева культуры бактерий и определения их чувствительности к антибиотикам, можно пользоваться эмпирическим принципом назначения препаратов для лечения пародонтита. Обоснованные варианты лечения включают в себя комбинацию амоксициллина и метронидазола (250 мг — 500 мг каждого) с приемом препаратов 3 раза в день в течение 8 дней, или комбинацию метронидазола и ципрофлоксацина (500 мг) в течение 8 дней по 2 раза в сутки.
Местная антибиотикотерапия является альтернативным адъюватным вариантом лечения, который также может применятся в ходе лечения поражений пародонта. Суть процедуры состоит в доставке антибиотика непосредственно в пародонтальный карман – то есть прямо в место колонизации патогенных бактерий, при этом концентрация антибиотика в области поражения по сравнению с системным приемом заметно увеличивается. Другим преимуществом является отсутствие потенциальных нарушений расстройств желудочно-кишечного тракта и аллергических реакций. Первым антибиотиком, используемым для местного лечения, был Actisite (пародонтальный тетрациклин). Он состоял из нерезорбируемых, пропитанных тетрациклином, волокон, которые помещались непосредственно в пародонтальный карман и оставались там в течение 10 дней – вплоть до следующего визита к стоматологу. Со временем проходило усовершенствование препаратов и методов их доставки в область пародонтального поражения. Таким образом, был разработан Atridox (Denmat), который является первым резорбируемым антибиотиком местного действия, состоящим из гелевой формы доксициклина. Данный препарат вводится в карман с помощью шприца, и при контакте со слюной – затвердевает, приобретая восковую консистенцию. Таким образом, антибиотик может выделятся из затвердевшей фазы на протяжении 21 дня. Arestin (Orapharma) также является представителем местных рассасывающихся препаратов антибактериального действия, который состоит из гранул миноциклина в форме порошка. Поставляется он в виде ампул, заряженных в шприц. Порошок вводится непосредственно в пародонтальный карман, высокий уровень его терапевтического действия продолжается в течении 14 дней, а сам препарат остается в кармане на протяжении 28 суток. Исследования доказали, что использование антибиотиков местного действия вместе с процедурой полного удаления зубного камня и очисткой поверхности корней позволяет добиться клинически эффективных результатов: наблюдается уменьшение глубины карманов и частичное восстановление нарушенного биологического прикрепления.
Противомикробные ополаскиватели полости рта
Противомикробные полоскания являются хорошо известными и приемлемыми процедурами, эффективно дополняющими комплексное лечение воспаления тканей десен. Примерами аргументированного их использования являются ситуации, когда пациент не в состоянии обеспечить оптимальный уход за полостью рта с помощью обычных гигиенических средств в домашних условиях, например, в послеоперационный период. Чтобы правильно выбрать ротовой ополаскиватель, который бы эффективно справлялся с воспалением десен и в то же время с профилактикой зубного налета, нужно узнать имеет ли он Сертификат одобрения Американской стоматологической ассоциацией. Если да, то данный продукт прошел через ряд клинических, биологических и лабораторных испытаний, которые доказали его противовоспалительную и антибактериальную эффективность. Однако, следует понимать, что данная оценка является рекомендательной, но никак не директивной в отношении препарата. Единственными ополаскивателями, доступными на рынке с соответствующей оценкой Ассоциации, являются представители с фенольными составляющими, по типу Listerine и других аналогичных версий. Золотым стандартом среди антимикробных ополаскивателей также считается хлоргексидин глюконат (0,12%), который в США отпускается лишь по рецепту и известен под коммерческими названиями Peridex и PerioGuard (Colgate-Palmolive). Хлоргексидин является наиболее эффективным антимикробным ополаскивателем, снижающим число бактерий и обеспечивающим эффективное лечение гингивита. Препарат более эффективен в отношении грамположительных бактерий и дрожжей, и менее эффективен в борьбе с грам-отрицательными патогенами. Его обычно назначают в послеоперационный период для снижения бактериальной нагрузки в период заживления. Хлоргексидин имеет высокую субстантивность, что обеспечивает его пролонгированное действие. Некоторые побочные эффекты, связанные с использованием хлоргексидина, включают потенциальное окрашивание зубов и спинки языка; изменение вкусовых восприятий; риск возможного образования наддесневого камня, формирование признаков мукозита и десквамации эпителия. Другими противомикробными ополаскивателями, доступными для широких масс, но менее часто рекомендованными специалистами, являются производные четвертичного аммония, такие как Cepacol (Reckitt Benckiser). Продукты на основе сангвинарина, по типу Viadent, больше широко не доступны на рынке. Продукты на основе оксигенатов, как пероксид водорода, рекомендуется чаще использовать в форме пасты. Они владеют противовоспалительными свойствами, благодаря которым уменьшаются признаки кровотечения. Последнее является важным критическим показателем для оценки воспаления пародонта. Однако данные представители имеют лишь небольшое влияние на уровень бактериальной контаминации, а в последнее время все чаще высказывается мнение об их возможном канцерогенном потенциале. Триклозан является еще одним антимикробным агентом, поставляющимся в форме зубных паст и ополаскивателей. Тем не менее, согласно данных исследований, он тоже демонстрирует минимальное влияние на микробную флору полости рта, а безопасность его использования до сих пор находится под вопросом.
Противовоспалительные агенты
Мы должны помнить, что заболевания пародонта имеют инфекционную природу, а воспалительные явления являются иммунным ответом организма на микробную контаминацию. В воспаленных тканях процесс размножения патогенных бактерий происходит быстрее, что приводит к прогрессированию патологических и разрушительных эффектов воспалительного процесса, посредством активации клеток иммунной системы организма (макрофагов и их предшественников, моноцитов, лимфоцитов, и полиморфноядерных лейкоцитов, таких как нейтрофилы). Компоненты микробной структуры, по типу липополисахарида, который находится в стенках клеток грамотрицательных анаэробных микроорганизмов, активируют макрофаги для продуцирования и секретирования провоспалительных цитокинов, таких как интерлейкин-1 (IL-1) и фактор некроза опухолей-альфа (TNF-alpha). Интерлейкин-1 стимулирует резорбцию кости, а также способствует высвобождению PGE2 клетками фибробластов, которые являются основными и наиболее распространенными типами клеток соединительной ткани. Фибробласты синтезируют коллаген – основной структурный белок соединительной ткани, который является также основным компонентом волокон десны и кости. Данные клетки и клетки воспалительной реакции (нейтрофилы и макрофаги) синтезируют матриксные металлопротеиназы (ММР), которые представляют собой ферменты или белки, участвующие в ряде биологических реакций. Например, ММР-1 и ММР-8 являются ферментами, которые принимают участие в деградации коллагена, что значительно ослабляет структуру пародонта. Активация иммунной системы по своей сути является защитной реакцией организма – ответом на бактериальную инвазию, однако в ходе механизма реализации иммунного ответа происходит разрушение тканей самого организма-хозяина. Данный феномен связан с высвобождением цитокинов, провоспалительных медиаторов и ММР, поскольку данные агенты действуют не только локально на ткани пародонта, но попадая в кровоток могут вызвать и нежелательные системные эффекты.
ММР являются группой протеолитических ферментов, обнаруженных в тканях пародонта, которые в своем составе имеют коллагеназу и желатиназу. Функция данных ферментов состоит в ремоделировании внеклеточного матрикса. Поскольку исследователями было обнаружено, что доксициклин имеет антиколлагенлитические свойства, они предложили использовать его в качестве модуляторного агента для лечения пародонтита. Субантимикробные дозы доксициклина (20 мг дважды в день) являются эффективными для ингибирования активности коллагеназы, и в то же время никак не влияют на фактор антимикробной резистентности при его использовании в сочетании с полным удалением зубного камня и очисткой поверхности корней. Такой подход обеспечивает максимальный эффект для восстановления биологического прикрепления тканей и снижения глубины пародонтальных карманов.
Пероральные лекарственные средства
Нестероидные противовоспалительные препараты (НПВП) также были изучены в качестве ингибиторов реакции организма хозяина при лечении заболеваний пародонта. Механизм их действия состоит в предотвращении продукции простагландинов. Простагландин Е2 (PGE2) напрямую ассоциирован с процессами воспаления и резорбции костной ткани, что подтверждено его верификацией в пораженных пародонтальных участках. В ходе изучения различных НПВП (флурбипрофен, ибупрофен, кеторолак, напроксен, аспирин), которые вводились системно или локально, было обнаружено, что при их сочетании с процедурой полного удаления зубного камня и очисткой поверхности корней, удавалось сохранить имеющуюся высоту альвеолярного гребня, предупреждая его резорбцию. Бисфосфонаты представляют собой класс препаратов, ингибирующих резорбцию альвеолярной кости, которые также были использованы в качестве хост-модулирующих агентов при лечении заболеваний пародонта. Исследования показали, что бисфосфонаты при использовании в сочетании с полной очисткой полости рта, обеспечивают снижение глубины пародонтальных карманов и уровня кровотечения во время зондирования, а также улучшают восстановление биологического прикрепления и обеспечивают сохранение высоты альвеолярного гребня. Однако, несмотря на потенциальные преимущества бисфосфонатов, исследования показали, что длительное применение и высокие дозы препаратов инициируют остеонекроз челюстей. Очевидно, что для аргументированных выводов необходимо проведение дальнейших более детализированных исследований, которые помогут определить соотношение потенциальной пользы препаратов и относительного риска осложнений в процессе лечения пародонтита.
Хост-модулирующая терапия
Локальное применение хост-модулирующих агентов, таких как эмалевые матриксные протеины, костные морфогенетические белки и тромбоцитарные факторы роста, может быть довольно эффективным в ходе комплексного лечения пародонтита. Эмалевые матриксные протеины доступны в форме препарата Emdogain (Straumann) и успешно используются в ходе восстановления пародонтальных дефектов. Данные белки играют роль модуляторов заживления, стимулируя регенерацию всех пародонтальных компонентов поддерживающего аппарата зуба. Костные морфогенетические белки способствуют модуляции и дифференциации мезенхимальных клеток в клетки-предшественники костной ткани. Они действуют в качестве каркаса, на который может наращиваться новая костная ткань, и часто используются при направленной костной регенерации во время аугментации альвеолярного гребня. Наконец, тромбоцитарные факторы роста усиливают хемотаксис нейтрофилов и моноцитов, стимулируют пролиферацию фибробластов, а соответственно и синтез внеклеточного матрикса, а также повышают уровень дифференциации мезенхимальных клеток-предшественников, фибробластов и эндотелиальных клеток. Именно тромбоцитарные факторы роста наиболее часто используется при хирургических вмешательствах на тканях пародонта с целью ускорения их регенерации.
Выводы
Новые знания относительно хост-бактериальных взаимодействий и иммунных реакций организма, которые провоцируют поражение тканей пародонта, станут полезными для разработки более новых и эффективных концепций лечения пародонтита с использованием системных и местных антибиотиков, антимикробных ополаскивателей и принципов хост-модулирующей терапии. Результаты дальнейших исследований могут пролить свет на вспомогательную адьювантную терапию, которая может быть использована для коррекции алгоритмов лечения с целью достижения наиболее успешного эффекта комплексной терапии поражений поддерживающего аппарата зуба.
Автор: Alison Glascoe, DDS, MS
Медицинские процедуры при лечении пародонтоза
Очень часто лечение болезни подразумевает проведение ряда процедур. Каких?
Прежде всего, шинирование. Оно помогает:
- остановить дальнейшее разрушение костной ткани;
- снизить подвижность зубов;
- прекратить расхождение зубов.
Следующая процедура, которую часто применяют при борьбе с пародонтозом, — протезирование. Оно возможно, если у пациента еще не выпали зубы.
Еще один метод лечения пародонтоза – хирургическое вмешательство. Как известно, болезнь провоцирует образование глубоких пародонтальных карманов. Они – превосходная среда для размножения бактерий, а это в свою очередь только усугубляет течение болезни. Если степень развития пародонтоза средняя и тяжелая, карманы могут достигать в глубину 10 мм. Их ликвидация поможет остановить развитие пародонтоза.
Средства от пародонтоза
Лучшего средства от пародонтоза не существует, да и конкретного лекарства еще не изобрели. На данный момент избавление от симптомов этого заболевания достигается только за счет проведения специальных процедур и комплексного лечения пародонтоза препаратами, богатыми аминокислотами, белками и антиоксидантами. Прием витаминов при пародонтозе также способствует ускорению метаболизма в тканях пародонта. Какие витамины может назначить врач? Обычно в рамках лекарственного лечения пародонтоза стоматологи рекомендуют принимать следующие витамины и микроэлементы:
- витамин В6 и витамин В12 – если пародонтоз развивается на фоне патологий пищеварительной системы, сахарного диабета, неврастении;
- фолиевая кислота – для активизации всех обменных процессов в организме;
- цинк – для регенерации костной ткани;
- кальций – для минерализации костей и зубов;
- селен — для антиоксидантного и иммуномодулирующего воздействия.
Самолечением заниматься не стоит. Какие препараты от пародонтоза следует использовать в каждом конкретном случае, определяет врач, основываясь на результатах диагностики зубов и общего состояния организма пациента.
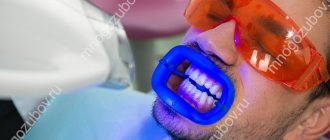
Лечение пародонтоза лазером
Процедура назначается и проводится лечащим врачом после предварительного осмотра и рентгена. Лазерный световод вводят в пародонтальный карман, и начинается слипание тканей.
Метод считается одним из последних в современной стоматологии. После окончания процедуры ротовая полость остается стерильно чистой, и никакие инфекции попасть туда не могут. Выделяют несколько видов лучей – диодный, неодимовый и т.д. Лечащий врач выбирает подходящий в соответствии с планом лечения.
При легкой стадии пародонтоза достаточно одной процедуры. Для средней и тяжелой – 2-4 сеанса.
Симптомы пародонтоза
У болезни несколько ключевых проявлений:
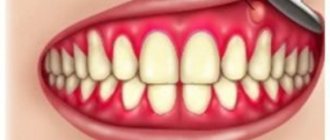
- неприятный запах изо рта даже при соблюдении ежедневной гигиены;
- кровоточивость дёсен и опухание вокруг пародонтальных карманов;
- пришеечная часть зубов обнажается, они кажутся длиннее;
- зубы начинают расшатываться.
Также стоматологи выделяют три стадии пародонтоза:
- Лёгкое покраснение десен, при чистке возникает зуд.
- Между зубами чаще начинает застревать пища, дёсны кровоточат, появляется болезненное ощущение во время еды.
- Разрушаются ткани пародонта, кровотечение неконтролируемое, подвижность на последней стадии.
Выпадение зуба – последствие неправильного лечения или его отсутствия. Современные методики позволяют быстро диагностировать заболевание и назначить необходимую терапию.
Профилактика пародонтоза
Регулярный визит к стоматологу и поддержание чистоты ротовой полости – два главных условия предотвращения развития пародонтоза. Отзывы о пародонтозе говорят, что у того, кто качественно чистит зубы дважды в день и раз в полгода ходит на осмотр к стоматологу, в принципе не может начаться воспаление.
Пару слов напоследок
Причины и лечение пародонтоза должен определять лечащий стоматолог. Выявить и решить проблему самостоятельно довольно проблематично. Кроме того, не следует забывать, что самолечение нередко приводит к ухудшению состояния.
Опытный врач-стоматолог не только успешно вылечит пародонтоз, но и расскажет о правилах профилактики дальнейшего развития болезни.
Антибиотики при пародонтозе
Пациентов часто интересует, используются ли антибиотики при пародонтозе у взрослых? На начальных стадиях в этом нет необходимости, так как воспалительный процесс отсутствует. Однако тяжелые степени заболевания иногда сопровождаются воспалительными осложнениями. Здесь лечение пародонтоза антибиотиками считается оправданным. Какие антибиотики при пародонтозе с воспалительными осложнениями обычно выписывают врачи? Это могут быть различные препараты, помогающие быстро купировать воспаление.