Пародонтит зуба — что это такое?
Пародонтом называют целый комплекс тканей, отвечающих за удержание зуба: соединительные волокна, сосуды, периодонт, десна, каналы и челюстная кость. Пародонтит — это воспаление тканей десны, которое быстро захватывает и остальной комплекс. В результате нарушается зубодесневое соединение, и зуб выпадает. Пародонтит — очень распространенное заболевание, которому подвержено более 95% жителей планеты в разных стадиях: от зачаточной формы периодонтита до запущенной, не поддающейся лечению.
Считается, что чаще всего патология проявляется у мужчин и женщин в возрасте от 30 до 40 лет и у подростов 16—18 лет. Однако заболевание может поразить любого человека независимо от пола и возраста, если не следить за состоянием полости рта и откладывать визит к стоматологу. Пародонтит поддается лечению только на ранних стадиях, при переходе в хроническую форму с ним не справится ни одна, даже самая современная, стоматология, поскольку ткани претерпели необратимые изменения.
СУЩЕСТВУЮТ ЛИ МЕТОДЫ ПРОФИЛАКТИКИ ЗАБОЛЕВАНИЙ ПАРОДОНТА
- Профилактика заболеваний пародонта складывается из нескольких несложных пунктов:
- Чистите зубы 2 раза (утром и вечером) после еды. Используйте зубную пасту, рекомендованную вашим врачом для защиты десен. Используйте электрическую зубную щетку — она прекрасно очищает зубы и массирует десны.
- Не реже 2 раз в год делайте профессиональную гигиену полости рта, одновременно можете пройти осмотр у пародонтолога. Не используйте какие-либо лекарственные средства для лечения и профилактики болезней пародонта (гели, мази, таблетки и т.д.) без консультации с вашим врачом-стоматологом.
- Не питайтесь только мягкой и нежной пищей — зубы должны получать нормальную, естественную нагрузку.
- Ваш рацион должен быть хорошо сбалансирован, содержать необходимое число белков, жиров, углеводов, витаминов. При недостатке витаминов принимайте мультивитаминные комплексы.
- Ведите здоровый образ жизни.
Этиология периодонтита
Причинами периодонтита могут стать различные факторы.
- Микробы.
В полости рта любого человека обитают патогенные микроорганизмы, которые не приносят вреда при правильном питании и соблюдении правил гигиены. Но, если больной постоянно употребляет углеводы и пренебрегает использованием зубной нити, бактерии активно развиваются и постепенно поражают эмаль, дентин и добираются до тканей пародонта. - Генетическая предрасположенность.
Если на протяжении многих поколений все члены семьи страдали этим недугом, велика вероятность перенять эту предрасположенность. Наследственность играет большую роль в развитии пародонтита десен даже в том случае, если человек внимательно следит за гигиеной и правильно питается. - Механические повреждения десен.
Ушиб тканей вследствие неосторожности, неправильный прикус, при котором на конкретный участок десны оказывается повышенное давление, или завышенная пломба, из-за которой зуб усиленно давит на десну и повреждает ее. - Системные заболевания.
Болезни зубов и пародонтит могут вызвать патологии, не связанные с полостью рта, например вегето-сосудистая дистония, ВИЧ, сахарный диабет, гипертония и болезни ЖКТ. - Аутоиммунные заболевания.
Сниженный иммунитет, нарушения в работе эндокринной системы, гормональные сбои при беременности. - Некачественная работа стоматолога.
Повреждения тканей при лечении, неподходящая по размеру коронка, неправильно установленные брекеты и другие травмы тканей по вине врача могут спровоцировать пародонтит.
Среди приведенных факторов есть микробные причины развития пародонтита, а микробы, как известно, передаются от одного человека к другому. Так заразен ли пародонтит? Нет, напрямую, например воздушно-капельным путем или через слюну, заразиться патологией нельзя, а микробы, провоцирующие заболевание, есть у каждого человека — даже при передаче бактерий пародонтита от больного человека здоровому микробы не разовьются без дополнительных благоприятных обстоятельств: плохой гигиены полости рта, травм десны, предрасположенности или сопутствующих заболеваний.
Серьезные показания к удалению зубов
В каждом отдельном случае принимает решение лечащий врач, который основывается на общей картине заболевания и анамнезе пациента, проведенных исследованиях, исходит из выбранной тактики и метода лечения. Так, например, при показаниях и готовности пациента к имплантации зубов, специалист, скорее всего, предложит сначала удалить все больные зубы. Новость о необходимости провести такую процедуру кажется многим пациентам пугающей (ведь по виду зубы кажутся нормальными). Но тут надо обратить внимание на несколько ключевых моментов.
При восстановлении подверженных пародонтиту зубов методом имплантации важно обратить внимание и на такой момент: предварительно нужно удалять разрушенные зубы на обеих челюстях. Если пациент планирует провести лечение, например, только на верхней челюсти, то при игнорировании проблем на нижней челюсти, будет нарушена функция и нормальная работа челюстного сустава, не получится исправить прикус, жевательная нагрузка изменится, соответственно, проблемы не решатся, лишь улучшится эстетика улыбки. Чтобы вас не разочаровал результат лечения, мы рекомендуем комплексные подходы, например, сверху можно провести имплантацию, а снизу при наличии проблем, временно установить съемные или условно-съемные протезы. Но если есть воспаление в полости рта, особенно прогрессирующее, его нужно устранять.
Больные зубы только внешне могут казаться здоровыми
Вы оцениваете их состояние по внешнему виду, врач же основывается на их функциональности и риске, который они представляют для соседних зубов, для организма в целом. Вы могли не заметить, что больные зубы стали подвижны, что они расшатываются, а пародонтит уже перешел в запущенную стадию, чреватую осложнениями, описанными выше. Врач же на основе осмотров, исследований и компьютерной томографии сможет поставить диагноз с максимальной точностью.
При наличии источника воспаления установка имплантов нецелесообразна
Ставить импланты в условиях наличия воспаления во рту – неоправданный риск для вашего здоровья и кошелька. Ведь воспалительный процесс с больных зубов в любой момент может перекинуться на импланты и привести к периимплантиту и их отторжению в самое ближайшее время, т.е. в реабилитационный период. Также опасность может подстерегать пациента и в долгосрочной перспективе, поскольку бактерии, находящиеся во рту и постоянно обостряющееся воспаление, спровоцируют атрофию костной ткани вокруг установленного искусственного корня, что вызовет оголение верхушки импланта и будет выглядеть крайне не эстетично. Как итог – вы рискуете потерять всю конструкцию на имплантах и будете нуждаться в повторном лечении.
Если же пациент пока по определенным причинам – состояние здоровья, моральная составляющая, финансовые возможности – не готов к имплантации, что при пародонтите (особенно на запущенных стадиях) является наиболее оптимальным и качественным решением проблемы, то врач может временно сохранить зубы и провести комплекс других лечебных мероприятий. Имплантация на фоне такого процесса – дело рискованное, поэтому лучше будет отдать предпочтение съемным конструкциям.
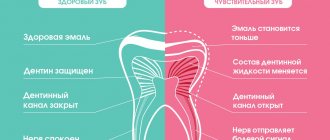
Симптомы пародонтита у взрослых и детей
Обычно признаки пародонтита меняются в зависимости от стадии развития заболевания, но существуют и общие симптомы, характерные для всего периода патологии:
- неприятный постоянный запах изо рта, налет и зубной камень связаны с активной жизнедеятельностью бактерий;
- кровоточивость и более яркий цвет десен из-за воспаления тканей;
- повышенная чувствительность зубов, боль при жевании;
- густая вязкая слюна;
- увеличение лимфатических узлов;
- головная боль, слабость и вялость.
Профилактические мероприятия
Профилактика — лучший способ избежать деструкции тканей и других тяжелых последствий. Это касается как больных, так и здоровых людей. Достаточно соблюдать несложные правила и лечить пародонтит не придется.
Что нужно делать:
- чистить зубы дважды в день;
- полоскать ротовую полость после еды;
- исправить прикус, который может стать причиной развития патологии;
- каждые полгода проходить профосмотр у стоматолога;
- за лечением и протезированием зубов обращаться в клинику стоматологии с хорошей репутацией (можно почитать отзывы пациентов);
- включать в рацион свежие овощи, фрукты, ограничить потребление сладостей;
- отказаться от курения.
Стадии пародонтита
С каждой стадией зубной пародонтит развивается сильнее. К сожалению, чаще всего пациенты обращаются к врачу уже с тяжелой формой заболевания.
Пародонтит легкой степени тяжести
Наблюдается кровоточивость десен во время чистки зубов, небольшие пародонтальные карманы глубиной до 3 мм, слабый отек десны и изменение цвета — ткани выглядят рыхлыми и немного посиневшими. Начальная стадия протекает почти безболезненно и лечится всего за пару приемов у стоматолога.
Пародонтит средней степени тяжести
Десны кровоточат практически постоянно, появляются небольшие гнойные выделения. Десневые карманы увеличиваются и оголяют корни зубов, межзубные промежутки расширяются. Пациент ощущает распирание зуба и усиленное давление на десневую ткань. Вылечить пародонтит средней тяжести сложно, но вполне возможно, если приложить усилия и выполнять назначения врача.
Пародонтит в тяжелой степени
Десна полностью ослаблена, ткани рыхлые, отека нет. Сильная подвижность зубов и даже их выпадение. Костная ткань при пародонтите тяжелой степени истончается и атрофируется. Поражен весь комплекс — связки, мышцы, околозубные ткани и сосуды, питание зуба прекращается. Единственное, что может сделать специалист на этой стадии, — снять воспаление десен и рекомендовать удаление зубов для протезирования.
Медицинские интернет-конференции
Обзор современных методов лечения генерализованного агрессивного пародонтита
Щербакова Т.А. – 4 куpc, cтoмaтoлoгичecкий фaкультeт
Научные руководители – асс., к.м.н. Петрова А.П., асс. Венатовская Н.В.
ФГБОУ ВО «Саратовский ГМУ им. В.И. Разумовского» Минздрава РФ
Кафедра стоматологии детского возраста и ортодонтии
Резюме. В данной статье рассмотрены современные методы лечения (консервативные и хирургические) генерализованного агрессивного пародонтита (GAgP) в клинической практике врача стоматолога.
Ключевые слова: генерализованный агрессивный пародонтит, заболевания пародонта.
Ответственный автор: Щербакова Татьяна Алексеевна,
Modern methods of treatment of generalized aggressive periodontitis
Shcherbakova T.A. – student of the 4th course of dental faculty
Razumovsky Saratov State Medical University
Pediatric Dentistry and Orthodontics department
Summary. This article describes the modern methods of treatment (conservative and surgical) generaliovannogo aggressive periodontitis in clinical practice dentist.
Keywords: generalized aggressive periodontitis, dental, periodontal disease.
Актуальность. Агрессивный пародонтит является разновидностью заболеваний пародонта, характеризующийся молниеносным разрушением периодонтальной связки и потерей массы альвеолярной кости, возникающий, как правило, у лиц молодого возраста, реже у пациентов старших возрастных групп [1]. Согласно классификации болезней пародонта, принятой на заседании президиума секции пародонтологии Стоматологической ассоциации России в 2001 году данное заболевание вынесено в самостоятельную группу заболеваний пародонта — агрессивные формы пародонтита. Однако практикующие стоматологи чаще обращаются к классификации стоматологических болезней МКБ-C-3 на основе МКБ-10 (ВОЗ, 1995), в соответствии с которой агрессивный пародонтит соответствует коду К 05.4 «Пародонтоз». Исходя из научных исследований, проведенных в Department of Periodontology, Wonkwang University School of Dentistry, Iksan, Korea, частота встречаемости агрессивного пародонтита в осматриваемой популяции из 1692 пациентов (1,020 мужчин (60,3%) и 672 женщин (39,7%) составила 28 случаев (1,65%). Существенных различий между процентом пациентов мужского и женского пола не было. Генерализованная форма была более распространена, чем локализованная, в соотношении 27:1. Средний возраст составил 34,5 года [2]. Даже при том, что распространенность агрессивного пародонтита значительно ниже других заболеваний пародонта, такой неизменяемый фактор риска, как сильная генетическая предрасположенность, вызывает существенные затруднения в процессе его лечения. Отсутствие ранней диагностики и своевременной терапии у больных данным заболеванием в короткие сроки может привести к быстрой деструкции тканей пародонта и потере зубов [3]. Существуют специфические диагностические признаки, но их клинические проявления могут отличаться у разных пациентов. Если заболевание диагностируется на поздних стадиях, успешное лечение представляет собой сложную задачу. На сегодняшний день существует большое разнообразие доступных методов лечения с достаточно переменными показателями успеха. Однако исследования в данной области растут с экспоненциальной скоростью и такие варианты лечения как — тканевая инженерия и генетические технологии являются перспективными в отношении этого заболевания.
Цель: выяснить целесообразность различных методов лечения генерализованного агрессивного пародонтита ( GAgP ) по данным литературных источников.
Задачи:
1. Дать характеристику основным клиническим признакам генерализованного агрессивного пародонтита.
2. Рассмотреть основные принципы лечения изучаемой патологии.
3. Выяснить эффективность нехирургического лечения при GAgP
Материалы и методы. Проведен анализ научных статей на русском и английском языках, обзор современных учебных изданий по теме виды заболеваний пародонта и способы их лечения.
Результаты и обсуждение. Сталкиваясь с данной патологией в клинической практике, необходимо учитывать, что генерализованный агрессивный пародонтит это мультифакториальное заболевание, при котором происходит интеграция микробиологических, генетических, иммунологических и поведенческих факторов. Они определяют начало, ход и тяжесть заболевания. Наличие вредных привычек, например курения, или неудовлетворительный уровень гигиены полости рта у пациентов служат причиной более массивного разрушения пародонта по сравнению с теми, кто поддерживает состояние полости рта на удовлетворительном уровне.
Заболевание имеет волнообразное течение с периодами обострения и ремиссии. Это обуславливает наличие двух различных клинических картин во время обследования. В период ремиссии пациенты не предъявляют каких-либо жалоб, десна имеет розовый цвет, однако при зондировании выявляются глубокие пародонтальные карманы. Отсутствие видимых признаков воспалительной реакции, несмотря на наличие глубоких зубодесневых карманов и нарушения соединения зуб-десна, в совокупности с полным соматическим здоровьем и молодым возрастом пациентов является характерной чертой агрессивного пародонтита, обнаруживающейся на данном этапе течения заболевания. Периоды ремиссии могут длиться от нескольких недель до нескольких месяцев или лет, сопровождаясь периодами обострения заболевания. В течение этапа обострения происходит прогрессирующая деструкция альвеолярной кости и потеря зубодесневого соединения. На этом этапе при клиническом медобследовании десна имеет все признаки воспаления от легкой до тяжелой степени тяжести. Нередко встречается воспалительная гипертрофия десны. При зондировании калибровочным зондом характерно кровотечение на шести участках вокруг каждого зуба или даже спонтанный выход гнойного экссудата. Большинство пациентов обращаются к стоматологу на этой стадии болезни.
Прогноз лечения во многом зависит от своевременно поставленного диагноза. Раннее диагностирование заболевания помогает предотвратить его прогрессирование и избежать серьезной потери альвеолярной костной массы. Кроме того, поскольку агрессивный пародонтит имеет тенденцию к семейной предрасположенности, необходимо проводить обследование близких родственников с целью ранней диагностики заболевания у других членов семьи [4].
Первостепенным методом антибактериальной терапии генерализованного агрессивного пародонтита до настоящего времени остается консервативное лечение. На начальных стадиях заболевания, когда разрушение периодонтального соединения и кости носит характер от легкой до умеренной степени тяжести, лечение заболевания основано на применении антибиотиков системного действия в совокупности с механической терапией. Лечение следует начинать с попытки полного устранения или бактериостатического действия на этиологические факторы и на поддающиеся изменению факторы риска. Следует учитывать, что заболевание имеет сильную генетическую предрасположенность. В его патогенезе и экспрессии значительную роль играет ответная реакция организма человека на патогенные микроорганизмы зубного налета. Этот ответ определяется генетически и является неизменяемым фактором риска рассматриваемой патологии [5]. Тем не менее, заболевание также зависит от микробного фактора и факторов окружающей среды, поэтому может успешно контролироваться у восприимчивых индивидуумов, что свидетельствует о безусловной важности своевременного удаления зубных отложений в домашних условиях самим пациентом или врачом на стоматологическом приеме. У пациентов, восприимчивых к заболеванию, даже небольшое количество зубного налета способно спровоцировать ответную реакцию гуморального и клеточного иммунитета. Механического удаления бляшки с поверхности зуба возможно добиться путем обучения и мотивации пациента правильной гигиене полости рта посредством наглядной демонстрации на макете чистки зубов модифицированным методом Басс (для пациентов без рецессии десны) и модифицированным методом Стилмана (для пациентов с гиперестезией). Также использование вспомогательных очищающих предметов гигиены для межзубных промежутков (флоссы, межзубные щетки, ершики) обеспечит эффективную обработку самых труднодоступных участков полости рта. Большое значение имеют систематические посещения стоматолога с целью мониторинга результативности контроля зубного налета. Для дальнейшего контролирования в качестве дополнения к механическим мерам можно порекомендовать полоскание полости рта 0,12% или 0,2% раствором хлоргексидина или 1% повидон- йодид [6]. Аминофторид и фторид олова в составе ополаскивателей и зубных паст также эффективны в борьбе с наддесневыми бляшками при агрессивных пародонтитах. Помимо этого, применение фтора для полоскания полости рта рекомендуется для реминерализации обнаженных поверхностей корня, а также в качестве десенсибилизирующего средства у пациентов с жалобами на повышенную чувствительность зубов [7]. Научно доказано, что курение является существенным фактором риска и приводит к более тяжелому течению заболевания. Эффективность консервативного и хирургического лечения, регенеративной терапии у таких лиц значительно меньше, чем у некурящих пациентов. Поэтому врач на стоматологическом приеме должен проинформировать о влиянии курения на состояние периодонта и преимуществах отказа от него [8].
Одним из вариантов консервативной механической противомикробной терапии является Scaling & Root Planing (SRP) – методика инструментального устранения над/поддесневой зубной бляшки и зубного камня, выравнивания поверхности корня зуба, используемая клиницистами в качестве этиотропной терапии пародонтитов. С этой целью возможно применение ручного инструментария, преимущественно это кюреты и скейлеры, а также воздушно-абразивных систем и мелкозернистых алмазных боров. Scaling и Root Planing проводятся последовательно в одно посещение. После проведения вмешательства поверхность коронки и корня должна быть твердой, чистой и без микрошероховатостей. SRP является одной из наиболее часто используемых процедур, приводящих к уменьшению количества бактерий, и многими врачами рассматривается как золотой стандарт лечения [9]. Однако данный способ не обеспечивает полного уничтожения патогенных микроорганизмов и продуктов их жизнедеятельности из зубодесневых карманов. Существует закономерность, чем глубже при зондировании выявляется пародонтальный карман, тем меньше эффективность SRP [10]. Альтернативный вариант механической антимикробной терапии был предложен Quirynen и представляет собой однофазную дезинфекцию всей полости рта. Данный метод приводит к значительному улучшению клинической ситуации начальных стадий пародонтита, по сравнению с изолированным применением SRP. Он подразумевает полное санирование ротовой полости, осуществляемое за счет чистки языка 1%- раствором хлоргексидина в течение 1 минуты, снятия зубных отложений, полоскания рта 0,2% -ным раствором хлоргексидина в течение 2 минут, а также орошения пародонтальных карманов 1% раствором хлоргексидина. Необходимо тщательное соблюдение правил осторожности, поскольку высокая концентрация хлоргексидина у сенсибилизированных пациентов может вызвать индивидуальную реакцию в виде контактного дерматита, зуда и крапивницы. Эффект после местного применения хлоргексидина при беременности и лактации не изучен, поэтому антисептик следует задействовать только в крайних случаях. Действие препарата в педиатрической практике также не изучалось, исходя из этого, не рекомендуется его использовать у детей младше 18 лет. В целом методика лечения выбирается, основываясь на конкретной клинической ситуации и предпочтениях пациента [11].
Фотодинамическая терапия и лазерное облучение являются дополнительными методами к основной терапии для ингибирования патогенных бактерий зубодесневых карманов [12]. Эффективным и атравматичным методом лечения является использование лазеров, поскольку они обладают бактерицидным и детоксикационным действиями. Это обуславливается рядом факторов: улучшением регионального кровотока в области патологического очага, усилением хемотаксиса лейкоцитов в зону воспаления и активизацией протеолитических ферментов, которые губительно действуют на микробы. Наиболее широко используются газовые гелий-неоновые и полупроводниковые лазеры на арсениде галлия. Излучаемый ими свет эффективно поглощается клетками слизистых оболочек и имеет большую глубину проникновения в ткани. Удобны в работе лазерные аппараты серии AL-010 и SOFT-LASER [13, 31].
Фотодинамическая терапия (PDT) также представляет собой неинвазивный подход борьбы с инфекцией, сочетающий в себе объединение лазерной энергии с фотосенсибилизатором для получения молекул синглетного кислорода и свободных радикалов, эффективных в уничтожении бактериальных клеток. PDT имеет высокие клинические показатели эффективности и ряд преимуществ в виде: сокращения времени обработки поддесневых участков, разрушении микроорганизмов в течение короткого периода времени, отсутствии потребности в анестезии и повреждений соседних тканей, а также развитии устойчивых форм бактерий [14]. В последние годы эти современные методы показали себя, как перспективное направление, пользующееся популярностью у врачей, в качестве безоперационного лечения генерализованного агрессивного пародонтита. Комбинированное применение SRP, PDT и лазерного облучения показывает большую клиническую эффективность, по сравнению с монотерапией. На начальных этапах лечения регулярное посещение стоматолога позволяет оценить реакцию пациента на нехирургическую терапию [15].
Системная антибиотикотерапия. Применение системных антибиотиков является неотъемлемой составной частью лечения агрессивных пародонтитов, поскольку патогенные бактерии, такие как Aggregatibacter actinomycetem-comitans и Porphyromonas gingivalis, не могут быть полностью уничтожены с помощью других методов [16]. Ранее для достижения этой цели широко использовались антибиотики группы тетрациклина. Они обладают способностью концентрироваться в тканях пародонта и подавлять рост A. Actinomycetem-comitans. Кроме того, тетрациклины ингибируют коллагеназу, снижая разрушение тканей и облегчая регенерацию костной ткани [17]. Но развитие устойчивости к ним привело к использованию других фармакологических групп в качестве комбинированной или последовательной терапии. В настоящее время предпочтительнее использовать сочетание амоксициллина три раза в день по 250 мг вместе с метронидазолом два раза в день по 250 мг в течение 8 дней. Эта одна из наиболее эффективных комбинаций лекарственных средств, имеющая достаточно этому доказательств [18]. При терапевтическом лечении на начальных стадиях болезни, антибиотикотерапия значительно улучшает результаты лечения в целом. Идентификация видовой принадлежности бактерий и их чувствительности к антибиотикам не является обязательным мероприятием, так как описанные выше комбинации могут быть клинически и экономически более выгодными. Использование только одного лекарственного препарата (доксициклин, азитромицин, метронидазол и клиндамицин) приносит свои результаты, когда применяется дополнительно к SRP. Выбор антибиотика осуществляется, полагаясь на многочисленные критерии – возможные аллергические реакции со стороны пациента, сопутствующие патологии, данные анамнеза [19].
Местное применение антимикробных средств также является необходимым компонентом терапевтического лечения агрессивного пародонтита, главным образом если имеется ограниченное скопление экссудата, глубокие пародонтальные карманы и отсутствие адекватной реакции на механическую терапию и применение системных антибиотиков. Основное преимущество использования данного метода – доставка в зубодесневой карман меньших доз лекарственных средств, в то время как концентрация активного вещества в очаге инфекции поддерживается на высоком уровне. Это позволяет избежать побочных эффектов, характерных для системных антибактериальных средств.
Кроме того, этот вариант применим при непереносимости системного введения лекарственных веществ. Последнее время используют препараты с постепенным и медленным высвобождением действующего компонента. Решение о применении местной противоинфекционной добавочной терапии остается предметом индивидуальной клинической оценки, фазы лечения, а также статуса и выбора пациента [20].
Обзор литературы и научных исследований на тему нехирургического лечения генерализованного агрессивного пародонтита показал, что данную патологию возможно успешно лечить терапевтическими методами. Поскольку подобное лечение приводит к прекращению прогрессирования заболевания, разрешению воспаления, уменьшению глубины пародонтальных карманов, значительной реконструкции альвеолярных дефектов. Исходя из этих данных, план лечения следует начинать с основных или дополнительных методов механической противомикробной терапии в сочетании с приемом системных антибиотиков. Рекомендуется начинать антибиотикотерапию за 24 часа до SRP или других методов механического удаления зубных отложений и продолжать прием параллельно этим процедурам. Через 4-6 недель проводится повторная оценка состояния полости рта пациента. Если нет никаких значимых изменений на начальных этапах терапии, врач может повторить лечение, используя различные комбинации антибиотиков и возможных методов лечения. В случае отсутствия эффекта следует перейти к хирургическому лечению [21].
Хирургическое лечение генерализованного агрессивного пародонтита представляет собой совокупность мер, направленных на предотвращение дальнейшего повреждения тканей и потерю костной массы в случае несвоевременной постановки диагноза или неэффективности терапевтического вмешательства. С целью минимизации нежелательных последствий возможно использование альтернативной лазерной хирургии. При обширной потери пародонтальных тканей, хирургическое лечение может привести к увеличению подвижности зубов и ухудшению клинической ситуации в целом. Поэтому необходима тщательная оценка факторов риска и преимуществ для конкретной индивидуальной ситуации [22]. В настоящее время восстановительное хирургическое лечение основывается на регенерации анатомической формы и функций пародонта. Широко используются замещающие костные трансплантаты, направленная регенерация тканей (GTR) и биологические модификаторы (факторы роста и дифференциации, белки внеклеточного матрикса).
С целью устранения патологических карманов рационально проводить лоскутные операции на мягких тканях. Репозиционированный лоскут (модифицированный лоскут Видмана) и техника откидывания лоскута с сохранением десневого сосочка являются методами выбора в практической деятельности стоматолога. Сочетание оперативного лечения с использованием системных антибиотиков приводит к более интенсивному снижению микробной нагрузки и глубины карманов.
Разрушение кости, которое происходит в короткие сроки при агрессивном пародонтите, представляет собой особую проблему и требует немедленных мер со стороны врача. Существует два метода с наиболее успешными исходами лечения это — костная трансплантация и направленная регенерация тканей. Рынок стоматологических материалов представляет широкий спектр трансплантационных материалов, включая аутотрансплантаты, аллоимплантаты, ксеноимплантаты и аллопластики. В процессе аутотрансплантации происходит пересадка материала, полученного из одного анатомического участка на другой в пределах того же организма. Аутогенные трансплантаты считаются эталоном и имеют отличные регенеративные свойства, которые были научно доказаны на гистологическом исследовании. Дополнительными преимуществами являются устранение риска распространения заболевания, отсутствие иммунного ответа и сниженная стоимость операции. Основными ограничениями, связанными с использованием аутотрансплантатов в регенерации периодонта, является ограниченное количество костной ткани, которое может быть перемещено в совокупности с высоким риском развития патологических процессов на донорном участке [23]. В настоящее время достижения в области тканевой инженерии и технологии биоматериалов представляет большое количество вариантов лечения костных дефектов, поэтому врачи стремятся использовать в своей практике аллоимплантаты, ксеноимплантаты и аллопластические заменители кости. Пересадка костных тканей между двумя генетически различными организмами называется аллоимплантацией. Костные аллоимплантаты уникальны тем, что из них обычно удаляют клеточным компонент, чтобы снизить риск их отторжения. Кроме того они подвергаются тщательной обработке, с целью исключить любую возможность передачи заболевания. Клинические исследования подтверждают благоприятный исход лечения с использованием этих материалов. С точки зрения заполнения внутрикостных дефектов более 50% из них полностью разрешаются [24]. Применение материалов животного происхождения для восстановления тканей человека основано на использовании либо бычьего, либо кораллового материала. Эти типы имплантатов называются ксеноимплантаты. Сочетание бычьего материала с очищенным свиным коллагеном или синтетическим полипептидом (PepGen P-15) стимулирует регенерацию и приводит к формированию здоровой периодонтальной связки. Благодаря низкой аллергенности и биодеструкции коллагена, он обладает хорошей совместимостью с тканями. Коллагеновые препараты снижают воспалительные реакции и сокращают сроки заживления ран [25]. Синтетические заменители костной ткани включают остеокондуктивные полимеры в виде блоков, гранул, цементов или остеоиндуктивные белки. Белки стимулируют остеогенез, цементогенез и рост периодонтальной связки, а остеокондукторы представляют собой пассивный матрикс для новой кости. Гидроксиапатит, бета-трикальцийфосфат и биоактивное стекло чаще всего используются в качестве аллопластических материалов [24].
Принцип направленной регенерации тканей основан на использовании мембран, которые препятствуют миграции десневого эпителия и росту грануляционной ткани, что позволяет специфическим малодифференцированным клеткам периодонтальной связки формировать новое соединительнотканное прикрепление. Изготовление мембраны возможно из биологических препаратов или из крови пациента. Одной из наиболее часто используемых является мембрана из растянутого политетрафторэтилена. Многими экспериментальными и клиническими исследованиями была доказана эффективность применения мембранной техники совместно с посадочными материалами. Данный метод активно совершенствуется, улучшаются технологии производства мембран, однако на сегодняшний день гарантированную эффективность можно встретить только в случае 3-стеночных дефектов [26].
Применение биологических медиаторов (инсулиноподобного фактора роста, фактора роста тромбоцитов, обогащенной тромбоцитами плазмы) и внеклеточных белков приводит к улучшению клинических и рентгенологических параметров. Обогащенная тромбоцитами плазма способствует восстановлению утраченных тканей пародонта, так как тромбоциты играют решающую роль в заживлении ран [27]. Они способствуют начальной коагуляции на месте раны, а так же высвобождению факторов роста. Основная стратегия данного метода состоит в том, чтобы усилить и ускорить воздействие факторов роста, содержащихся в тромбоцитах и являющихся универсальными инициаторами регенерации всех ран. Тромбоциты плазмы также содержат фибриноген, фибронектин и витронектин, которые способствуют остеокондукции, играя роль матриц для восстановления костной и соединительной ткани [28].
Лечение генерализованного агрессивного пародонтита непростая цель, поскольку предполагает междисциплинарный подход. Когда постановка диагноза осуществляется на поздней стадии, вероятность потери зубов составляет до 60%. Потеря зубов в молодом возрасте может привести к психологической травме и изменению поведения человека. В таком случае решение косметических проблем возможно за счет сочетанной пародонто-ортодонтической терапии [29], протезирования [30], имплантационного лечения. В целях поддержания оптимальных результатов лечения и предотвращения рецидивов необходима поддерживающая терапия, которая продолжается на протяжении всей жизни. Психотерапия также имеет положительное влияние, её следует начинать сразу же после первой консультации у стоматолога и продолжать в зависимости от психологического состояния пациента [31,32].
Выводы:
1. Характерной особенностью генерализованного агрессивного пародонтита является быстрое разрушение тканей пародонта. Заболевание чаще поражает людей молодого возраста с отсутствием сопутствующих системных заболеваний.
2. Основной целью лечения является уменьшение или устранение поддесневых микроорганизмов, восстановление утраченных тканей и поддержание здоровья периодонта.
3. Традиционно считается, что GAgP имеет неблагоприятный прогноз и только радикальный метод лечения целесообразен в подобной ситуации. Современные схемы лечения генерализованного агрессивного пародонтита должны учитывать важность ранней диагностики и обоснованность комбинирования различных методик, только в таком случае можно рассчитывать на долгосрочную стабилизацию здоровья пародонта.
Формы пародонтита
Виды пародонтита классифицируются на группы по разным признакам.
По месту развития:
- локализованный — маленький очаг поражения, затрагивающий только один зуб, а иногда и часть зуба, например корень; чаще всего возникает из-за механических повреждений тканей;
- генерализованный — поражение распространяется на группу зубов, десневую и костную ткани, поэтому кажется, что болит половина челюсти; частая причина — развитие бактерий и сниженный иммунитет.
По характеру протекания:
- острый — боль при пародонтите возникает внезапно, симптомы развиваются стремительно;
- хронический — запущенный пародонтит острой стадии переходит в хроническую форму, болезненные ощущения и другие симптомы практически исчезают, но заболевание продолжает прогрессировать и разрушать ткани.
Причины развития генерализованного пародонтита
Предшественниками формирования заболевания являются некоторые экзогенные и эндогенные факторы. Первая группа невелика, большая часть болезней данной системы спровоцирована именно внутренним состоянием организма. Все этиологические факторы классифицируются на местные (зубной налет, камень, проблемы с прикусом, аномалия положения зубов, тяжи слизистой оболочки) и общие (заболевания организма – сахарный диабет, зоб токсического происхождения, лишний вес, гиповитаминоз, гепатит, гастрит и т. д.). Все это так или иначе отражается на состоянии пародонта и приводит к ухудшению его функционирования.
Проведенные микробиологические исследования сумели доказать тот факт, что ведущая роль в развитии этого состояния отводится микроорганизмам, которые называются Prevotella Intermedia, Bacteroides forsythus, Peptostreptococcus и т. д. Чтобы зубная система была защищена от их влияния, в зубной бляшке обеспечивается формирование защита в виде налета, скопившегося в десенной борозде, карманах пародонта, зубном корне.
Продукты жизни патогенных организмов способствуют активизации секреции определенных веществ (простагландинов, цитокинов, энзимов), которые приводят к разрушению тканевых структур пародонта. К факторам, влекущим за собой снижение локальной и генеральной защиты от влияния болезнетворных бактерий, можно отнести:
- курение,
- повреждения лучевого характера,
- игнорирование правил личной гигиены касательно полости рта.
Развитию этого состояния обычно предшествует воспаление десневого края, которое влечет за собой нарушение соединения, деструкцию связочного аппарата, резорбцию альвеолярной кости. Данные изменения приводят к патологической подвижности зубов, перегрузке их отдельных групп, окклюзии. При отсутствии адекватной терапии эта болезнь провоцирует выпадение или удаление зубов, а также проблемы с функционированием челюстной системы в целом.
Обострение пародонтита
Заболевание не протекает изолированно, пародонтит влияет на состояние всего организма. Даже если патология перешла из острой формы в хроническую и пациенту кажется, что боль прошла и недуг отступил, то губительное действие воспалительного процесса все равно продолжается. И запущенная хроническая стадия может не только обостриться, но и вызвать тяжелые осложнения пародонтита:
- остеомиелит — воспаление костной ткани;
- абсцесс и флегмону — образование гнойников и распространение гноя по тканям;
- заболевания легких — болезнетворные бактерии из полости рта попадают в легкие при дыхании;
- патологии сердца и сосудов — длительный воспалительный процесс отражается на работе сердца.
ЧТО ПОДРАЗУМЕВАЕТСЯ ПОД ПАРОДОНТОЛОГИЧЕСКИМ ЛЕЧЕНИЕМ
После сбора всей необходимой информации, пародонтолог обсудит с Вами состояние Ваших десен и предложит наиболее оптимальное лечение. Самое главное, оно должно быть комплексным — то есть лечение должно охватывать все выявленные причины и сопутствующие факторы, поддерживающие болезнь. Только в этом случае удается полностью излечить или надолго стабилизировать заболевание пародонта.
Лечение будет намного эффективнее, если пациент четко выполняет все предписания и неукоснительно следует выбранному плану лечения.
Обычно план комплексного лечения состоит из общего и местного лечения и включает в себя все или часть методов, перечисленных ниже.
Диагностика пародонтита
Диагностика включает визуальный осмотр для определения наличия проблем и анализ жалоб для постановки предварительного диагноза. Затем пациент направляется на дополнительное обследование:
- ортопантомограмма — круговой снимок всей челюсти;
- рентгенограмма — рентген пародонтита на конкретном зубе с помощью прицельного снимка;
- пародонтограмма — измерение глубины пародонтальных карманов;
- анализ мочи и крови — определение инфекций и заболеваний в организме.
Симптомы заболевания схожи с признаками других стоматологических патологий, задача врача — поставить точный диагноз для эффективного лечения.
- При пародонтозе кровоточивость, отек десны и пародонтальные карманы отсутствуют, воспаления нет, поскольку основная причина — возрастные изменения, сахарный диабет и нарушения работы сердца. Подробнее о пародонтозе читайте в отдельной статье.
- При гингивите не наблюдаются пародонтальные карманы и подвижность зубов, нет оголения корней, а воспаление затрагивает только ткани десен. Узнайте о симптомах заболевания здесь.
- Стоматит сопровождается налетом на языке и язвочками на слизистой, кровоточивость и воспаление десен, подвижность зубов и оголение корней отсутствуют. О видах и признаках заболевания в отдельной статье.
В ЧЕМ ЗАКЛЮЧАЕТСЯ ПАРОДОНТОЛОГИЧЕСКОЕ ОБСЛЕДОВАНИЕ
Тщательно выясняется история заболевания (анамнез). Когда началось впервые, что предпринималось для лечения, есть ли данное заболевание у родителей и ближайших родственников и т.д. Тщательный сбор данных позволяет определить факторы риска, иногда даже прогнозировать течение болезни. Далее следует внимательный осмотр полости рта: оценивают уздечки губ и языка, зубные дуги в целом и при необходимости каждый зуб в отдельности, а также пломбы, коронки и ортодонтические аппараты.
Одним из главных методов обследования является зондирование пародонтального кармана у каждого зуба в шести точках. Оценивается наличие зубного камня и мягкого налета, кровотечение, нагноение, подвижность зубов и т.д. Этот трудоемкий анализ безболезненно выполняется за 15 — 20 минут с помощью специального электронного зонда автоматизированной компьютерной системы клинической диагностики Florida Probe (США). Персональные данные пациента сохраняются в памяти компьютера, что позволяeт прогнозировать течение процесса и подбирать лечение, а также оценивать динамику заболевания и эффективность проводимого лечения.
Необходимым элементом при диагностике заболеваний пародонта является ортопантомограмма. На таком снимке видны и зубы, и челюстные кости, и перегородки между зубами. Цифровые ортопантомографы (такие как в нашей клинике) позволяют получить прекрасные снимки с минимальной лучевой нагрузкой на пациента, оценить их на экране компьютера с помощью вспомогательных компьютерных программ.
Лечение пародонтита
Лечение пародонтита на ранних стадиях заключается в удалении налета и зубных камней, чистке пародонтальных карманов и медикаментозной терапии: местной обработке тканей противовоспалительными средствами, приеме антибиотиков и укреплении иммунитета.
Заболевание средней и тяжелой степени требует комплексной терапии пародонтита. Помимо санации полости рта и приема лекарственных препаратов она включает шинирование зубов для удержания их от подвижности, хирургическое вмешательство для удаления гноя и пораженных тканей, консультацию с терапевтом, иммунологом и гастроэнтерологом для предотвращения рецидива; в случае запущенной формы заболевания — обследование у протезиста и последующего восстановления утраченных зубов с помощью коронок. Подробнее о лечении пародонтита читайте в нашей статье.
Стоматологи всегда нацелены на сохранение родных зубов пациента, но в случае тяжелого пародонтита зачастую единственное решение — удаление зубов. Не стоит доводить полость рта до такого состояния, обращение к врачу при первых симптомах заболевания дает стопроцентную вероятность выздоровления — ранние стадии пародонтита лечатся быстро и без осложнений. А регулярные визиты для профилактического осмотра и вовсе исключают появление любых стоматологических заболеваний.
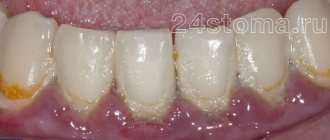
ПОЧЕМУ ЗУБНОЙ НАЛЕТ ЯВЛЯЕТСЯ ОСНОВНОЙ ПРИЧИНОЙ ЗАБОЛЕВАНИЙ ПАРОДОНТА?
Бактериальный налет представляет собой липкую, бесцветную пленку и постоянно образующуюся на зубах. Если налет не удалять, он отвердеет и образует грубый пористый нарост, который называется камнем. Бактерии, находящиеся в зубном камне, продуцируют токсины (яды), которые раздражают десну, вызывая ее покраснение, чувствительность, отек и кровоточивость. При прогрессировании заболевания токсины могут привести к разрушению пародонта, образованию карманов, которые заполняются налетом. Поддерживающая зубы кость подвергается постоянному разрушению. Постоянное удаление налета с помощью чистки зубов, использования зубной нити и профессионального ухода может минимизировать риск появления заболевания десен. Однако, если не проводить никакого лечения, пораженные зубы могут приобрести подвижность и, в конечном итоге, выпасть.
Несколько слов о важности профилактики пародонтита
Лечение пародонтита — процесс сложный и длительный, иногда он может длиться в течение нескольких лет. И естественно, что проведение необходимых процедур потребует от вас не только времени, но и значительных финансовых расходов. И временных и денежных затрат можно избежать, если проводить профилактику развития пародонтита.
Стоматологи для эффективной профилактики развития пародонтита советуют соблюдать нижеперечисленные простые рекомендации:
1. Регулярно проводить качественную гигиену зубов и ротовой полости в домашних условиях и время от времени — процедуру профессиональной чистки зубов в стоматологии.
2. Обращаться в стоматологическую клинику при первых же признаках не только пародонтита, но также кариеса и вовремя проходить лечение.
3. Следить за своим питанием: оно должно быть сбалансированным и в вашем меню обязательно должны присутствовать продукты, содержащие витамины и минералы.
4. При потере даже одного зуба не откладывать процедуру протезирования.
5. Регулярно проходить профилактический осмотр у стоматолога.
Также для эффективной профилактики пародонтита следует избегать стрессовых состояний, укреплять иммунную систему организма, беречь десны от травм. Соблюдайте эти простые правила, и тогда вам не придется тратить время и деньги на лечение пародонтита.
Расcчитайте стоимость лечения пройдя короткий тест за 20 секунд!
Не откладывайте свое лечение, ведь в этом деле время играет против нас.
Процедура шинирования при пародонтите
Необходимость в проведении шинирования при лечении пародонтита возникает тогда, когда наблюдается подвижность более 2-3 зубных единиц в ряду. Шинирование позволяет укрепить зубы, а также способствует скорейшему устранению воспалительных процессов в мягких тканях.
Проводиться шинирование может разными способами. Специалист может задействовать в манипуляциях ленты из стекловолокна, установить спаянные зубные коронки или же бюгельный протез. Способ проведения шинирования выбирается исходя из клинической картины конкретного случая.