Чтобы говорить о локальных воспалениях, следует сперва понимать, что в целом представляет лимфаденит. Это воспалительный процесс в лимфатических узлах, иногда сопровождающийся нагноением. Проявляется он через увеличение одного или нескольких лимфоузлов и может возникать сразу в нескольких регионах тела. Клинические признаки заболевания зависят от формы и типа лимфаденита: острый или хронический, региональный (поражение лимфоузлов одной анатомической группы) и генерализованный (вовлечение нескольких групп лимфоузлов), серозный, гнойный, гангренозный, геморрагический, флегмонозный.
В организме лимфоузлы создают защитный барьер от вирусов, инфекций, раковых клеток, участвуют в образовании лимфоцитов (специальные клетки, которые уничтожают чужеродные микроорганизмы) и продуцирование фагоцитов, антител (иммунных клеток), участвуют в пищеварении и обменных процессах, распределяют межклеточную жидкость между тканями организма и лимфой.
В норме лимфатические узлы не пальпируются или прощупываются в виде эластичных, небольшого размера, не спаянных с соседними тканями и друг с другом образований. В зависимости от распространенности следует различать следующие варианты лимфаденита:
- локальная – увеличение одного ЛУ в одной из областей (единичные шейные, надключичные ЛУ);
- региональная – увеличение нескольких ЛУ одной или двух смежных областей (надключичные и подмышечные, надключичные и шейные, затылочные и подчелюстные ЛУ и т. д.);
- генерализованная – увеличение ЛУ трех и более областей (шейные, надключичные, подмышечные, паховые и др.).
При подмышечном лимфадените пальпируются увеличенные лимфоузлы подмышкой. Симптомы подмышечного лимфаденита:
- Увеличение лимфоузлов
- Болезненные ощущения при пальпации пораженного участка, повороте туловища, движении
- Воспаленные узлы спаиваются между собой и соседними тканями в один плотный конгломерат
- Кожа над воспаленными лимфоузлами гиперемирована
- Появляются симптомы интоксикации организма – лихорадка, слабость, головная боль, отсутствие аппетита, чувство разбитости, боль в мышцах
Часто заболевание сопровождается симптомами основного заболевания, дополнительно больного могут беспокоить:
- ночная потливость;
- потеря веса;
- длительное повышение температуры тела;
- частые рецидивирующие инфекции верхних дыхательных путей;
- патологические изменения на рентгенограмме лёгких;
- гепатомегалия;
- спленомегалия.
Лечение лимфедемы руки в Инновационном сосудистом центре
Инновационный сосудистый центр уже более 10 лет развивает направление консервативного и хирургического лечения лимфостаза руки опираясь на немецкий опыт консервативного лечения, применяемый д-ром Шингале и микрохирургическую технологию лимфовенозных анастомозов и пересадки лимфатических узлов.
Мы проводим полноценный лечебно-реабилитационный комплекс, который позволяет уменьшить отек на 70-100% и контролировать его. Курс лечения составляет 14 — 28 дней.
Хирургическое лечение применяется при 2-3 стадии лимфедемы руки и требует предварительного курса консервативной терапии. Опыт нашей клиники свидетельствует, что проявления и прогрессирование лимфедемы можно значительно уменьшить и даже обернуть вспять.
Специфический лимфаденит
К группе специфических относятся Л., вызываемые возбудителями актиномикоза, сифилиса, туберкулеза, туляремии, чумы и др. Клиническая картина, диагностика и лечение основных видов специфических Л. см. в статьях Актиномикоз, Сифилис, Туляремия, Чума.
Туберкулезный лимфаденит
Туберкулез лимф, узлов — проявление туберкулеза как общего заболевания организма (см. Туберкулез). Чаще, особенно в детском возрасте, период первичного туберкулеза сочетается с поражением внутригрудных лимф, узлов (см. Бронхаденит). Возможно относительно изолированное поражение отдельных групп лимф, узлов, чаше у взрослых, на фоне старых неактивных туберкулезных изменений в других органах, когда туберкулезный Л. является проявлением вторичного туберкулеза. Частота туберкулезного Л. зависит от выраженности и распространенности туберкулеза, социальных условий. Среди детей туберкулезное поражение периферических лимф, узлов, по данным Е. И. Гусевой (1973), П. С. Мурашкина (1974) и др., наблюдается у 11,9—22,7% больных с активными формами внелегочного туберкулеза.
Туберкулез периферических лимф, узлов вызывается в основном микобактериями туберкулеза человеческого и бычьего типа. Микобактерии бычьего типа обычно являются возбудителем туберкулезного лимфаденита в с.-х. скотоводческих, р-нах.
Пути распространения инфекции различны. Поданным Б. П. Александровского и соавт. (1936), А. И. Абрикосова (1941), Ф. Л. Элинсона (1965), В. А. Фирсовой (1972), Курильского (R. Kourilsky, 1952) и др., входными воротами инфекции могут быть миндалины, при поражении к-рых в процесс вовлекаются шейные или Поднижнечелюстные лимф. узлы. Инфекция наиболее часто распространяется лимфогематогенным путем из пораженных внутригрудных лимф, узлов, легких или других органов.
Патоморфол, изменения в пораженных узлах зависят от массивности инфекции, состояния организма больного, типа микобактерий туберкулеза и других факторов. А. И. Абрикосов выделяет пять форм туберкулезного поражения лимф, узлов: 1) диффузная лимфоидная гиперплазия; 2) милиарный туберкулез; 3) туберкулезная крупноклеточная гиперплазия; 4) казеозный туберкулез; 5) индуративный туберкулез. В клин, практике используется классификация, предложенная Н. А. Шмелевым, в к-рой различают три формы туберкулезного Л.: инфильтративную, казеозную (со свищами и без них) и индуративную.
При остром начале заболевания отмечается высокая температура, симптомы туберкулезной интоксикации, увеличение лимф, узлов, нередко с выраженными воспалительно-некротическими изменениями и перифокальной инфильтрацией.
Характерным признаком туберкулезного Л., отличающим его от других поражений лимф, узлов, является наличие периаденита. Пораженные лимф, узлы представляют конгломерат спаянных между собой образований различной величины. У взрослых чаще, чем у детей, начало заболевания постепенное, с меньшим увеличением лимф, узлов и более редким образованием свищей в связи с преимущественно продуктивным характером воспаления.
Ряд исследователей острое начало заболевания и склонность к быстрому образованию казеоза и свищей связывает с заражением бычьим типом микобактерий туберкулеза.
Наиболее часто поражаются шейные, подчелюстные (Поднижнечелюстные, Т.) и подмышечные лимфоузлы. В процесс могут вовлекаться несколько групп лимф, узлов с одной или с двух сторон.
Рентгенограмма мягких тканей шеи: участки обызвествления в подчелюстных и шейных лимфатических узлах (указаны стрелками).
Диагноз
ставят на основании комплексного обследования больного с учетом наличия контакта с туберкулезными больными, результатов реакции на туберкулин (в большинстве случаев она бывает выраженной), наличия туберкулезного поражения легких и других органов. Важную роль для постановки диагноза играют данные пункции пораженного лимф. узла. В лимф, узлах могут образовываться кальцилаты, выявляемые рентгенологически в виде плотных теней в мягких тканях шеи (рис.), подчелюстной области (поднижнечелюстном треугольнике, Т.), подмышечной и паховой областях. Туберкулезный Л. дифференцируют с неспецифическим гнойным Л., лимфогранулематозом, метастазами злокачественных опухолей и др.
Лечение
определяется характером поражения лимф, узлов и выраженностью туберкулезных изменений в других органах. При активном процессе назначают препараты первого ряда: тубазид, стрептомицин в сочетании с ПАСК или этионамидом, протионамидом, пиразинамидом, этамбутолом. Лечение должно быть длительным — 8—12—15 мес.
Кроме того, в пораженный узел вводят (или обкалывают его) стрептомицин, накладывают повязки со стрептомицином, тубазидовой, тибоновой мазью. При выраженном гнойном процессе назначают антибиотики широкого спектра действия. При казеозном поражении лимф, узлов показано оперативное вмешательство на фоне общего курса противотуберкулезной терапии (см. Туберкулез).
Прогноз при своевременном распознавании заболевания и лечении Л. благоприятный.
Профилактика туберкулезного Л.— см. Tуберкулез.
Причины возникновения и факторы риска
Сеть лимфатических сосудов собирает лимфатическую жидкость из тканей организма, подобно венам, собирающим кровь, и переносит жидкость в лимфатические узлы, небольшие образования собранные в группы, которые действуют как фильтры и содержат белые кровяные клетки, помогающие нам бороться с инфекцией. Удаление лимфатических узлов происходит во время операции по поводу рака груди. Оставшиеся лимфатические сосуды и узлы не могут в достаточной степени компенсировать лимфатический отток, поэтому избыточная жидкость накапливается и вызывает лимфедему.
Лимфедема обычно развивается медленно и становится заметной с течением времени, однако она может возникнуть в любое время после операции. Большинство женщин после мастэктомии обнаруживают отек через несколько месяцев, а иногда и через годы после операции.
У женщин, которые лечились от рака молочной железы, выполняющих все рекомендации врача и соблюдающих все профилактические меры, наблюдается меньшая вероятность развития лимфедемы. При надлежащем уходе и лечении пораженная конечность может быть восстановлена до нормального размера и формы.
Шейный лимфаденит — симптомы и лечение
Устранение первичного очага инфекции
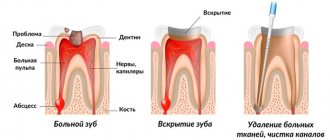
К шейному лимфадениту часто приводит острый или обострившийся периодонтит и осложнения запущенного кариеса, например острый гнойный периостит.
Если зуб можно сохранить, то корневые каналы очищают и пломбируют. Если восстановить зуб невозможно, то его удаляют. При сформировавшемся гнойном очаге больной зуб лечат или удаляют, абсцесс вскрывают. Если шейный лимфаденит развился из-за заболевания ЛОР-органов, также следует устранить очаг острого воспаления.
Медикаментозная терапия
- Антибактериальная терапия. Обычно применяются антибиотики широкого спектра, в основном с бактерицидным действием. Компоненты таких препаратов разрушают клеточную стенку бактерии или нарушают процессы её обмена веществ, что приводит к гибели микроба. Если состояние пациента не улучшается, исследуют биологический материал, полученный из лимфатического узла, и выявляют чувствительность микроорганизмов к лекарствам.
- Противовирусные препараты применяются при вирусном происхождении лимфаденита, например при герпесе.
- Противовоспалительные препараты подавляют воспаление на клеточном уровне, уменьшают боль и снижают температуру.
- Антигистаминные препараты уменьшают проницаемость капилляров, что предупреждает развитие отёков и застойных процессов. Также они не дают лейкоцитам проникнуть в очаг поражения и угнетают выработку веществ, способствующих развитию воспаления.
Физиотерапевтическое лечение
- УВЧ (ультравысокочастотная терапия) направлена на уменьшение отёчности, воспаления и боли.
- Ультразвук применяют, чтобы ускорить разрешение воспалительного процесса.
- УФО (ультрафиолетовое облучение) показан для уменьшения воспаления.
- Лазерная терапия направлена на уменьшение боли, улучшение питания и кровоснабжения поражённого участка.
- Электрофорез — метод, при котором лекарственное вещество проникает в ткани с помощью постоянного электрического тока. При лимфаденитах обычно проводится электрофорез с йодидом калия и протеолитическими ферментами.
- Магнитотерапия направлена на снижение боли, воспаления, отёчности и застойных процессов в тканях.
Физиотерапевтические методы применяют в России для уменьшения сроков медикаментозного лечения, однако научно обоснованных доказательств их эффективности недостаточно.
Хирургическое вмешательство
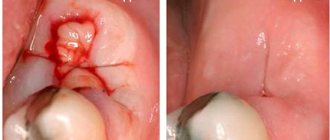
Вскрытие гнойного очага показано при гнойной форме лимфаденита и аденофлегмоне. В зависимости от размеров очага операция проводится под местной или общей анестезией. При хирургическом вмешательстве гнойное содержимое и ткани распавшегося лимфатического узла удаляются.
После хирургической обработки в рану помещают дренаж, который обеспечивает отток гноя и не даёт краям раны срастаться. Затем рану обрабатывают, обновляют её края и ушивают.
Дезинтоксикационная терапия
Снижает уровень токсинов в организме путём их разведения, поглощения продуктов распада и усиления диуреза. Для этого пьют больше жидкости, а при тяжёлом состоянии внутривенно вводят «Гемодез» и «Реоглюман».
Диета
Рекомендовано сбалансировано питаться и потреблять достаточно витаминов, макро- и микроэлементов.
Особенности лечения лимфаденита
Лечение шейного лимфаденита напрямую зависит от стадии и формы заболевания.
При остром серозном лимфадените особое внимание уделяется первичному очагу воспаления: воспалительным заболеваниям зубов, полости рта и ЛОР-органов. Если первичный воспалительный процесс остановить на ранних стадиях, то симптомы острого серозного лимфаденита также становятся менее выраженными.
Почти в 98 % случаев при остром лимфадените удаётся выявить первичный очаг поражения [10]. Его устраняют и назначают антибактериальную, противовирусную, противовоспалительную или антигистаминную терапию.
При развитии гнойной формы устраняют первичный очаг, вскрывают гнойник и удаляют ткани распавшегося лимфоузла. Пациент обычно находится в больнице под круглосуточным наблюдением. Проводятся ежедневные перевязки, назначают антибактериальную, противовоспалительную, антигистаминную и дезинтоксикационную терапию.
При хроническом гиперпластическом лимфадените поражённый лимфатический узел удаляют, лечение также проводится в больнице. Фрагменты тканей отправляют в лабораторию, обрабатывают и исследуют под микроскопом. Эта процедура позволяет исключить онкологическое заболевание и предупредить его развитие.
Типы послеоперационной лимфедемы
- Временный обратимый лимфостаз : возникает в течение нескольких дней после операции и обычно длится короткий промежуток времени. достаточно быстро уходит под компрессионным рукавом.
- Подострый лимфостаз руки: появляется через 4-6 недель после операции. Он отличается болезненностью и большой плотностью тканей, однако достаточно быстро проходит под влиянием компрессионной терапии.
- Хроническая лимфедема руки: этот безболезненный отек, обычно появляется через 18-24 месяцев после операции.
Стадии заболевания
- I стадия: Спонтанно обратимая. Отёк достаточно заметный, если надавить пальцем на кожу остается ямка. После отдыха (особенно с утра) спадает, но вечером становится прежним. Пациенты редко обращаются на этой стадии к специалистам.
- II стадия: Спонтанно необратимая. Происходит отвердение кожи (это связано с ростом соединительной ткани), отёк уже не такой мягкий и при надавливании пальцем на кожу ямка не остается. Кожа сильно натянута и чувствительна. Пациент может испытывать боль.
- III стадия: Необратимая. Кожа фибрзная (ткань рубцуется), на ней появляются кисты или папилломы. Конечность деформируется вследствие повреждения тканей. Она плохо двигается или вообще становится неподвижной, становится тяжелой. Это крайняя стадия лимфедемы —слоновость.
Лечение подмышечного лимфаденита
Тактика лечения подмышечного лимфаденита зависит от формы и причины заболевания. В большинстве случаев лимфаденит не требует особой терапии, проходит самостоятельно после ликвидации основного заболевания. Если процесс осложняется нагноением, то тактика лечения полностью меняется.
Общие рекомендации: соблюдение покоя, иммобилизации пораженного участка (нельзя тереть и травмировать пораженные лимфоузлы), правильное питание, приём обезболивающих, противовоспалительных медикаментов. Терапия подмышечного лимфаденита в острой форме полностью зависит от стадии болезни. Консервативное лечение применяют для начальных стадий: УВЧ-терапия, санация очага инфекции (вскрытие абсцессов, затеков, флегмон, дренирование гнойника), антибиотикотерапия при учете чувствительности микробной флоры в основном очаге.
Оперативное вмешательство необходимо при гнойном подмышечном лимфадените: производится вскрытие аденофлегмоны, нарывов, удаление гноя, дренирование раны. Бывает, что вследствие биопсии подтверждается наличие опухолевого процесса – доброкачественного либо злокачественного. Лечение при этом может включать облучение и химиотерапию. В случае лимфаденита, как и при наличии любых других заболеваний, крайне опасно заниматься самолечением.
Профилактика и контроль
Хотя невозможно предсказать, как будет развиваться заболевание, есть шаги, которые пациенты могут предпринять, чтобы уменьшить риск. Если у Вас уже есть лимфедема, ее можно контролировать, следуя некоторым из нижеприведенных рекомендаций:
- Выполняйте ежедневные упражнения на растяжку, чтобы поддерживать диапазон движения.
- Научитесь выполнять лимфатический дренажный самомассаж.
- Производство лимфы прямо пропорционально кровотоку, поэтому тяжелые упражнения для рук, которые увеличивают кровоток, могут увеличить количество лимфы и, следовательно, увеличить риск лимфедемы.
- Избегайте употребление алкоголя.
- Избегайте продуктов с высоким содержанием соли и жира. Постарайтесь придерживаться здорового питания, с высоким содержанием клетчатки.
- Носите удобную одежду и украшения, которые не сжимают руку.
- Ожоги могут увеличить риск лимфедемы, поэтому избегайте чрезмерно горячей воды при купании или мытье посуды. Всегда используйте солнцезащитный крем.
- Когда вы спите или сидите, старайтесь держать руку поднятой (например, положив её на подушку).
- Позаботьтесь о своей коже, чтобы избежать инфекций. Надевайте перчатки при выполнении работ по дому или во дворе. Наносите увлажняющий крем на потрескавшуюся кожу и используйте средство от насекомых, чтобы избежать укусов.
- Следите за своим весом.
Врач может рекомендовать компрессионный рукав в качестве меры предосторожности. Никогда не стоит покупать рукав онлайн или в магазине медицинских товаров и использовать его самостоятельно, без рекомендаций врача. Правильный подбор компрессионного трикотажа гарантирует, что рукав будет работать так, как он должен. В противном случае рукав может быть слишком плотным в определенных местах, что может ограничить поток лимфы и ухудшить ситуацию.