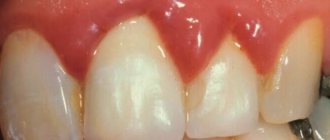
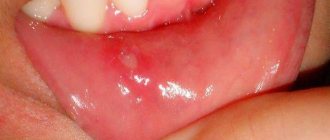
Ранки или небольшие язвочки, которые возникают во рту, достаточно неприятное и болезненное ощущение. Это сказывается на самочувствии, затрудняет процесс приема пищи и даже может влиять на способность человека говорить. Ранки в ротовой полости могут возникать как у взрослых, так у детей. Рассмотрим первопричины, симптоматику, методы лечения (в том числе и народными средствами), а также способы профилактики.
Причины появления ранок во рту
Среди основных причин, которые могут вызывать появление язвочек на слизистой оболочке ротовой полости, можно отнести следующие:
- Стоматит (афтозный или герпетический). Оба заболевания являются хроническими. Отличаются лишь местом локализации ранок. При афтозном стоматите язвочки располагаются на щеках, небе и языке, при герпетическом – в нижней части ротовой полости. Высыпания располагаются группами и могут отличаться по размеру.
- Некротический периаденит – сначала появляются уплотнения, которые позже перерастают в язвочки. Лечение длительное.
- Некачественная гигиена полости рта. Чаще всего этот фактор становится причиной появления неприятных и болезненных высыпаний во рту у малышей (грязные руки, соска и невымытая хорошо бутылочка).
- Механические повреждения – царапинки в результате приема жесткой пищи, жесткие зубья зубной щетки, протезы или коронки с заостренными концами. Также, возможно, повреждение ротовой полости инструментами во время стоматологической процедуры или термический ожог (при приеме острой или горячей пищи).
- Другие причины – наследственный фактор, частые стрессы, недостаток витаминов, молочница, прием некоторых лекарств без контроля врача.
Методы лечения ран во рту
Перед началом терапии ран в слизистой следует разобраться в причинах состояния. Если язвенные дефекты вызваны другим заболеванием, нужно бороться с основной патологией для уменьшения размеров язв.
Раны, которые появляются от механического раздражения щеткой, зубами, лечатся антисептическими средствами. Они позволяют снизить риск присоединения бактериальной флоры.
Терапия патологического состояния дополняется диетой, назначением витаминов группы В, профилактикой обострения хронических патологий, исключения стрессовых ситуаций.
Пациент с рецидивирующими язвами в слизистой рта при отсутствии эффекта от лечения должен сдать комплекс анализов для исключения системного заболевания вирусной этиологии (ВИЧ, гепатит).
Медикаментозные
- Хлоргексидин – антисептический раствор, который способствует быстрому лечению раневых дефектов во рту. Лекарственное средство обладает противомикробными, дезинфицирующими способностями. Аллергические реакции на состав препарата наблюдаются редко. Он подходит для детей. Раны под действием Хлоргексидина могут зажить за 5-7 дней. Полоскания нужно проводить 3-4 р/сут.
- Ксикаин гель оказывает три основных действия: снижает боль, уничтожает патогенную флору, снимает воспалительные явления. Лекарственное средство не применяется у детей.
- Асепт – популярный спрей на основе Лидокаина. Препарат одновременно обезболивает и обеззараживает воспалительный очаг. Спрей применяют 2-3 р/сут.
- Стоматидин уничтожает патогенные микроорганизмы, дезинфицирует слизистую ротовой полости. Препарат широко используется для борьбы с симптомами стоматита. Оказывает лечебное действие, если просто прикусить губу.
Народные
- Представители народной медицины рекомендуют лечить рану во рту после прикуса отварами из коры дуба, ромашки, календулы. Их можно перемешать или приготовить отдельно. На стакан кипятка берется 1 ст.л растения. Ротовую полость следует полоскать теплым настоем 3-4 р/сут.
- Избавиться от проблемы помогут Фурацилин, сода, соль. Для приготовления раствора понадобится 5 таблеток препарата, по 1 ч.л кухонных ингредиентов. Перечисленные компоненты раствора перемешиваются в стакане воды. На день понадобится 4-5 полосканий, чтобы добиться скорейшего заживления язвенных дефектов.
- От болезненных царапин помогает рецепт с прополисом. На стакан воды берут 1 ч.л спиртового раствора, полощут. Прополис снимает дискомфорт, способствует быстрому заживлению. Болячка уходит за неделю.
- Против стоматита используют полоскания с морковным, хреновым, капустным соком.
- Чайный гриб лечит раны во рту, которые образуются после травм слизистой оболочки. Улучшение наступает после первого полоскания.
Как лечить ранки во рту?
Терапию нужно начинать незамедлительно, как только обнаружена хотя бы одна ранка во рту. Лечение комплексное с использованием, как лекарственных препаратов, так и народных средств в виде полоскания.
Местная терапия
Ранки во рту лечатся местно с применением различных мазей, гелей и спреев. Чаще всего используются такие известные обеззараживающие, дезинфицирующие и обезболивающие препараты, которые воздействуют местно как: Солкосерил, Метрогил Дента, Камистат, Холисал и Асепта. Помимо местных препаратов врачами назначается полоскание. Эту процедуру можно делать с помощью раствора Хлоргексидина, Мирамистина или Фурацилина.
Обзор эффективных мазей
- Бонафтон применяется у пациентов с герпетическим поражением кожных покровов, слизистых оболочек. Лекарственное средство оказывает негативное воздействие на вирус простого герпеса. Подавляет рост, размножение патогенных микроорганизмов. Мазь применяется по три-четыре раза в сутки на протяжении 2 недель.
- Солкосерил – лекарственное средство, которое предназначено для улучшения обмена веществ, ускорения регенеративных процессов. Препарат назначается для лечения воспалительных явлений роговицы глаза, сосудов нижних конечностей. Он борется с проявлениями стоматита, гингивита. Препаратом нужно намазывать 2 р/сут очаг воспаления. Положительный эффект достигается через 2-5 дня после начала лечения.
- Пимафуцин оказывает противогрибковое действие. Активные компоненты крема подавляют процессы жизнедеятельности микроорганизма. Пимафуцин предназначен для наружного применения.
- Метрогил Дента – мазь для лечения ран во рту. Состоит из метронидазола и хлоргексидина. Средства обладают дезинфицирующими, противомикробными свойствами. Гель применяется 2 р/сут на протяжении 2-3 недель.
Чем полоскать?
- отваром из цветков календулы (1 ст. л на 250 гр. воды, прокипятить отвар 15 мин.)
- солевым или содовым раствором (1 ч. л соли/соды на пол стакана воды)
- перекисью водорода (3%) – смешать с водой в пропорции 1:1 и протирать место локализации язвочек
- облепиховое масло и натуральный мед также подойдет в качестве протирки, особенно после приема пищи
Общая терапия
Наравне с народной медициной и лекарствами местного воздействия назначается также комплекс мер для повышения защитных функций организма в целом. Это могут быть иммуномодулирующие препараты, курсы витаминов и противовирусные средства. При афтозном стоматите могут назначаться антигистаминные препараты и антибиотики. Назначение проводит только врач после комплексного обследования и выявления причин.
Как и чем нужно обрабатывать раны на слизистой рта
Дефекты на слизистой оболочке проявляются типичными симптомами: болью, которая усиливается во время приема пищи, неприятным запахом, металлическим привкусом. Патология нарушает обычный ритм жизни человека. Он быстро устает, не может покушать вследствие выраженной боли.
Убрать неприятные симптомы помогут дешевые антисептики (йод, зеленка, перекись), которые имеются в каждом доме.
Полоскание с перекисью водорода лечит от симптомов острого тонзиллита. Антисептическое средство дезинфицирует рану ротовой полости от микроорганизмов, которые вызывают заболевания. В инструкции к препарату указывается только наружное применение. Представители народной медицины советуют разводить лекарство с водой, чтобы избежать неприятных последствий. Перекись водорода разводится: на 120-150 мл воды нужно взять 1 ч.л. антисептика. Раствор должен быть теплым, чтобы уменьшить раздражение слизистой оболочки.
Перед применением лекарства необходимо посоветоваться с врачом-специалистом. Так, специалисты стоматологической клиники “Ибн Сина” https://stomatologis.ru/ помогут выявить истинную причину заболевания, определят тактику лечения ранки во рту. Перекись водорода эффективна, если язвы имеют травматическую, бактериальную этиологию.
С грибками лекарство не справится.
Медикаментозное средство можно использовать 4-5 р/сут на протяжении 7-14 дней. Важно не переусердствовать. Неправильное разведение, частое полоскание может привести к химическому ожогу слизистой оболочки. Избежать патологического состояние поможет соблюдение врачебных рекомендаций.
Меры профилактики
При хроническом стоматите важно своевременно и систематически проходить курсы лечения. Но даже в этом случае исключить возможное повторение неприятного заболевания невозможно.
Врачи рекомендуют придерживаться мер профилактики, чтобы неприятные высыпания в ротовой полости не появлялись вновь:
- тщательно следить за гигиеной полости рта (чистка зубов и полоскание антисептиками или отварами целебных трав)
- питание должно быть разнообразное и сбалансированное, чтобы человек получал в нужном количестве все витамины и микроэлементы, они в свою очередь способствуют укреплению защитных функций организма
- витаминные препараты – не всегда человек с пищей получает все необходимые для него минералы и микроэлементы, поэтому дважды в год стоит пропивать курс витаминов, который назначит врач
При первом появлении язвочек на слизистой в ротовой полости или при хроническом стоматите заниматься самолечением не стоит. Терапия, хотя и комплексная, подбирается индивидуально, только после полного осмотра и проведения диагностики.
В стоматологии «ЛидерСтом» врачи высшей категории проводят диагностику всех заболеваний ротовой полости на современном и высокотехнологичном оборудовании, а также индивидуально назначат курс лечения.
Правила обработки и лечения у детей
Язвенные дефекты на слизистой оболочки у детей появляются при несоблюдении правил личной гигиены. Малыши могут травмировать внутреннюю поверхность ротовой полости посторонними предметами. Перед началом лечения лучше обратиться к педиатру. Аптечные препараты при неправильном использовании вызывают в детском организме аллергические реакции. Обработать рану во рту можно с помощью специальных мазей, гелей, порошков.
Детям назначаются Солкосерил, Хлорофиллипт, Стопангин, Фурацилин.
В домашних условиях можно использовать настой календулы или ромашки для промывания язвенных дефектов.
Болевой синдром у детей старше полугода снимают с помощью Ибупрофена, Парацетамола.
При лечении слизистой рта нужно придерживаться правил:
- Нельзя самостоятельно увеличивать детские дозы препаратов, кратность приема.
- Если ребенок не умеет полоскать рот, тогда необходимо смазывать раны антисептиками. Не допускайте проглатывание малышом лекарственного раствора.
- При появлении аллергических высыпаний отмените лечение, нужно обратиться к врачу.
- При обработке раны необходимо соблюдать правила применения асептиков. Перед лечением вымыть руки, смазать воспалительные очаги чистой ватной палочкой с нанесенным лекарственным средством.
В стоматологии и челюстно-лицевой хирургии большое внимание уделяется изучению заживления раны слизистой оболочки полости рта, нанесенной различными хирургическими инструментами, главным образом скальпелем, а в последнее время лазером и радионожом [1, 3, 4, 6, 7]. Важность изучения этого вопроса обусловлена необходимостью оптимизировать репаративный процесс при операциях на пародонте, удалении кист и других образований, реконструктивных операциях [5]. Выбор инструмента для хирургического вмешательства позволит создать оптимальные условия регенерации тканей, находящихся в зоне операции. В клиническую практику активно внедряются хирургические лазерные системы, которые благодаря точному регулированию мощности и других параметров создают минимальную зону термического повреждения [2]. Общеизвестно бактерицидное действие лазера, а также стерильность электрода и стерилизующее воздействие радиоволны на края раны. Механизм действия радионожа заключается в преобразовании электрического тока в радиоволны определенных диапазонов (АМ-ФМ) с входной частотой 3,8 Мгц. Сравнительного анализа репаративных процессов при использовании скальпеля, лазера и радионожа на идентичной экспериментальной модели проведено не было, что послужило основанием для настоящего исследования.
Материал и методы
Эксперименты поведены на 18 кроликах шиншилла массой 3,5-4 кг. Животные были разделены на три равные группы в соответствии с используемым инструментом для нанесения раны слизистой оболочки полости рта. В 1-й группе использовался лазер, во 2-й — радионож, в 3-й — скальпель. Операцию производили под наркозом Zoleti («Virbac Sante Animale», Франция). Препарат вводили внутримышечно из расчета 7,5 мг на 1 кг массы тела кролика.
В 1-й группе эксперимента использовалась стоматологическая лазерная установка Waterlaser Millennium (США), которая работает на кристалле Er, Cr:YSGG (эрбий, хром, иттрий, скандий, галлий и гранат), сокращенно — эрбиевый лазер. Система излучает фотоны на длине волны 2780 нм и с тактовой частотой 20 Гц. Мощность лазера может варьировать от 0 до 6 Вт, он имеет регулируемую систему подачи воздуха и воды. На слизистой оболочке щеки у кроликов с одной стороны делались два разреза эрбиевым лазером мощностью 1,5 Вт, длиной 10-12 мм при расстоянии от лазера до ткани 0,5-0,8 см. Рану ушивали. С другой стороны также делали два разреза лазером мощностью 6 Вт. Кроликов выводили из эксперимента в сроки 3, 6 и 11 дней после операции. По характеру воздействия и срокам эксперимента раны были разделены на следующие подгруппы:
Iа — разрез лазером мощностью 6 Вт, 3 сут.
Iб — разрез лазером мощностью 1,5 Вт, 3 сут.
IIа — разрез лазером мощностью 6 Вт, 6 сут.
IIб — разрез лазером мощностью 1,5 Вт, 6 сут.
IIIа — разрез лазером мощностью 6 Вт, 11 сут.
IIIб — разрез лазером мощностью 1,5 Вт, 11 сут.
Во 2-й группе использовался радионож, которым делали разрез на слизистой оболочке щеки, как 1-й группе. Радиоволновой хирургический прибор Surgitron Dento-Surg (США) основан на использовании режущих свойств радиоволны различной формы. РПВХ Surgitron Dento-Surg имеет 4 режима работы: полностью выпрямленная фильтрованная волна для разреза; полностью выпрямленная нефильтрованная волна для разреза и коагуляции; частично выпрямленная нефильтрованная волна для коагуляции; фульгурационный ток (от лат. fulgur — молния, метод лечения ограниченных доброкачественных разрастаний эпителия, гемокоагуляция путем прижигания искрой без непосредственного контакта активного электрода с тканью). Мощность тока в приборе варьирует в широком диапазоне. Установив нужную форму волны и мощность, можно выполнить разрез, коагуляцию, фульгурацию.
В 3-й, контрольной группе разрез на слизистой оболочке щеки длиной 10-12 мм наносился скальпелем, раны ушивались. Материал во 2-й и 3-й группах также забирался на 3, 6 и 11-е сутки после нанесения повреждения. Для этого животных выводили из опыта избыточной дозой гексенала, область повреждения вырезали, материал фиксировали в 10% нейтральном формалине, после общепринятой обработки заливали в парафин, срезы толщиной 4-5 мкм окрашивали гематоксилином и эозином, пикрофуксином по ван-Гизону. Препараты просматривали на микроскопе Олимпус ВХ51, проводилось компьютерное микрофотографирование на программе Диаморф.
Результаты и обсуждение
1-я группа (разрез лазером)
Подгруппа Iа
— мощность лазера 6 Вт, срок 3 сут.
Лазерные разрезы представлены раневыми дефектами, на которых отсутствует эпителий (рис. 1, а).
Рисунок 1. Рана, нанесенная лазером мощностью 6 Вт (а) и 1,5 Вт (б), срок 3 сут. Микрофотография. а — видна большая зона раневой поверхности, лишенная эпителия (эпителий виден на краях дефекта); б — сравнительно небольшой дефект заполнен «пробкой» из экссудата. В краях и дне раны грануляционная ткань. Отмечается регенерация эпителия. Окраска гематоксилином и эозином. ×100.
Дно раны состоит из частично некротизированной слизистой оболочки и мышечной ткани, а также экссудата из фибрина, нейтрофильных лейкоцитов, макрофагов и лимфоцитов, с преобладанием нейтрофилов.
Эпителий, находящийся на краях раны, истончен, его клетки дистрофически изменены, местами он покрыт струпом из некротизированной ткани. В глубоких слоях слизистой оболочки клеточная инфильтрация уменьшается по сравнению с поверхностными слоями. Инфильтрат состоит из нейтрофилов, макрофагов и лимфоцитов, с преобладанием макрофагов. Сосуды расширены, полнокровны, местами видны диапедезные кровоизлияния вокруг сосудов. В мелких сосудах нередко обнаруживались тромбы.
Подгруппа Iб
— мощность лазера 1,5 Вт, срок 3 сут.
Тканевый дефект в области разреза имеет размеры в 3-4 раза меньше, чем в предыдущей группе. Сам дефект закрыт «пробкой» из фибрина, тканевого детрита и нейтрофильных лейкоцитов (рис. 1, б).
Его дно в незначительной степени выполнено некротизированными мышцами и элементами фибрина, однако в основном там формируется грануляционная ткань, состоящая из новообразованных капилляров и пролиферирующих фибробластов. Воспалительная инфильтрация в этой ткани выражена слабо. В отличие от предыдущей группы здесь уже определяется регенерация эпителия: от краев разреза эпителий наползает на раневой дефект.
Регенерирующий эпителиальный пласт отличается слабой дифференцировкой клеток и меньшей толщиной. В более глубоких слоях слизистой оболочки вблизи раневого дефекта отмечаются небольшие очаги некроза мышц, частично замещенные грануляционной тканью. Воспалительная инфильтрация ткани значительно меньше, чем в предыдущей группе.
Подгруппа IIа
— мощность лазера 6 Вт, срок 6 сут.
На месте разреза остается неэпителизированный дефект, покрытый экссудатом, состоящим из фибрина, лейкоцитов и некротизированной ткани (рис. 2, а).
Рисунок 2. Рана, нанесенная лазером мощностью 6 Вт (а) и 1,5 Вт (б), срок 6 сут. Микрофотография. а — дефект ткани не полностью закрыт эпителием, в из экссудата. В дне раны грануляционная ткань с воспалительным инфильтратом; б — утолщенный дифференцированный эпителий закрывает поверхность бывшего раневого дефекта. Под ним фиброзно-рубцовая ткань с уменьшающимся количеством сосудов. Окраска гематоксилином и эозином. а — ×100; б — ×200.
Размеры дефекта существенно уменьшаются по сравнению с 3-ми сутками. Отмечается также краевая эпителизация: рост эпителиального пласта на поверхности дефекта под «пробку» из экссудата. На краях роста эпителий не дифференцирован, но ближе к интактному эпителию он уже разделен на слои. Дефект окружен грануляционной тканью, содержащей многочисленные сосуды, фибробласты и коллагеновые волокна. Однако следует отметить повышенную нейтрофильную инфильтрацию этой ткани.
В глубоких слоях слизистой оболочки дефекты мышечной ткани замещаются соединительной тканью. Вблизи некротизированных мышечных волокон появляются гигантские многоядерные клетки, осуществляющие их резорбцию.
Подгруппа IIб
— мощность лазера 1,5 Вт, срок 6 сут.
Раневой дефект к этому сроку уже полностью эпителизирован (рис. 2, б).
Эпителий дифференцирован на слои, но утолщен по сравнению с интактным эпителием. Под эпителием располагается рубцовая фиброзная ткань, состоящая из коллагеновых волокон и фибробластов. Количество сосудов и клеток в ней значительно уменьшается по сравнению с предыдущим сроком, как и воспалительная инфильтрация. В глубоких слоях слизистой еще сохраняются небольшие очаги некроза мышечной ткани, которые к этому времени почти полностью замещены соединительной тканью, а некротизированные волокна резорбированы.
Подгруппа IIIа
— мощность лазера 6 Вт, срок 11 сут.
Бывший раневой дефект на этот срок уже покрыт эпителием, который отличается повышенной толщиной и выраженным акантозом, т.е. образованием длинных выростов эпителиального пласта в ткань (рис. 3, а).
Рисунок 3. Рана, нанесенная лазером мощностью 6 Вт (а) и 1,5 Вт (б), срок 11 сут. Микрофотография. а — бывший дефект покрыт утолщенным эпителием с признаками акантоза. Под эпителием рубцовая ткань с повышенным количеством сосудов и фибробластов; б — на месте дефекта рубцовая ткань в процессе разрыхления и обратного развития. Она покрыта дифференцированным эпителием без признаков акантоза. Окраска гематоксилином и эозином. ×200.
Под эпителием располагается фиброзно-рубцовая ткань, однако она отличается повышенным количеством фибробластов, полнокровных сосудов на фоне сохраняющейся воспалительной инфильтрации. В глубоких слоях слизистой оболочки участки некроза мышц в основном замещены соединительной тканью.
Подгруппа IIIб
— мощность лазера 1,5 Вт, срок 11 сут.
Бывший раневой дефект закрыт эпителием нормальной толщины, акантоз отсутствует. Эпителий хорошо дифференцирован на слои и уже не отличается от интактного эпителия (рис. 3, б).
Под эпителием сохраняется рубцовая ткань, однако в этот период она разрыхляется по сравнению с 6-дневным сроком, что свидетельствует о происходящем в ней процессе обратного развития соединительной ткани. Это уменьшает плотность рубца, приближая его к структуре слизистой оболочки. Количество сосудов и клеточных элементов близко к норме, воспалительная инфильтрация практически исчезает.
2-я группа. Применение радионожа
В этой группе на 3-и сутки опыта у одних животных имелось полное закрытие раневого дефекта дифференцированным эпителием, под которым формировалась грануляционная ткань, состоящая из многочисленных сосудов, пролиферирующих фибробластов и коллагеновых волокон (рис. 4, а).
Рисунок 4. Рана, нанесенная радионожом. Микрофотография. а — срок 3 сут. Над бывшим раневым дефектом дифференцированный эпителий. Сам дефект заполнен фиброзирующей грануляционной тканью, богатой сосудами; б — срок 6 сут. Вверху дифференцированный гиперплазированный эпителий, под ним фиброзно-рубцовая ткань с увеличенным количеством клеток и сосудов; в — срок 11 сут. Узкий, рыхлый рубец, плотная ткань видна в подэпителиальном пространстве. Эпителий слабо гиперплазирован, врастает в бывшую раневую щель. Окраска гематоксилином и эозином. ×200.
При этом количество коллагеновых волокон и степень их созревания были довольно высокими, что свидетельствовало об относительной зрелости и начале фиброзирования грануляционной ткани. У других животных оставался раневой дефект небольшого размера с наползающим на его края регенерирующим эпителием. В этой группе, по-видимому, в результате воздействия радионожа возникает участок некроза ткани, но в случае его быстрого отторжения, как это происходило у большинства животных данной группы, наступает эпителизация дефекта и заживление раны. Этот процесс выражен более интенсивно, чем в контрольной группе.
На 6-е сутки раневой дефект полностью закрыт эпителием, который в этом месте значительно гиперплазирован. Эпителий хорошо дифференцирован. Под эпителием располагается грануляционная ткань, трансформированная в фиброзную ткань (рис. 4, б), которая характеризуется повышенным содержанием фибробластов и макрофагов, однако количество сосудов там уменьшается, а количество коллагеновых волокон увеличивается. Некротизированная ткань в этот срок уже не выявляется, воспалительная инфильтрация почти полностью отсутствует.
К 11-м суткам опыта раневой дефект эпителизирован. Эпителий по сравнению с предыдущим сроком гиперплазирован в меньшей степени, его структура нормализуется, но отмечается частичное врастание эпителия в бывшую раневую щель (рис. 4, в).
Рубец тонкий, относительно рыхлый, плотная соединительная ткань обнаруживается лишь в верхнем отделе рубца. В глубоком отделе бывшей раневой щели определяется умеренный фиброз мышечной ткани. Таким образом, в опытной группе к 11-м суткам определяется нормализация ткани вокруг рубца.
3-я, контрольная группа. Применение скальпеля
В данной группе, где раны наносили скальпелем и затем ушивали, у разных животных степень заживления ран была различной. У одних животных к 3-м суткам оставался лишь небольшой раневой дефект, на который с обеих сторон наползал регенерирующий эпителий (рис. 5, а).
Рисунок 5. Рана, нанесенная скальпелем (контрольная группа). Микрофотография. а — срок 3 сут. Небольшая раневая щель, на которую с обеих сторон наползает эпителий. Раневой дефект заполнен пролиферирующими фибробластами. Справа видны остатки некротизируюшейся ткани с нейтрофильной инфильтрацией; б — срок 3 сут. Фрагмент предыдущего препарата. Слева внизу пролиферирующий эпителий, в центре фибрин, сверху некротизированная ткань с нейтрофильной, макрофагальной и лимфоцитарной инфильтрацией; в — срок 11 сут. Относительно толстый грубый рубец, состоящий из фиброзной ткани. Окраска гематоксилином и эозином. а — ×400; б — ×400; в — ×200.
Он отличался нечеткой дифференцировкой слоев и дистрофическими изменениями клеток на краю эпителизации. Дно раневого дефекта заполнено частично некротизированной во время механического повреждения тканью слизистой, но в основном раневая щель заполнена грануляционной тканью, состоящей из пролиферирующих фибробластов и тонких коллагеновых волокон. Ткань содержит множественные сосуды. Выявляются нейтрофилы и макрофаги, резорбирующие некротизированную ткань. В грануляционной ткани также видна очаговая инфильтрация немногочисленными нейтрофилами, макрофагами и лимфоцитами.
Раневая щель частично закрыта фибрином, заполнена некротизированной тканью слизистой и частично грануляционной тканью (рис. 5, б).
При этом в глубокой части раневого дефекта отмечаются некротические изменения мышечных волокон десны и расположенные между ними очаги грануляционной ткани. Однако у большей части животных раневой дефект на этот срок еще достаточно широкий, регенерация эпителия обнаруживается только на краях дефекта.
Наружный слой раневого дефекта покрыт толстым слоем фибринозно-лейкоцитарного экссудата, состоящего из фибрина и многочисленных нейтрофильных лейкоцитов, большей частью разрушенных, а также элементами некротизированной ткани. Под этим слоем располагаются некротизированные мышечные волокна, перемежающиеся с очагами незрелой грануляционной ткани. Эта ткань так же, как и участки некроза, инфильтрирована макрофагами, нейтрофилами и небольшим количеством лимфоцитов, при этом преобладают нейтрофильные лейкоциты.
Через 6 сут после операции в этой группе у большинства животных раневой дефект уже закрыт эпителием, причем новообразованный эпителий отличается значительной гиперплазией по сравнению с интактным эпителием и частично врастает в раневую щель. Сама раневая щель заполнена фиброзирующейся грануляционной тканью, которая имеет местами еще незрелый характер: там много фибробластов, макрофагов, лимфоцитов и немногочисленных нейтрофилов.
В глубоких отделах раневой щели отмечаются резорбция некротизированных мышечных волокон и замещение их грануляционной или фиброзной тканью. У одного из животных раневой дефект еще не полностью закрыт эпителием, остается узкая неэпителизированная щель, заполненная грануляционной тканью.
На 11-е сутки после разреза в 3-й группе раневой дефект полностью эпителизирован, однако эпителий в этом участке еще гиперплазирован. На месте раневого канала формируется клиновидный рубец из плотной фиброзной соединительной ткани. Эта ткань состоит из веретеновидных фибробластов и коллагеновых волокон, ориентированных преимущественно вертикально. Часть окружающих мышечных волокон атрофирована и замещена соединительной тканью. Рубец у большинства животных этой группы относительно широкий и грубый (рис. 5, в).
Заключение
Показано, что раневое заживление слизистой оболочки в значительной степени зависит от метода нанесения повреждения. Через 3 сут после нанесения разрезов при мощности лазера 6 Вт на слизистой оболочке образовывались обширные раневые дефекты, регенерация эпителия не происходила. Дно раны состояло из фибринозно-лейкоцитарного экссудата с обширным некротическим тканевым детритом. В слизистой оболочке были видны крупные очаги некроза мышц и выраженная воспалительная инфильтрация. При мощности лазера 1,5 Вт в этот же срок раневой дефект был в несколько раз меньше, и начиналась краевая регенерация эпителия, который, наползая на раневую поверхность, частично охватывал с флангов «пробку» из экссудата и тканевого детрита. На дне раны формировалась грануляционная ткань с большим количеством сосудов и фибробластов и умеренной воспалительной инфильтрацией. Некротические изменения слизистой оболочки и мышечной ткани, а также воспалительная инфильтрация были значительно меньше, чем при мощности лазера 6 Вт.
Через 6 дней опыта при мощности лазера 6 Вт тканевой дефект на месте разреза уменьшался по сравнению с 3-дневным сроком, но все равно был больше, чем при мощности 1,5 Вт на этот срок. На дне раны формировалась грануляционная ткань, которая была значительно инфильтрирована воспалительными клетками. В глубоких слоях слизистой оболочки оставались участки некроза с элементами гигантоклеточной резорбции некротизированных мышечных волокон. В этот же срок при мощности лазера 1,5 Вт эпителий полностью покрывал бывший раневой дефект и был уже достаточно дифференцирован, хотя и имел большую толщину, чем интактный эпителий. На месте раневого дефекта формировалась рубцовая ткань. Через 11 сут опыта различия между результатами воздействия лазерного облучения разной мощности уменьшаются. При мощности 6 Вт раневой дефект уже полностью эпителизирован, хотя эпителий отличается выраженным акантозом. Соединительнотканный рубец под эпителием еще богат сосудами и клеточными элементами, а в глубоких слоях остаются небольшие очаги некроза и воспалительная инфильтрация. При мощности лазера 1,5 Вт эпителий, покрывающий бывший раневой дефект, практически не отличается от интактного, а рубцовая ткань претерпевала обратное развитие: она разрыхлялась, приближаясь по структуре к слизистой оболочке щеки.
Таким образом, раневой дефект слизистой оболочки щеки, нанесенный эрбиевым лазером при мощности облучения 1,5 Вт, вызывает значительно меньшие некротические изменения тканей и способствует более быстрому заживлению раны, чем при мощности облучения 6 Вт.
В группе животных, которым была нанесена рана слизистой щеки радионожом, уже на 3-и сутки раневой дефект был почти полностью эпителизирован, причем новообразованный эпителий дифференцирован на слои, хотя и отличается гиперплазией. У этих животных грануляционная ткань раневого канала имела зрелый характер. У меньшей части животных на этот срок оставался еще небольшой раневой дефект с наползающим на края эпителием. Раневой канал у ряда животных заполнен частично некротизированной тканью, как результат воздействия радионожа, и частично созревающей грануляционной тканью. У других животных некротизированная ткань почти полностью резорбировалась макрофагами и отторгается, раневой канал у них заполнен рубцующейся грануляционной тканью. На 6-е сутки раневой дефект у всех животных этой группы уже полностью закрыт хорошо дифференцированным эпителием. Грануляционная ткань, заполняющая раневой канал, трансформируется в фиброзно-рубцовую, некротизированная ткань полностью резорбирована, воспалительная инфильтрация отсутствует. Через 11 сут рубец становится тонким и рыхлым, ткань вокруг него полностью нормализуется, эпителий не отличается от интактного.
При использовании скальпеля (контрольная группа) к 3-м суткам у большей части животных эпителизация раневого дефекта имелась только на краях раны. Большая же часть дефекта покрыта фибринозно-лейкоцитарным экссудатом. Раневой канал заполнен соединительной и мышечной некротизированной тканью, а также очагами незрелой грануляционной ткани. Отмечалась также воспалительная инфильтрация ткани. В глубине раневого канала и вокруг него оставалась некротизированная мышечная ткань. К 6-м суткам у большинства животных в этой группе раневой дефект уже полностью эпителизирован. Новообразованный эпителий характеризуется гиперплазией и врастает в раневой канал. Грануляционная ткань, заполняющая раневой канал, созревает, но не превращается в рубцовую соединительную ткань, и сохраняется воспалительная инфильтрация. На 11-е сутки на месте раневого канала формировался клиновидный, относительно широкий и грубый рубец из плотной соединительной ткани.
Таким образом, раневой дефект слизистой оболочки полости рта, нанесенный эрбиевым лазером при мощности 1,5 Вт или радионожом, заживает в более короткое время, чем при нанесении разреза обычным скальпелем. Некротизированная ткань быстрее отторгается и резорбируется макрофагами. Грануляционная ткань в раневом канале созревает и претерпевает фиброзно-рубцовую трансформацию в более короткое время. Регенерация эпителия, его дифференциация и полная эпителизация дефекта наступает значительно раньше, а формирующийся после заживления рубец остается более тонким и пластичным.
Что происходит во рту после удаления зуба?
Образовавшаяся во рту ранка создает проблемы:
- она может достаточно долго кровоточить;
- в нее может попасть еда и вызвать повторную травму;
- она может нагнаиваться, инфицируя окружающие ткани.
Как долго затягивается десна после удаления зуба при нормальных условиях? После извлечения хирургом зуба стартует процесс заживления, и окружающая удаленный зубик связка начинает сокращаться. В самой ране образуется кровяной сгусток, который предохранит ее от инфицирования. Через пару дней начинает образовываться грануляционная ткань, которая со временем сменяется остеоидной. В итоге, через 2–2,5 недели края ранки сближаются, а затем формируется молодая кость, над которой оформляется десна.