Причины воспаления десны
Причин воспаления десны достаточно много. Они могут быть вызваны системными и локальными факторами. К локальным относят:
- механическая травма десен во время чистки зубов;
- образование зубного камня;
- прорезывание зубов мудрости;
- пульпит и кариес;
- не соблюдение гигиены ротовой полости.
Болезненные ощущения могут появиться из-за корня зуба, пораженного пульпитом либо кариесом. Причиной этому может являться лечение зуба, в результате которого началось воспаление десны. Также может быть связано с травмированием каналов и плохой пломбой.
К системным факторам относят:
- сахарный диабет;
- заболевания желудка и кишечника;
- гормональный сбой;
- ослабленная иммунная система;
- реакция на прием медикаментов.
Какая зубная паста нужна?
Та, что влияет на слабые звенья стоматологического здоровья человека. Еще несколько десятилетий назад зубная паста способствовала удалению налета, дезодорировала (освежала) дыхание. Сегодня список задач, которые она может решить, гораздо шире. На полках магазинов можно встретить виды зубных паст, различающихся по предназначению, а следовательно, и составу.
Классификация зубных паст, их предназначение
Все пасты можно разделить на 2 большие группы. Гигиенические – очищают зубы от налета, освежают дыхание. Предназначены для детей младшего возраста, а также пациентов со здоровой полостью рта, без вредных привычек. Такие пациенты посещают стоматолога лишь для планового осмотра, чтобы услышать от врача: «У вас все хорошо, встретимся через полгода». Вторая группа паст – лечебно-профилактические, то есть предназначены для решения определенных задач. В этой группе множество видов.
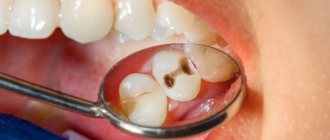
Противокариозные
Кариес – патологический процесс разрушения зубов, который может регистрироваться как у взрослых, так и у детей. Это четвертое по распространенности заболевание среди людей всего мира. Использовать такие пасты рекомендовано людям с повышенной вероятностью образования кариеса, после отбеливания зубов или при ношении брекетов. Химический состав паст делает эмаль более защищенной по отношению к действию кислот кариесобразующих бактерий, сдерживает рост патогенного микробиома. В составе качественных противокариозных паст содерится комплекс минералов: гидрокисиапатит, кальций, магний, фосфор, фтор. Фтор – важный элемент в предотвращении кариеса, этот элемент надежно запечатывает минералы в эмали. Он не дает минералам бесконтрольно выходить из эмали. Известно, что в присутствии фтора болезнетворные микроорганизмы не могут активно размножаться.
В противокариозных пастах должно быть не менее 1350-1450 ppm или 0,135-0,145% фтора.
Для чувствительных зубов
При гиперестезии появляется резкая боль при действии температурных раздражителей – холодных продуктов, воды или воздуха. Происходит это из-за оголения дентинных канальцев, быстро передающих импульс, раздражающих нервные окончания ближе к пульпе зуба. Гиперестезия редко решается сама собой, если только не возникла после стоматологических манипуляций: отбеливания зубов, удаления зубного камня или если зубы были «обточены» под коронки или протезы. В остальных случаях – необходимо лечение. И использование пасты поможет его дополнить. В составе паст для чувствительных зубов обычно содержится гидроксиапатит – основной элемент, восстанавливающий нормальную чувствительность. В них не должно быть химических отбеливающих компонентов, карбоната кальция, допустимо включение в состав оксида кремния, молочных или растительных ферментов.
Для «лечения» болезней десен
Кровоточивость десен – это первый симптом имеющихся проблем. Здоровые десны не кровоточат во время чистки зубов и тем более приема пищи. Но если такие симптомы появились – это повод посетить врача, а не только сменить средства и предметы гигиены. Пасты для десен уменьшают выраженность воспаления за счет включения экстрактов лекарственных растений, обладающих вяжущим и антисептическим эффектом. В их состав может входить:
- хлоргексидин с антибактериальной направленностью;
- экстракты или отвары шалфея, ромашки, эхинацеи, календулы, коры дуба оказывают противовоспалительный и вяжущий эффект;
- витамины поддерживают обменные процессы, восстановление тканей, повышают местный иммунитет.
Некоторые из таких паст, особенно с содержанием хлоргексидина и других антисептиков, нельзя использовать длительно и самостоятельно. Их может рекомендовать только врач и исключительно на определенный промежуток времени, иначе можно получить больше вреда, чем пользы.
Отбеливающие зубные пасты
Запомните! Отбеливающие зубные пасты – не отбеливают. Максимум, на что они способны, — это вернуть зубам их первоначальный цвет, то есть удалить пигментированный налет. Они могут действовать за счет абразивов, порой грубых, и этот показатель отражается как RDA. Для ежедневного использования рекомендовано 75 RDA. А вот те пасты, где этот показатель больше 100, не рекомендовано использовать длительно. Более щадящими являются пасты с ферментным отбеливанием. Они бережнее удаляют пигментированный налет и не вредят эмали. Такие пасты рекомендовано время от времени использовать курильщикам, людям с болезнями пищеварительного тракта и почек, когда зубной камень быстро образуется.
Как выбрать пасту
При самостоятельном выборе пасты нужно обращать внимание на ее состав. Пасты с грубыми абразивами: мелом, карбонатом кальция, окисью алюминия лучше не покупать. Отдайте предпочтение тем, что содержат диоксид кремния, дикальций фосфат и др. С осторожностью нужно использовать пасты с триклозаном, хлоргексидином. И даже если их использовать, то не более 2-3 недель подряд. Пасты с лаурилсульфатом натрия не рекомендованы пациентам, страдающим частыми стоматитами, особенно хроническим афтознымо. Длительное и частое воздействие этого ПАВ может стать причиной обострений.
Несмотря на состав пасты, ее направленность не будет работать, если пользоваться зубной щеткой неправильно, не соблюдать время чистки и рекомендованные правила. Более того, ни одна паста и щетка не может удалить 100% весь налет, поэтому минимум 2 раза в год необходимо посещать стоматолога для удаления зубного камня и проведения профессиональных гигиенических процедур.
Текст: Юлия Лапушкина.
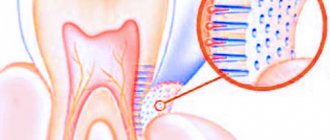
Симптомы
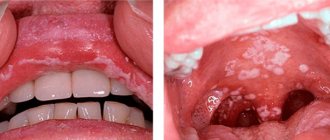
При воспалении десны появляются симптомы, которые носят выраженный характер. К ним относят отек, гиперемию мягких тканей, болезненные ощущения при жевании еды. Также может появиться неприятный запах из ротовой полости, кровоточивость десен, разрушение зуба, гной над зубом, повышение температуры, образование светлого налета, чрезмерная восприимчивость зубов.
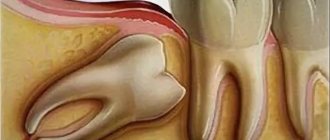
При стоматологических проблемах отмечается воспалительный процесс в нижней десне, преимущественно в области передних зубов, а также в области зубов мудрости.
Если не оказать своевременное лечение, то могут появиться глубокие карманы в деснах и другие осложнения, которые могут привести к утрате зуба.
Как избавиться от боли в десне?
Неприятные ощущения в десне в первые часы после лечения зуба это нормальное явление. Хороший врач всегда предупреждает пациента о подобных вещах после проведения стоматологической процедуры.
Однако следует различать некоторый дискомфорт и боль, которую трудно терпеть. Дискомфорт характеризуется неприятными ощущениями, покалыванием, иногда проскальзывающими лёгкими болями в области лечения в течении первых двух дней. Противоположностью является состояние нестерпимой боли, невозможность принимать пищу, накатывающие и пульсирующие болевые ощущения. При этом пациент не может нормально функционировать: работать или же засыпать.
Причины боли после лечения зуба
- Индивидуальная реакция пациента на укол обезболивающего. Дёсны и мягкие ткани по-разному реагируют на действие вводимого препарата;
- Отторжение установленной пломбы. Мягкие ткани «не принимают» установленную врачом пломбу, сигнализируя об этом болью;
Как уменьшить боль в десне в домашних условиях
В любом случае, пациент вряд ли сможет нормально функционировать, так как боли имеют свойства нарастать: они становятся чаще и тяжелее переносятся человеком. Поэтому лучше как можно скорее навестить врача повторно. Если же это по каким-либо причинам сделать это невозможно, то попробуйте уменьшить болевые ощущения самостоятельно.
- Старайтесь не принимать пищу высоких или излишне низких температур. Это только усугубит ситуацию, так как в первое время после лечения дёсны чувствительны к внешним раздражителям;
- Чистите зубы только охлаждённой щеткой. Есть заблуждение, что разогретая зубная щётка помогает снизить боль в дёснах. На деле это только усилит чувствительность и без того воспалённых тканей;
- Не воздействуйте механически на десну. Это касается как силы нажатия при чистке зубов, так и простых ковыряний во рту из любопытства. Человеку свойственно трогать те места, которые болят, поэтому следите за тем, чтобы мягкие ткани не были задеты руками или другими предметами;
- Ни в коем случае не прикладывайте к десне народные обезболивающие или обеззараживающие средства — перцы, чеснок и так далее.
- Поласкайте ротовую полость раствором соли, отваром шалфея или ромашки. При полоскании старайтесь сосредоточиться на больном участке. При этом не забывайте, что не стоит злоупотреблять этой процедурой — полощите не больше трёх раз в сутки;
- Раскрошите по одной таблетке анальгина и аспирина. Полученный порошок мешайте, насыпьте на ватку (или ватный тампон) и аккуратно без надавливаний приложите к воспалённому участку;
- В случае, если боль лёгкая, то приготовьте следующий раствор: в полный стакан воды добавьте 0,02 фурацилина. Тщательно перемешайте и поласкайте воспалённый участок 3 раза в сутки по 5 минут.
Помните, что эти рекомендации призваны облегчить состояние пациента и выиграть время на посещение врача. Поэтому даже если Вы почувствовали ослабление боли, не торопитесь отказываться от визита в клинику. После непродолжительного спокойствия и прекращения домашних процедур боль вновь может усилиться, поэтому разумнее разобраться с первопричиной воспаления в кабинете врача. Узнать более подробно об особенностях Лечения десен вы можете среди наших услуг.
ЗАПИСАТЬСЯ НА ПРИЕМ
Боль в десне у ребёнка
Рост зубов
. У маленьких детей неприятные и болевые ощущения могут быть вызваны прорезанием зубов. В этом случае дети постоянно грызут, кусают предметы, давая понять что им «неспокойно» во рту. Если причиной беспокойства — это прорезание зубов, то следите за тем, чтобы кусаемые ребёнком игрушки и специальные предметы были обработаны антисептиками для предотвращения инфекции. Наилучшим вариантом будет купить для ребёнка специальное резиновое «кольцо для кусания» и обработать его антисептиком.
Инфекция
. Если ребёнок испытывает сильную боль, то он либо плачет, либо даёт понять родителям, что ему больно «во рту». Это может быть причиной занесённой инфекции от постоянных укусов разных предметов. В домашних условиях можно временно использовать нурофен или вибуркол. Однако лучшим решением будет посещение врача.
Таблетки против боли в дёснах:
- Анальгин
. Распространённое дешёвое средство от боли, которое есть практически в каждой аптечке. Эффективность средняя. - Найз.
Это серьёзный препарат, который специализируется болях в мышцах, и посттравматических последствиях. - Кетанов
. Самый эффективный по силе воздействия препарат против зубной боли. - Дексалгин
. Быстрый и длительный по действию препарат. - Баралгин
. Действенное средство против боли. Эффективность средняя, так как при сильных болях требуется приём по две таблетки за один раз. В день пациенту не рекомендуется превышать норму в 6 таблеток. - Нурофен.
Помимо снятия боли воздействует и непосредственно на мягкие ткани дёсен. - Парацетамол. Применяется против болей, воспалений и повышенной температуры. Дешёвое средство, которое есть в каждой аптечке.
Почему боль усиливается ночью?
Наверняка человек замечал на протяжении жизни, что болевые ощущения во рту (дёсны, зубы, горло) начинают обостряться в ночное время. Чаще человек замечает это двумя путями:
- До сна, примечается усиление болей.
- Человек просыпается посреди ночи от боли.
Особенность таких явлений ещё в том, что под утро неприятные ощущения спадают. Так в чём же причина? Загадка кроется в природе процесса – воспалении. Этот процесс в человеческом организме регулируется надпочечниками – железами возле левой и правой почки. В вечернее и ночное время надпочечники не работают, поэтому боль ощущается сильнее. С наступлением утра они вновь активны, что улучшает состояние человека.
Как поддерживать дёсны здоровыми
Как уже стало понятно, одна из причин болевых ощущений это неправильная вставка искусственного зуба или отторжение его мягкими тканями. Но дело в том, что разумнее в принципе не доводить зуб до состояния, удаления или искусственной замены.
Во-первых
, иметь естественные здоровые зубы лучше, чем носить искусственные импланты.
Во-вторых
, это избавит пациента от возможных болей и осложнений после процедуры установки, хотя и не исключит шанс болей в собственных зубах.
В-третьих
, если пациенту ставят имплант, это на половину повышает шанс того, что в ближайшем будущем ему установят ещё один искусственный зуб. Дело в том, что если врач обнаружил один нездоровый зуб, который нужно удалить, то велика вероятность, что во рту «зреет» ещё один такой же ибо это говорит об общем уровне гигиены полости рта пациента.
Поэтому соблюдайте гигиену полости рта: чистите зубы минимум два раза в день, подбирайте при помощи советов стоматологов подходящую щётку и пасту, пользуйтесь ополаскивателями и зубными нитями. Также не забывайте навещать стоматолога минимум два раза в год. Удачи!
Рекомендуем к ознакомлению
Чем отличается пародонтоз от пародонтита
Чем и как снять зубную боль в домашних условиях
Пульпит
Разновидности воспалений
В результате воспаления десен могут появиться другие заболевания полости рта, а именно:
- пародонтит;
- стоматит;
- гингивит;
- патологии слизистой оболочки ротовой полости, связанные с механическими, химическими либо физическими повреждениями;
- заболевание полости рта из-за специфических вредоносных микроорганизмов;
- поражение слизистой в результате аллергии.
Боль в зубе после постановки временной пломбы – нормальное явление или патология?
Если спустя несколько дней или неделю нахождения временной пломбы с лечебным препаратом под ней при сохраненной пульпе продолжается интенсивная боль, не имеющая тенденции к уменьшению, усиливающаяся на температурные и химические раздражители или присоединяются признаки осложнений (резкая пульсирующая боль, отек тканей окружающих зуб, отек щеки, признаки общей интоксикации, повышение температуры, увеличение, болезненность периферических лимфатических узлов и др.) – требуется срочная явка на прием для пересмотра тактики лечения.
Делается вывод, что имеется выраженное воспаление пульпы, не поддающееся биологическому лечению и что ее необходимо удалить. В таком случае проводится закладывание девитализирующей мышьяксодержащей или параформальдегидной пасты на срок, зависящий от ее состава (от двух дней до недели), последующая депульпация и чистка каналов. После закладывания таких паст под временную пломбу по прошествии необходимого времени, зависящего от вида пасты, зуб должен перестать болеть из-за гибели нерва. Если этого не происходит — можно предположить, что препарат был некачественно поставлен и плохо подействовал на пульпу, или пульпа полностью некротизирована и каналы заполнены гноем (в данном случае к клиническим симптомам добавляется отек десны), в таких случаях нужно срочно обратиться к специалисту.
В случае любого прогрессирования болей, присоединения других симптомов – необходимо срочное лечение со снятием пломбы, повторной чисткой каналов и длительным поэтапным лечением, а в некоторых случаях — даже хирургическим лечением.
Особенности боли под временной пломбой при различных заболеваниях
Разный характер боли в той или иной степени присущ разным воспалительным процессам.
Так, характерным признаком острого пульпита является интенсивная боль в зубе, часто проявляющаяся в виде приступов длительностью до получаса, усиливающаяся ночью, при приеме пищи контрастной температуры, иррадиирующая в соседние области.
Хронический пульпит проявляется нерезкими самопроизвольно возникающими периодически болями, также связанными с приемом пищи контрастной температуры.
Интенсивная, острая нарастающая дергающая, приступообразная боль характерна также для острого гнойного периодонтита.
Постепенно развивающаяся, ноющая распирающая боль с ощущением «выросшего зуба» характерна для хронического периодонтита.
Неинтенсивные ноющие боли характерны для продолжающегося воспаления в пульпе и на верхушке зуба во время действия девитализирующих паст.
Конечно, полностью полагаться на характер боли и пытаться самостоятельно выставить себе диагноз категорически нельзя, следует обязательно обратиться на прием к квалифицированному стоматологу, который опираясь на данные осмотра, объективные методы исследования, точно выставит диагноз и проведет соответствующее лечение.
Лечение дома
Для лечения воспалительных процессов в деснах можно прибегнуть к домашним средствам.
Полоскание десен:
- Хлоргексидин. Лекарство в форме раствора используется для дезинфекции полости рта от вредоносных микроорганизмов. Полоскать нужно 5 раз на день.
- Ротокан. Препарат, в составе которого присутствуют растительные компоненты. Нужно полоскать рот 3 раза на день.
- Фурацилин. Антибактериальное средство для полоскания ротовой полости каждые 2 часа.
Мази и гели:
- Холисал. Справляется с отеком, подавляет боль.
- Пародонтоцид. В составе присутствуют растительные масла. Наносить на десна 2-3 раза в день на протяжении 8-10 дней.
- Гепариновая мазь. Помогает достигнуть противовоспалительного эффекта. Нужно втирать в десна 2 раза на день.
Лечебные зубные пасты:
- Лакалут актив. Уменьшает отечность, оказывает антисептическое действие.
- Пародонтакс. Справляется с воспалительными реакциями и отеком.
Массаж десен
Для улучшения кровопритока в деснах можно делать массаж при помощи зубной щетки во время чистки зубов или руками.
При массаже пальцами нужно поглаживать, растирать, выжимать и сдавливать десна. Делать массаж стоит каждый день утром и вечером.
Витамины
Помимо лечения мазями и гелями, стоит позаботиться о приеме витаминных добавок, которые помогут поддерживать здоровье ротовой полости. Воспаление десен может быть связано с нехваткой витаминов А, РР, Д, а также минералов кальция и фосфора.
Как перекись воздействует на зубы
Перекись – это очень сильный окислитель, который, с одной стороны, эффективно осветляет зубы, а с другой – повышает их чувствительность. Поэтому те, кто и так жалуются на чувствительность своих зубов, должны этого способа избегать.
В процессе отбеливания перекись проникает в зубную эмаль и в дентин зубов, и начинает их осветление. Причем неплохой результат виден уже через пару-тройку недель использования.
Многие стоматологи подвергают сомнению целесообразность использования перекиси для отбеливания, однако при этом многие рядовые граждане в силу эффективности и дешевизны этого способа предпочитают отбеливать зубы именно перекисью.
Отбеливание зубов перекисью водорода в домашних условиях: основные способы
- Существует несколько основных способов использования перекиси для самостоятельно отбеливания.
- Раствор перекиси с водой. Приготовить раствор: развести 3%-ую перекись с обычной очищенной водой в пропорциях 1:1. Почистить зубы обычным способом (желательно использовать пасту со фтором), затем прополоскать рот приготовленным раствором, затем тщательно — обычной водой. Использовать это средство следует дважды в день. Спустя неделю нужно сделать перерыв на пару недель минимум, далее проведение процедуры можно начинать заново.
- Смесь перекиси с зубной пастой. Перемешать чайную ложку зубной пасты и чайную ложку перекиси водорода (3%). Чистить полученной смесью зубы дважды в день, спустя семь дней сделать перерыв. Нужно понимать, что пусть этот способ и не покажет такого впечатляющего результата, как предыдущий, зато он более бережный и мягкий по отношению к эмали зубов.
- Полоскание перекисью. Возьмите 30 мл (около двух столовых ложек) неразбавленной 3% перекисью и прополощите рот в течение шестидесяти секунд. Появилась пена – не пугайтесь, так и должно быть. После этого нужно выплюнуть раствор, хорошенько прополоскать водой рот и обязательно со всей тщательностью почистить зубы. Раствор глотать ни в коем случае нельзя!
- Смесь перекиси и зубного порошка. Нужно взять в равных пропорциях, например, по чайной ложке, перекиси и зубного порошка. Перемешать и использовать вместо зубной пасты пару раз в день. После чего тщательно полоскать рот.
- Раствор с добавлением соды и соли. Приготовить раствор с использованием 1 части перекиси (3%) и двух частей воды, добавить туда соды и соли. После этого полученным раствором прополоскать рот и почистить зубы с использованием мягкой щетки.
- Смесь из соды и перекиси водорода. Приготовить пасту из 15 мл соды и 10 мл перекиси водорода. Чтобы придать полученному раствору приятный вкус и свежий аромат, можно добавить в него каплю экстракта мяты или немного зубной пасты. Круговыми движениями нанесите полученную пасту на зубы и выждите пару минут. Хорошенько смойте водой и почистите зубной пастой.
- Чистая перекись. Используется для удаления налета с конкретного проблемного участка. Для этого нужно обмакнуть в перекись ватную палочку и нанести на отдельный зуб, прополоскать и воспользоваться зубной пастой.
Лечение в кабинете стоматолога
В стоматологии врачи могут прибегать к лечению лекарствами или же назначать операционное вмешательство.
При воспалении десен прописывают принимать антибиотики для остановки распространения инфекции. Кроме антибиотиков можно использовать противовоспалительные средства: Ибупрофен, Кетопрофен, Кеторолак.
Хирургическое вмешательство необходимо в случае обнажения шейки зуба, что происходит в результате продолжительного воспаления мягких тканей. К хирургическим методам относят:
- Лоскутная операция. Необходима в случае тяжелой формы пародонтита, когда есть вероятность остаться без зуба.
- Открытый кюретаж. Проводят для лечения пародонтита. Позволяет избавиться от вредоносных микроорганизмов.
- Иссечение капюшона. Проводится в случае тяжелого прорезывания зубов мудрости, что приводит к воспалению десен.
Тригеминальная лицевая боль: cистематика клинических форм, принципы диагностики и лечения
Лицевая боль, включающая в себя боль на поверхности лица и/или в полости рта (орофациальная боль), представляет собой один из самых распространенных видов болевых ощущений. Чаще всего орофациальная боль проявляется острой зубной болью, обычно регрессирующей после проведения стоматологического лечения. Однако в ряде случаев отмечается собственно лицевая боль (прозопалгия), проявляющаяся хронической или рецидивирующей болью, нередко — устойчивой к различным методам консервативного лечения. Своего рода первенство по тяжести течения принадлежит тригеминальным лицевым болям, особенно — невралгии тройничного нерва и деафферентационной тригеминальной невропатии, при обострении которых выраженность болевых ощущений во много раз превосходит интенсивность знакомой большинству людей острой зубной боли.
Систематика тригеминальных прозопалгий
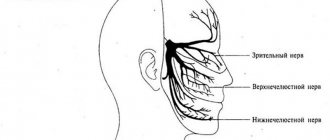
К тригеминальным прозопалгиям (греч. prosopon (лицо) + algos (боль)) относятся лицевые боли, обусловленные поражением тройничного нерва. С точки зрения топической диагностики, развитие любой формы тригеминальной прозопалгии связано с поражением периферического тригеминального нейрона — периферических тригеминальных ветвей, сенсорного тригеминального ганглия (расположенного на основании черепа), следующего за ним в направлении ствола мозга сенсорного корешка тройничного нерва, а также входящих в ствол мозга сенсорных тригеминальных волокон и сенсорных ядер тройничного нерва (
).
Несмотря на различие симптоматологии клинических форм тригеминальных прозопалгий, основное значение для их дифференциации имеют особенности лицевой боли, в одних случаях — проявляющейся продолжительной (постоянной) болью, а в других — в виде пароксизмов боли. Пароксизмальные формы тригеминальной боли традиционно обозначаются невралгией, а непароксизмальные формы — невропатией тройничного нерва. Вместе с тем непароксизмальная постгерпетическая лицевая боль также именуется невралгией. Указанные формы лицевой боли — невралгия и невропатия тройничного нерва — принципиально различаются между собой по подходам к лечению.
Пароксизмальные тригеминальные прозопалгии
Пароксизмальной лицевой болью, длящейся от нескольких секунд до нескольких минут, проявляются невралгия тройничного нерва (типичная тригеминальная невралгия), тригеминальная невралгия, обусловленная рассеянным склерозом, и симптоматические тригеминальные невралгии, возникающие при опухолевом поражении тройничного нерва.
До недавнего времени тригеминальная невралгия, не связанная с рассеянным склерозом и опухолевым поражением тройничного нерва, именовалась идиопатической, т.е. возникающей без видимых причин. Однако, как было установлено в результате серийных нейрохирургических вмешательств, основным этиологическим фактором типичной тригеминальной невралгии является компрессия чувствительного корешка тройничного нерва атипично расположенным артериальным или венозным сосудом.
Невралгия тройничного нерва
Невралгия тройничного нерва — наиболее распространенная форма пароксизмальных (приступообразных) лицевых болей. Также она считается самым мучительным видом лицевой боли. Проявляется приступами резкой высокоинтенсивной боли в зоне иннервации тройничного нерва. Прекращение приступа лицевой боли через несколько десятков минут после приема антиконвульсанта карбамазепина кардинально отличает тригеминальную невралгию от большинства других видов хронической боли. Симптоматика тригеминальной невралгии претерпевает значительные изменения по мере нарастания и регресса болевого синдрома, достигая наибольшей демонстративности в разгар периода обострения.
При вторичных (симптоматических) формах тригеминальной невралгии, возникающих при опухолевом поражении тройничного нерва, уже на первом этапе заболевания может наблюдаться симптоматика, отличающаяся от типичной клинической картины.
Непароксизмальные тригеминальные прозопалгии
К непароксизмальным тригеминальным прозопалгиям, проявляющимся продолжительной лицевой болью, а также дефицитом чувствительности (гипестезией, анестезией) в лицевой области, относятся различные клинические формы тригеминальной невропатии, включая постгерпетическую невралгию (). Чаще всего развитие тригеминальной невропатии связано с очевидными этиологическими факторами — тригеминальным опоясывающим герпесом и травматическим повреждением тройничного нерва. В некоторых случаях тригеминальная невропатия является одним из ранних проявлений системных заболеваний, в частности — системной склеродермии, системной красной волчанки, саркоидоза и болезни Лайма.
Травматическая тригеминальная невропатия
Представляет собой основную форму тригеминальной невропатии, клиническими признаками которой являются непароксизмальная лицевая боль, сенсорная недостаточность (чувство онемения) и крайне редко — двигательные нарушения. Как правило, острое развитие указанной симптоматики имеет очевидную взаимосвязь с местными патологическими процессами и ятрогенными воздействиями в челюстно-лицевой области.
Первым признаком травматической тригеминальной невропатии является остро развившаяся сенсорная недостаточность — от легко выраженной гипестезии до анестезии, ограниченная зоной иннервации пораженной чувствительной ветви. В последующем в той же области лица возникает парестезия (чувство «мурашек») и/или непароксизмальная боль. Симптомы выпадения чувствительности, сопровождающие лицевую боль, могут сохраняться значительно дольше, чем лицевая боль. В пораженной области часто выявляется гиперестезия, а также болезненность при пальпации ограниченных участков кожи лица.
Постгерпетическая невралгия тройничного нерва
Тригеминальная постгерпетическая невралгия — постоянная лицевая боль и/или чувство жжения и зуда, сохраняющиеся с момента развития герпетических высыпаний или возникающие через несколько недель после разрешения высыпаний (отсроченная постгерпетическая невралгия).
Тригеминальная постгерпетическая невралгия чаще всего развивается у больных старше 60 лет. Ее возникновению, как правило, способствуют:
- позднее обращение за медицинской помощью в период острого опоясывающего герпеса;
- наличие сопутствующей патологии;
- осложненное разрешение высыпаний — высыпания с геморрагическим компонентом и вторичной пиодермией;
- выраженный резидуальный сенсорный дефицит («онемение» кожи после разрешения высыпаний).
Деафферентационная тригеминальная невропатия (прозопалгия)
Деафферентационная лицевая боль (прозопалгия) — наиболее тяжелая форма тригеминального поражения, проявляющаяся высокоинтенсивной, нередко резистентной к консервативной терапии лицевой болью и выраженной сенсорной недостаточностью. Развивается в результате значительного повреждения (разрушения) периферических или центральных структур тригеминальной системы.
Понятие «деафферентационные тригеминальные прозопалгии», в качестве обобщающего синдромологического определения, было предложено Ю. В. Грачевым и Ю. А. Григоряном (1995) для обозначения особой формы лицевых болей, развивающихся в результате деафферентации в сенсорной системе тройничного нерва. Патофизиологический термин «деафферентация» (де- + лат. afferentis приносящий), в буквальном смысле означает разобщение рецепторных зон периферических нервов с центральными сенсорными структурами, вследствие нарушения целостности или проводимости нервных волокон.
Типичными периферическими формами деафферентационных тригеминальных прозопалгий являются постгерпетические, опухолевые и ятрогенно обусловленные лицевые боли (вызванные деструкцией ганглия и корешка тройничного нерва), а центральными — две достаточно редкие формы, обусловленные сирингобульбией и инфарктом продолговатого мозга.
Диагностика тригеминальных прозопалгий
Обследование больного, испытывающего лицевую боль, должно начинаться с систематизированного врачебного опроса, включающего уточнение клинических особенностей боли и анализ анамнестических данных (
).
Наличие лицевой боли предусматривает детальное исследование функции черепных нервов, а также вносит определенные дополнения к традиционному неврологическому осмотру. Объективными признаками поражения нервной системы лица являются сенсорные нарушения в орофациальной области — триггерные зоны, участки повышенной и/или пониженной чувствительности (рис.2, 3), местные вегетативные нарушения, а также наличие локальной пальпаторной болезненности.
| Рис. 2. Паттерн (модель) сенсорных нарушений, характерных для обострения пароксизмальной тригеминальной прозопалгии — невралгии | Рис. 3. Паттерн (модель) сенсорных нарушений, характерных для обострения непароксизмальной тригеминальной прозопалгии — невропатии |
При проведении пальпаторного исследования лицевой области необходимо различать «невралгический» и «миофасциальный триггер» (англ. trigger — курок).
- Невралгические триггерные точки или зоны (у больных с тригеминальной невралгией) представляют собой сверхвозбудимые участки кожи и слизистой оболочки, при механическом раздражении которых, включая легкое касание, возникает болевой приступ. В то же время сильное давление, обычно осуществляемое самим же больным, не только не вызывает боль, но в ряде случаев приводит к уменьшению или исчезновению боли.
- Миофасциальные триггерные точки (по сути — болевые точки) расположены в мягких тканях лица в проекции жевательных мышц. «Надавливание» на них сопровождается локализованной или иррадиирующей болезненностью.
Установление определенной формы тригеминальной лицевой боли, обычно требующее проведения междисциплинарного клинического обследования, предусматривает исключение ряда форм орофациальной боли, не связанных с поражением тройничного нерва, в частности — темпоромандибулярных (артрогенных и миофасциальных), симптоматических (офтальмо-, рино- и одонтогенных) и психогенных прозопалгий.
Лечение тригеминальных прозопалгий
Сложность лечения больных с тригеминальной лицевой болью обусловлена необходимостью определения дифференцированных лечебных подходов в связи с неэффективностью применения обычных анальгетических средств при определенных формах тригеминальных прозопалгий, часто возникающей необходимостью изменения стандартных схем лечения и в ряде случаев — развитием «фармакорезистентных» форм лицевой боли, требующих проведения хирургического лечения.
Неэффективность традиционных анальгетических средств (например, НПВП), назначенных в связи с развитием тригеминальной лицевой боли, является показанием к применению препаратов иных групп, в частности — карбамазепина, габапентина или амитриптилина, обладающих анальгетической активностью при ряде форм прозопалгий (схема дифференцированных лечебных подходов при пароксизмальных и непароксизмальных тригеминальных прозопалгиях представлена в
).
Карбамазепин на протяжении последних нескольких десятилетий остается наиболее эффективным и доступным лекарственным средством при лечении больных с невралгией тройничного нерва. При этом максимальная эффективность карбамазепина (в качестве средства «монотерапии») проявляется в начальном периоде заболевания. Основным показанием к назначению карбамазепина является приступообразно возникающая боль, охватывающая область иннервации тройничного нерва. Суточная доза карбамазепина в период обострения тригеминальной невралгии обычно составляет 600–1200 мг (при 3–4-разовом приеме обычной лекарственной формы или 2-разовом — формы ретард), однако при неконтролируемом врачом применении нередко превышает 2000 мг/сут. По мере регресса невралгии осуществляется переход на поддерживающие дозы карбамазепина и его постепенная отмена при исчезновении лицевой боли. При наличии противопоказаний для назначения карбамазепина или его вынужденной отмене, в качестве альтернативного средства для устранения пароксизмальной тригеминальной боли используется габапентин.
Габапентин (Габагамма) относится к антиконвульсантам, обладающим анальгетическим (подобным ГАМК-ергическому) действием. Очевидно, этим объясняется его эффективность при лечении больных с невропатической болью, в том числе пароксизмальными и непароксизмальными тригеминальными прозопалгиями. Показаниями к применению габапентина (Габагаммы) является пароксизмальная лицевая боль при невралгии тройничного нерва и тригеминальной невралгии, обусловленной рассеянным склерозом, а также подострая и хроническая непароксизмальная боль (в том числе деафферентационная) при герпетической и травматической тригеминальной невропатии. Суточная доза Габагаммы у больных с тригеминальными прозопалгиями может составлять от 300 до 1500 мг, при частоте приема не менее 3 раз в сутки. Габагамма применяется длительно и отменяется постепенно. В целом применение габапентина (Габагаммы) считается более безопасным, чем карбамазепина и тем более амитриптилина.
Амитриптилин — антидепрессант трициклической структуры, являющийся ингибитором обратного захвата норадреналина и серотонина. Данный препарат достаточно широко используется для лечения постгерпетической невралгии, особенно сопровождающейся чувством жжения. Обезболивающий эффект амитриптилина обычно развивается в течение 1–2 недель. Для уменьшения седативного и антихолинергического эффектов амитриптилина лечение начинают с малых доз препарата — по 10 мг 2–3 раза в день (в особенности на ночь), постепенно увеличивая суточную дозу (за счет вечернего приема) до 75–100 мг. При недостаточной эффективности амитриптилина и сохранении лицевой боли показан габапентин (Габагамма).
Лечение больных с поражением тройничного нерва также включает применение высоких доз витаминов группы В в форме поликомпонентных препаратов «Мильгамма» и «Мильгамма композитум». В состав препарата «Мильгамма» (раствор для внутримышечного введения) входят по 100 мг тиамина и пиридоксина, 1000 мкг цианокобаламина и 20 мг лидокаина. Мильгамма композитум выпускается в форме драже, содержащих по 100 мг бенфотиамина и пиридоксина. Эффективность применения Мильгаммы при лечении больных с невропатической болью связывают с торможением (вероятно, серотонинергическим) ноцицептивной импульсации, а также ускорением регенерации аксонов и миелиновой оболочки периферических нервов. Схема применения Мильгаммы при тригеминальной лицевой боли включает: назначение Мильгаммы в форме раствора для внутримышечного введения — по 2 мл ежедневно, в течение 10 или 15 дней, затем Мильгаммы композитум — внутрь по 1 драже 3 раза в день, в течение 6 недель.
Ю. В. Грачев, доктор медицинских наук, В. И. Шмырев, доктор медицинских наук, профессор, НИИ ОПП РАМН, ГМУ Управления делами Президента РФ, Москва